Структурно-функціональна характеристика тонкої кишки
СТРУКТУРНО-ФУНКЦІОНАЛЬНА ХАРАКТЕРИСТИКА ТОНКОЇ КИШКИ У ЛЮДЕЙ В НОРМІ ТА ПІСЛЯ ПЕРЕНЕСЕННЯ ВИРАЗКОВОЇ ХВОРОБИ
Дипломна робота на здобуття освітньо-кваліфікаційного рівня ”Бакалавр”
Цубера Вікторія Юрівна
Івано-Франківськ
2009
ЗМІСТ
ВСТУП
РОЗДІЛ 1. ОГЛЯД ЛІТЕРАТУРИ
РОЗДІЛ 2. ЗАГАЛЬНА БУДОВА ТА ФУНКЦІЇ ТОНКОЇ КИШКИ
2.1 Відділи тонкої кишки
2.2 Будова стінки тонкої кишки
2.3 Функції тонкої кишки
2.4 Процеси травлення в різних відділах тонкої кишки і травні ферменти
РОЗДІЛ 3. ВИРАЗКОВА ХВОРОБА ТА ІНШІ ВИДИ ВИРАЗОК ТОНКОГО КИШЕЧНИКА
3.1 Загальна характеристика виразкової хвороби
3.1.1 Класифікація виразкової хвороби
3.1.2 Етіологія і патогенез
3.1.3 Патологічна анатомія і симптоматика виразкового захворювання ТК
3.1.4 Ускладення виразкової хвороби тонкої кишки
3.2 Симптоматичні виразки
3.3 Лікування виразок ТК
РОЗДІЛ 4. СТРУКТУРНО-ФУНКЦІОНАЛЬНІ ОСОБЛИВОСТІ ТОНКОЇ КИШКИ ПІСЛЯ ПЕРЕНЕСЕННЯ ВИРАЗКОВОЇ ХВОРОБИ
ВИСНОВКИ
ЛІТЕРАТУРА
ВСТУП
Тонка кишка (ТК) є найбільш довгим відділом травного тракту. Вона розташована між шлунком і товстою кишкою [60]. Виконує хімічну обробку їжі – хімуса (білків, вуглеводів, ліпідів) після попереднього травлення в шлунку: проштовхування хімуса, вироблення гормонів і головне – всмоктування продуктів розщеплення в кров і лімфу. У тонкому кишечнику виробляються ферменти, які разом із ферментами, що виробляються підшлунковою залозою й жовчним міхуром, сприяють розщепленню їжі на окремі компоненти. Потім білки перетворюються в амінокислоти, вуглеводи розщеплюються на прості цукри, а жири – на більш дрібні складові, що сприяє ефективному всмоктуванню поживних речовин.
Саме в тонкій кишці також відбувається всмоктування більшості лікарських речовин, отрут, токсинів і ксенобіотиків при їхньому пероральному введенні. Крім перетравлювання, всмоктування й транспортування харчових мас тонка кишка також виконує функції імунологічного захисту й секреції гормонів [59].
Отже, тонка кишка виконує чиненайбільше функцій із усіх відділів травного тракту. Тому захворювання цього відділу кишечника можуть давати дуже негативні наслідки на організм людини. Загальновідомою і поширеною хворобою ШКТ є виразка (ulcus, helcoma) шлунку (ушкодження слизової оболонки, поява виразок, які довго не загоюються). Виразка виникає через втрату опірності слизової оболонки шлунку до шлункового соку внаслідок цілого ряду причин [56]. Дещо рідше в людини можуть виникати подібні виразки відділів тонкої кишки (не менш небезпечні): виразкова хвороба дванадцятипалої кишки, прободова виразка, виразка тонкої кишки проста (неспецифічна, кругла, трофічна, ідіоапатична і т.д.).
Виразки досліджували ще такі античні лікарі, як Гален, Цельсій, Аретей. Перші поодинокі, хоч і недостатньо повні і точні описи клініки хронічної виразки шлунку зустрічаються в літературі XV-XVIII століть. З того часу до наших днів цю хворобу, здається, вивчили досить детально. Можливо, так думали і в перші десятиліття ХХ ст., але ІІ Вітчизняна війна показала, що не все так просто, бо виразкові захворювання в людей того періоду виявилися важчими, ніж в мирний час. Тоді вчені прийшли до висновку, що цьому сприяє нервовий фактор людини (який у воєнні роки дуже нестабільний). На початку ХХІ століття виявили, що важливим фактором утворення виразок ШКТ є бактерія Helicobacter pilory. Це вплинуло на деяку зміну процесу лікування виразкової хвороби. І все-таки дослідження виразкової хвороби і тепер залишається актуальним. Тим більше, що частота виразкових захворювань, зокрема у дітей, в отсанні роки збільшується [67]. У наш час активізувалися дослідження наслідків впливу виразкової хвороби в осіб, які її перенесли на структуру та функції шлунку і тонкої кишки. Такі дослідження також є дуже важливими, оскільки такі зміни в шлунково-кишковому тракті залежать від протікання виразковї хвороби, а тим самим від того, як її лікують. Тому нові знання в цій галузі можуть в майбутньому вплинути на вдосконалення лікувального процесу виразок ШКТ.
Метою даної робити є описати будову і функції тонкої кишки в інтактному стані; причини, види, симптоми виразкових захворювань та наслідки їх у людей після лікування виразки цього відділу травного тракту. Важливим аспектом є порівняння структурно-функціональних особливостей тонкої кишки до і після перенесення захворювання на виразку.
Розділ 1. ОГЛЯД ЛІТЕРАТУРИ
Для написання даної роботи було використано базові й новітні джерела медичної літератури з анатомії, патанатомії, фізіології людини та ін., в яких описані детальна анатомічна будова різних відділів, фізіологічні функції та процеси тонкої кишки. Для розділу „Загальна будова та функції тонкої кишки” використали такі базові джерела літератури: Сауляк-Савицька М.М. „Анатомія людини” (1966); Миловзорова М.С. „Анатомия и физиология человека” (1972); „Анатомия человека” (под. Ред. М.Г. Привеса, 1985); „Международная анатомическая номенклатура (с официальным списком русских эквивалентов)” (за ред. С.С. Михайлова, 1980) [29]. Для цього розділу використали також нові роботи: Головацький А.С., Черкасов В.Г., Сапін М.Р., Парахін А.І. „Анатомія людини”, Т. 2 (2007); Гринчук В.О., Велемець В.Х., Пикалюк В.С., Шевчук Т.Я. „Внутрішні органи та серцево-судинна система людини” (2005) та ін.
Опрацювали також літературу з пропедевтики внутрішніх хвороб, з якої брали інформацію про виразкові захворювання ТК, їх особливості в дванадцятипалій, порожній та клубовій кишці. Монографії та підручники, використані нами з цієї галузі з: Бременер С.М. „Язвенная болезнь” (1961); Струков А.І., Сєров В.В. „Патологічна анатомія: Підручник” (2004); „Анатомія та фізіологія з паталогією” (За ред. Я.І. Федонюка, Л.С. Білика, Н.Х. Микули, 2002); І.М. Ганджа, В.М. Коваленко, Н.М. Шуба, Л.Я. Бабиніна та ін. „Внутрішні хвороби” (2002) та ін. Також для характеристики виразкової хвороби використовували і наукові статті: Бондарев Г.А. „Динамика осложнений язвенной болезни в Курской области за 20 лет” (2003); В.I. Бiлик „Виразкова хвороба шлунка та 12-палої кишки: Статистична обробка даних ендоскопiчного обстеження” (1996) та ін.
Для розділу „Структурно-функціональні особливості тонкої кишки після перенесення виразкової хвороби” даної кваліфікаційної роботи ми використовували як монографії, підручники, посібники, так і наукові статі: Хендерсон Дж. М. „Патофизиология органов пищеварения” (пер. с англ.) (1999); Саєнко В.Ф., Іващук О.І., Гомоляко І.В., Бодяка В.Ю. „Зміни з боку тонкої кишки у разі виразкової дуоденальної кровотечі у хворих старше 60 років” (наукова стаття, 2002) і т. д.
Крім того, послуговувалися інформацією з авторефератів дисертацій, оскільки піднята нами тематика ще є недостатньо досліджена: „Стан хворих в ранні терміни після резекції шлунка з приводу виразкової хвороби та їх реабілітація (клініко-функціональне і морфологічне дослідження етапного лікування з використанням Моршинських мінеральних вод) 2003 року” (І.Н. Пахтер, автореф. дис. канд. мед. наук).
Крім літературних джерел, цікавою і подекуди важливою буває інформація, взята з наукових або інформаційних медичних інтернет-сайтів, список яких ми подали після списку джерел літератури.
Дослідження даних літературних джерел та інформації, розміщеної в Інтернеті, показало, що тема даної кваліфікаційної роботи на сьогодні ще не достатньо досліджена і тому є актуальною, має свою новизну, перспективи досліджень. Результати її досліджень, можуть бути використані в практиці лікування виразкової хвороби та симптоматичних виразок захворювань тонкої кишки, ускладнень і/або наслідків (наприклад, рецидивів) пов’язаних з ними.
Розділ 2. ЗАГАЛЬНА БУДОВА ТА ФУНКЦІЇ ТОНКОЇ КИШКИ
2.1 Відділи тонкої кишки
Тонка кишка (intestinum tenue) розташована в середній області живота, донизу від шлунка й поперечної ободової кишки, досягаючи входу в порожнину тазу. Довжина тонкої кишки в людини коливається від 2,2 до 4,5 м. У чоловіків вона трохи довша, ніж у жінок. Тонка кишка має форму трубки, що у поперечнику становить близько 47 мм, а наприкінці – близько 27 мм. Верхньою межею тонкої кишки є воротар шлунка, а нижньою – ілеоцекальний клапан у місці входу в сліпу кишку. У тонкій кишці виділяють три відділи: 12-палу кишку, порожню і й клубову.
Дванадцятипала кишка (лат. duodenum, читається „дуоденум”) – початковий відділ тонкого кишечника, має форму букви „С” і довжину 25-30 см (21 см у живої людини), обгинає голівку підшлункової залози. Назва цьому відділу дана відповідно до довжини цієї кишки, що древні анатоми вимірювали на пальцях. Дванадцятипала кишка тісно анатомічно і функціонально зв’язана з підшлунковою залозою і жовчовидільною системою. Саме у неї відкриваються загальна жовчна протока і головна протока підшлункової залози (у більшості людей вона впадає в загальну жовчну протоку, але у деяких йде окремо).
Дванадцятипала кишка починається під печінкою на рівні XІІ грудного або І поперекового хребця, праворуч від хребетного стовпа, йде спочатку горизонтально, потім згинається, переходячи у низхідну частину, що тягнеться до рівня ІІІ поперекового хребця. Тут вона переходить у нижню горизонтальну частину. Піднімаючись трохи догори, кишка на рівні ІІ поперекового хребця вигинається і переходить у порожню кишку [43]. Початковий відділ дванадцятипалої кишки називається верхньою частиною (pars superіor), другий відділ – спадною частиною (pars descendens). Наступний відділ називають горизонтальною (нижньою) частиною (pars horіsontalіs (іnferіor), який починається від нижнього вигину дуоденуму, йде горизонтально вліво на рівні ІІІ поперекового хребця, перетинаючи спереду нижню порожнисту вену, потім повертає доверху і продовжується у висхідну частину (pars ascendens) [18]. При переході верхньої частини в спадну утворюється верхній вигин дванадцятипалої кишки (flexura duodenі superіor), при переході низхідної частини в горизонтальну утворюється нижній вигин дванадцятипалої кишки (flexura duodenі іnferіor) і, нарешті, при переході дванадцятипалої кишки в порожню кишку утворюється найбільш крутий дванадцатипалопустий вигин (flexura duodenojejunalіs).
Таким чином, дванадцятипала кишка утворює ніби підкову, або неповне кільце, що охоплює голівку й почасти тіло підшлункової залози.
Дві п’ятих частини решти токної кишки займає порожня кишка, а три п’ятих – клубова. Ці два відділи тонкої кишки розташовані нижче поперечної ободової кишки і утворюють 14-16 петель, які прикриті попереду великим чепцем. Порожню і клубову кишку об’єднують під загальною назвою intestinum tenue mesenteriale, тому що весь цей відділ повністю покритий очеревиною (на відміну від duodenum) і прикріплюється до задньої черевної стінки через брижі [39].
Порожня кишка (лат. jejunum (єюнум) – порожній, голодний) являє собою верхню половину тонкого кишечника. Назвали її „порожня” тому, що при розтині трупу вона часто виявлялася пустою. Її вміст встигає перейти в клубову, а з клубової і в товсту кишку.
Клубова кишка (лат. іleum (ілеум) – від грец. іleos скручувати) є нижньою половиною тонкого кишечника. Це ділянка травного каналу із заключними етапами усмоктування деяких ди- і мономерів гидролизированной харчової маси, продовженням усмоктування солей і води, ділянка кругообігу жовчних кислот, кобаламина й інших речовин [40]. Чіткої межі між порожньою й клубовою кишкою нема, а самі вони дуже схожі за зовнішнім виглядом. Вони лише трохи розрізняються за діаметром і деякими деталями будови стінки. Тому анатоми домовилися, що верхні 2/5 тонкої кишки – це jejunum, а нижні 3/5 – іleum. Порожня й клубова кишки підвішені до задньої черевної стінки зайнятої нею порожнини за допомогою брижів (оточини) – високої складки очеревини, між двома листками якої йдуть до кишки судини й нерви. Ці відділи складаються в численні петлі, які займають серединне положення в черевній порожнині. Таке розміщення забезпечує оптимальний ступінь рухливості кишки, необхідний для просування її вмісту (перистальтики). Приблизно в 2% випадків на клубовій кишці на відстані близько одного метра від її кінця знаходять відросток – diverticulum Meckelii – залишок частини ембріональної жовчної протоки.
Закінчується клубова кишка в заглибині крила правої клубової кістки, переходячи в товсту кишку [36].
2.2 Будова стінки тонкої кишки
Стінка тонкої кишки складається зі слизової оболонки (tunica mucosa), підслизової основи (tela sub>mucosa), м’язової (tunica muscularis) і серозної оболонок (tunica serosa). Для слизової оболонки тонкої кишки характерні циркулярні складки, крипти й ворсинки, що збільшують поверхню всмоктування. У слизовій оболонці тонкої кишки розрізняють три пластинки: епітеліальну (одношаровий циліндричний або призматичний каймистий епітелій, у якому розрізняють декілька видів клітин), власну пластинку слизової оболонки (із кровоносними й лімфатичними судинами й одиночними лімфоїдними вузликами або їхніми агрегатами) і м’язову пластинку слизової оболонки із двома шарами гладких міоцитів (внутрішнім – поздовжнім і зовнішнім – циркулярним).
Поверхня всмоктування слизової оболонки тонкої кишки значно збільшена завдяки наявності в ній кругових (поперечних, циркулярних) складок (plicae circulares), яких нараховується 700-900. Вони складаються лише зі слизової оболонки та підслизової основи і являються постійними утвореннями, які не зникають навіть при розтягуванні кишкової трубки. Поверхня складок покрита величезною кількістю ворсинок (villi intestinales), близько 4-5 млн. У слизовій оболонці велика кількість скупчень лімфоїдної тканини у вигляді одиничних (у порожній кишці) або групових (у клубовій кишці) фолікулів (folliculi limphatici solitsrii), які виконують захисну функцію. Завдяки складкам слизової оболонки всмоктуюча поверхня тонкої кишки втричі більша за загальну поверхню тіла людини [30].
Уздовж всієї тонкої кишки (а також і товстої) в слизовій оболонці розміщені багаточисельні маленькі прості трубчасті залози (glandulae intestinales), які виділяють кишковий сік.
За слизовою оболонкою в тонкій кишці розташовується підслизова основа, утворена пухкою сполучною тканиною із кровоносними й лімфатичними судинами та підслизовим нервовим сплетінням. Зі слизової оболонки в підслизову основу можуть проникати лімфатичні вузли або їхні агрегати.
М’язова оболонка складається із внутрішніх циркулярних і зовнішнього поздовжнього шарів гладкої м’язової тканини. При цьому гладком’язові клітини згруповані в пучки й волокна, організовані в складну тривимірну конструкцію. Елементи цієї системи закономірно орієнтовані в різні напрямки (вздовж осі ТК, циркулярно, по похилій спіралі), що дозволяє органу здійснювати моторно-евакуаторну діяльність. Завдяки скороченням м’язової оболонки досягаються перистальтичні рухи, перемішування їжі, всмоктування, а також евакуація її до товстої кишки [24]. Між шарами м’язової оболонки перебуває м’язово-кишкове нервове сплетіння.
Серозна оболонка представлена пухкою сполучною тканиною й мезотелієм. Вона покриває зовні тонку кишку з усіх боків, за винятком дванадцятипалої кишки, що покрита очеревиною тільки спереду.
Зовнішній шар стінки певної частини тонкої кишки утворений очеревиною [62]. Брижі (mesenterіum) – це складка очеревини, що прикріплює кишечник до задньої стінки черевної порожнини; у ній проходять судини й нерви. Тонка кишка разом з товстою повертаються на своїх довгих брижах так, що брижі покривають їх нижню частину duodenі (майже всю спадну й всю нижню горизонтальну її частини). При цьому, брижі поперечної ободової кишки зростаються з передньою (у минулому – лівою) поверхнею duodenі й очеревинним листком її дорсальних брижів, за якої в підкові дванадцятипалої кишки лежить голівка підшлункової залози [61]. Дванадцятипала кишка брижі не має і розміщується заочеревинно [2].
Характеристика ворсинки. Як було сказано вище, поверхня слизової оболонки покрита ворсинками, кожна ворсинка висотою до 1 мм, а діаметр її – 0,1 мм. Ворсинки служать для всмоктування переварених розчинних речовин [30].
Ворсинка являє собою листоподібне або пальцевидне випинання слизової оболонки тонкої кишки. У її утворенні беруть участь усі компоненти слизової оболонки. В основі ворсинки – пальцевидний виріст власної пластинки слизової оболонки тонкої кишки, представлений пухкою волокнистою сполучною тканиною із кровоносними й лімфатичними капілярами й пучками гладких міоцитів. З поверхні цей сполучно-тканинний виріст покритий одношаровим призматичним каймистим епітелієм, у якому розрізняють три типи клітин: стовпчасті, келихоподібні й ендокринні. Епітеліоцити слизової оболонки тонкої кишки інтенсивно відновлюються, їх життєвий цикл становить близько 5 діб.
Стовпчасті епітеліоцити на апікальній поверхні мають посмуговану облямівку з безлічі мікроворсинок з високим вмістом ферментів, що беруть участь у розщепленні й транспортуванні всмоктаних речовин. Келихоподібні екзокриноцити виробляють слиз. Їхнє число зростає в міру наближення до товстої кишки, де є багато цих клітин.
Келихоподібні клітини є продуцентами слизу, що необхідний для формування шарових слизових накладень (місця реалізації слизового травлення) і для захисту епітеліальних клітин від шкідливих факторів вмісту кишки (хімуса).
Навколо основи ворсинок слизова оболонка утворює поглиблення – крипти (cryptae intestinales), куди відкриваються устя кишкових залоз, що представляють собою прямі трубочки. Розглянемо детальніше будову крипт. Кишкові крипти, їх ще називають залозами Ліберкюна, є й у тонкій і в товстій кишці, на відміну від ворсинок, характерних тільки для тонкої кишки. Крипти являють собою трубчасті заглиблення епітелію, розташовані у власній пластинці слизової оболонки кишки. Глибина крипти дорівнює 0,25-0,5 мм, а діаметр – 0,07 мм. Щільність крипт становить 80-100 на 1 мм2, а у всій тонкій кишці їх нараховується понад 150 млн. Крипти часто галузяться і виконують не тільки секреторну функцію, але служать джерелом регенрації кишкового епітелію. Як і слизова оболонка, крипти вистелені 5 видами клітин: стовчастими епітеліоцитами з посмугованою облямівкою, келихоподібними клітинами, ендокриноцитами, стовпчастими епітеліоцитами без облямівки та епітеліоцитами з ацидофільною облямівкою, які ще мають назву клітини Панета. Вважають, що клітини Панета синтезують дефензини – біологічно активні речовини, які захищають організм від інфекцій [15]. Детальніше розглянемо характеристику деяких ентероцитів тонкої кишки в таблиці 1.
Серед кишкових ендокриноцитів розрізняють Ес-клітини, які продукують серотонін і мотилін; А-клітини, які секретують ентероглюкагон; S-клітини, що виділяють секретин; J-клітини, які виробляють холецистокінін і панкреозимін, що впливають на м’язи жовчного міхура й функції підшлункової залози. Виявлені також J-клітини, що секретують гастрин.
Особливості гістологічної будови стінки ДПК. Дванадцятипала кишка має дорсальні брижі по всій своїй довжині й вентральну – у верхній своїй частині. Одночасно з поворотом шлунка duodenum ухиляється вправо й прилягає до задньої стінки черевної порожнини. Права поверхня дорсальних брижів duodenі зростається з парієтальною очеревиною. При цьому виявляються фіксованими до задньої стінки черевної порожнини як дванадцятипала кишка, так і ув’язнені в її брижах голівка й частина тіла підшлункової залози
Стінка дванадцятипалої кишки має особливу гістологічну будову слизової оболонки, що робить її епітелій стійкішим до агресивності як шлункової кислоти і пепсину, так і концентрованої жовчі і панкреатичних ферментів, ніж епітелій дистальніших відділів тонкої кишки.
Таблиця 1 - Типи ентероцитів і їх характеристика [59]
|
Вид ентероцитів |
Локалізація |
Особливості будови |
Функція |
|
Стовпчасті (з блямівкою) |
У кишкових і криптах ворсинках |
1. Багато мікроворсинок, секреторних гранул, лізосом, піноцитозних пухирців. 2. Розвинутий секреторний, транспортний і енергетичний апарати. 3. Складні міжклітинні контакти й базальна складчастість із мітохондріями |
1. Секреторна (ферменти мембранного й внутрішньоклітинного травлення). 2. Травна (всмоктування продуктів ферментативної дисоціації й внутрішньоклітинного травлення). 3. Перенесення дисоційованих мономерів у кров або лімфу). 4. Участь в обміні жовчних кислот. 5. Транпорт імуноглобулінів |
|
Келихоподібні |
Велика кількість їх знаходиться в кишкових ворсинках і криптах. Кількість збільшується від тонкого до товстого кишечнику |
1. Форма келиха. 2. Ядро й цитоплазма з органеллами відтиснуті до базального полюса. 3. Основна частина цитоплазми заповнена гранулами зі слизом |
1. Секреція компонентів пристінкового слизу. 2. Бактерицидна |
|
Клітини Пеннета |
В денцях крипт |
1. Розвинений секреторний апарат білкового синтезу. 2. Багато гранул із травними ферментами |
1. Секреція ферментів і лізоциму (бактерицидний фактор). 2. Нагромадження цинку |
|
Недиференці-йовані, у т.ч. стовбурні |
У нижній половині кишкових крипт. Здатні до переміщення в межах епітеліальної пластинки |
1. Слабко розвинені органели. 2. Висока мітотична активність |
Камбіальна |
|
М-клітини |
У нижній половині крипт у контакті з лімфоїдними фолікулами власної пластинки |
1. Мембранні ніші з лімфоцитами. 2. Ендоцитозні й транспортні везикули |
1. Захоплення антигенів із вмісту кишечнику, передача їх лімфоцитам, активація лімфоцитів. 2. Транспортування імуноглобулінів від плазмоцитів |
Будова епітелію дванадцятипалої кишки відрізняється також і від будови епітелію шлунку. Циркулярні складки (складки Керкрінга) слизової оболонки дванадцятипалої кишки високі і густо розміщені одна біля одної [43].
Крім циркулярних складок, на слизовій оболонці дванадцятипалої кишки є поздовжня складчастість (plica longitudinalis duodeni), яка має вигляд валика і закінчується великим сосочком (Фатера) (papilla duodeni major), на якому одним загальним отвором відкриваються жовчна протока печінки та вивідна протока підшлункової залози. Цим і пояснюється назва розширення (ампули) перед вихідним отвором протоки – ampula hepatopancreatica. Проксимально від papilla duodeni major знаходиться менших розмірів сосок (сосочок Санторіні) – papilla duodeni minor, на якому відкривається додаткова протока підшлункової залози [39]. У доденальному відділі тонкої кишки, як вже згадувалось вище, у підслизовій оболонці і м’язовій оболонці наявні дуоденальні Брунерові залози.
Також особливістю будови ДПК є те, що в цьому відділі міститься найбільша кількість ворсинок на слизовій оболонці (близько 40 на 1 мм2) [30], хоча за даним інших авторів, їх найбільше в порожній кишці [39]. Ще однією особливістю цього відділу є те, що крім простих трубчастих залоз (glandulae intestinale), в ній (переважно у верхній частині) є також інший вид залоз – glandulae duodenales – які розміщені в підслизовій оболонці (на відміну від трубчастих) і мають будову подібну до пілоричних залоз шлунку. М’язи цього відділу ТК більш розвинені, ніж брижової її частини.
Судини й нерви дванадцятипалої кишки. До дванадцятипалої кишки підходять верхні передні й задні панкреатодуоденальні артерії (aa. pancreaticoduodenales superiores) (з гастродуоденальної артерії (a. gastroduodenales) і нижня панкреатодуоденальная артерія (з верхньої брижової артерії), які мають анастомози один з одним і віддають до стінки кишки дуоденальні гілки. Однойменні вени впадають у ворітну вену (vena portae) і її притоки. Лімфатичні судини кишки направляються до панкреатодуоденальних, брижових, чревних і поперекових лімфатичних вузлів. Іннервація дванадцятипалої кишки здійснюється прямими гілками блукаючих нервів (nervus vagus) із шлункового, ниркового й верхнього брижового сплетінь [2].
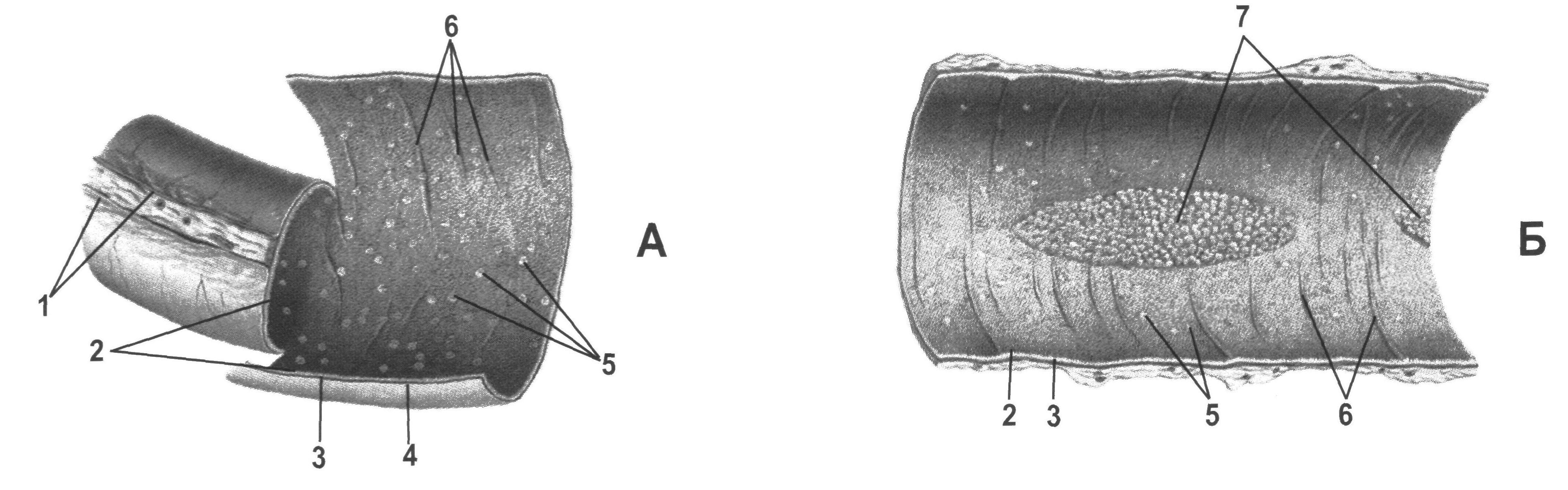
Рис. 1 - Рельєф слизової оболонки тонкої кишки [15]. А – відрізок порожньої кишки; Б – відрізок клубової кишки. 1 – брижа тонкої кишки; 2 – слизова оболонка; 3 – м’язова оболонка; 4 – серозна оболонка; 5 – поодинокі лімфоїдні вузлики; 6 – колові складки; 7 – скупчені лімфоїдні вузлики (бляшки Пейєра).
Особливості будови стінки порожньої і клубової кишки. У порожній кишці поперечні складки низькі і розташовані рідше, ніж у дванадцятипалій. По всій довжині їх нараховується 600-650 [24]. Вони надають зовнішнім контурам тіні перистого характеру, що являється характерною ознакою. Чим ближче клубова кишка підходить до товстої, тим збільшується кількість поздовжніх складок. Поздовжні складки утворюють жолобки для проходження їжі (а поперечні її затримують). У підслизовій оболонці залози відсутні. По всій довжині в слизовій оболонці є поодинокі лімфатичні вузлики.
У клубовій кишці частіше, ніж в інших відділах тонкої кишки зустрічаються згруповані лімфоїдні вузли – Пейєрові бляшки (рис. 1). Деякі інші відмінності трьох відділів тонкої кишки можна розглянути і порівняти в таблиці 2.
М’язова оболонка брижової частини тонкої кишки, як і ДПК, складена з двох шарів м’язів. Коловий шар розвинений краще, ніж поздовжній.
Серозна оболонка вкриває порожню і клубову кишки з усіх сторін, залишаючи вільною лише вузеньку смужку на брижовому краї, де обидва листки брижі, підійшовши до стінки кишки, розходяться на одну і другу її сторони [18].
Судини й нерви порожньої й клубової кишки. До кишки підходять 15-20 артерій тонкої кишки (aa. Intestinales jejunales et ileales) – гілки верхньої брижової артерії (a. mesenteriacae superior). Венозна кров відтікає по однойменних венах у ворітну вену [38]. Лімфатичні судини впадають у брижові (верхні) лімфатичні вузли і в клубово-ободові вузли (nodi lymphatici coeliaci et mesenterici). Іннервація стінки тонкої кишки здійснюється гілками блукаючих нервів і верхнього брижового сплетіння (симпатичні нерви).
Таблиця 2 - Основні анатомічні особливості тонкої кишки [36]
|
Відділи кишки |
Частини |
Проекція на черевну стінку |
Відношення до очеревини |
Основні особливості будови |
|
Дванадцятипала кишка |
Верхня, низхідна. Горизонтальна, висхідна |
Пупкова область |
Верхня частина – інтраперитоніально, інші – заочеревинно |
Великий і малий дуоденальні сосочки; циркулярні складки; поодинокі лімфатичні фолікули |
|
Порожня кишка |
– |
Ліва бічна і пупкова області |
Інтраперитоніально, мають очеревину
|
Кишкові ворсинки і крипти, лімфатичні фолікули в клубовій кишці |
|
Клубова кишка |
– |
Права бічна і пупкова області |
2.3 Функції тонкої кишки
У тонкій кишці продовжується хімічна переробка їжі й всмоктування розщеплених продуктів, відбувається її механічне перемішування і просування в напрямку до товстої кишки. Тобто цей відділ ШКТ виконує функцію травлення і всмоктування (абсорбції). Детальніше процеси травлення опишемо нижче. Крім цієї важливої функції, тонка кишка виконує ще ряд допоміжних, а інколи і не менш важливих функцій: підвищення рН хімусу, ендокринну, захисну, екскреторну та інші.
Одна з основних функцій дванадцятипалої кишки полягає в підвищенні pH харчової кашки (хімусу), що поступає зі шлунку до лужного, щоб вона не подразнювала дистальніші відділи тонкої кишки і була придатна для здійснення кишкового травлення. Інша важлива функція дванадцятипалої кишки полягає в ініціації й регулюванні секреції панкреатичних ферментів і жовчі залежно від кислотності і хімічного складу харчової кашки, що поступає в неї [59]. Слизова оболонка тонкої кишки виділяє в кров безліч гормонів (ендокринна функція), а також шляхом їхнього локального вивільнення (паракринна функція) або у вигляді нейротрансміттерів.
До гормонів тонкої кишки належать: секретин, холецистокінін-панкреазимін, шлунковий інгібуючий поліпептид та ін.
Секретин – пептид, який містить 27 амінокислот і стимулює продукцію панкреатичного соку, бікарбонату, вихід жовчі та інгібує виділення гастрину, кислу шлункову секрецію і скоротливу здатність шлунку.
Холецистокінін-панкреазимін виробляється клітинами слизової оболонки тонкої кишки в результаті контакту з амінокислотами й жирними кислотами. Викликає скорочення жовчного міхура й релаксацію сфінктера Одді, а також секрецію панкреатичних ферментів. Впливає на слизову оболонку кишки й підшлункової залози, звільняє інсулін. Шлунковий інгібуючий поліпептид (ШІП) виділяється за допомогою впливу глюкози й жиру, стимулює вироблення інсуліну. Збільшує відповідь на оральне навантаження глюкозою (на противагу внутрівенному введенню) [64].
Сутність екскреторної функції ТК полягає у вибірковому нагромадженні певними клітинами кишкового епітелію (клітинами Панета) кінцевих продуктів обміну із внутрішнього середовища організму: токсинів, ліків й інших речовин і виділенню їх з організму.
Ще одна функція дуоденального відділу полягає в підтримці зворотного зв’язку зі шлунком – здійсненні рефлекторного відкриття і закривання пілоричного сфінктера (pylorus) шлунку залежно від кислотності і хімізму харчової кашки, що поступає до неї, а також регулюванні кислотності і пептичної активності шлункового соку через секрецію гуморальних факторів, що впливають на секреторну функцію шлунку.
Імунна функція. Слизова оболонка тонкої кишки перешкоджає проникненню патогенної флори і є основним джерелом імуноглобулінів, плазматичних клітин в lamіna proprіa. М-клітини лімфоцитів, що перебувають у Пейєрових бляшках, впливають на міграцію антигенів у регіональні лімфатичні вузли й у кров’яне русло з наступним поверненням антигенів для перерозподілу в lamіna proprіa і вироблення специфічних антитіл.
Моторна функція тонкого кишечника та її регуляція. Завдяки руховій активності тонкої кишки порції хімусу пе ремішуються із панкреатичним соком, жовчю і секретом кишкових залоз. Перемішування здійснюється за рахунок ритмічної сегментації та маятникоподібних рухів. Просування хімусу відбувається завдяки перистальтичним рухам, які з’являються наприкінці травлення і поширюються на всю довжину тонкої кишки [50].
Є декілька типів таких рухів. Перший тип – однофазні ритмічні скорочення. Їх ритм для ДПК та верхньої частини порожньої кишки становить 17-19 або 18-20 скорочень за хвилину, а для нижньої частини клубової кишки – 12-14 скорочень за хвилину. Другий тип – скорочення, які проштовхують хімус по кишці в кадуальному напрямку. Цей тип поділяється на два види скорочень:
а – високі однофазні хвилі; б – високі хвилі з широкою основою, на які накладуються скорочення 1 типу. Вид „б” ідентичний великим хвилям по Інгерфінгеру і Ельбботту. Третій тип скорочень – тонічні хвилі, які продовжуються декілька хвилин. На них накладаються хвилі 1 і 2 типів [7]. Інші автори рухи ТК поділяють на дві групи: маятникові (перемішують харчову масу в кишці) і перистальтичні (які рухають вміст тонкої кишки в напрямку до товстої кишки). Хоча П. Г. Богач (1960) показав, що це відносна класифікація, оскільки при рухах перистальтичних хвиль хімус перемішується, а ритмічні (коливальні) скорочення можуть поступово рухати хімус в каудальному напрямку.
Можна виділити декілька типів скорочень сегментів ТК. Перший варіант – скорочення одного сегменту при відносному спокої інших. Другий варіант – одночасне скорочення двох ділянок віддалених одна від одної. Третій тип скорочення починається „спонтанним” скороченням проксимального сегменту і послідовним введенням в процес всіх інших сегментів, які лежать дистальніше від нього [17].
Перші порції хімусу, який залишився після всмоктування, попадають у товсту кишку через 3,5-4 години після прийняття їжі, а через 8-10 год перехід хімуса в товстий кишечник завершується. Крім цього, протягом усього часу знаходження хімусу в порожнині тонкого кишечника спостерігається скорочення і розслаблення кишечних ворсинок. Це забезпечує контакт їх з новими порціями хімусу, поліпшує всмоктування і відтік лімфи.
Моторна функція тонкого кишечника знаходиться під контролем цілого ряду регуляторних механізмів. По-перше, гладким м’язам стінок кишок властивий автоматизм, який зумовлений спонтанною деполяризацією пейсмеккерних клітин. Ці клітини зосереджені у двох вузлах, один з яких локалізується в місці впадіння жовчної протоки в 12-палу кишку, а другий – в клубовій кишці. По-друге, регуляція рухової активності тонкого кишечника здійснюється за рахунок місцевих рефлекторних дуг, які замикаються в нейронах Ауербахового міжм’язового сплетіння. Адекватним стимулом цих рефлексів є розтягування стінок кишки хімусом.
Автоматизм і місцеві рефлекси коригуються вищерозташованими центрами вегетативної нервової системи та гормонами. Парасимпатичні нерви стимулюють, а симпатичні – пригнічують моторну функцію тонкого кишечника. Посилюють моторну функцію такі гормони, як вазопресин, окситоцин, брадікінін, серотонін, гастрін, мотілін, холеци-стокікін-панкреозімін, а також кислоти, луги і кінцеві продукти травлення.
Рух ворсинок регулююється Мейснеровим нервовим сплетінням [8]. Деякі автори вважають, що під впливом кислого хімусу в слизовій оболонці кишок утворюється гормон віплікінін, який посилює рух ворсинок.
На моторику тонкої кишки великий вплив здійснює і кора головного мозку. Так, помічено, що при розмові чи навіть думках про смачну їжу, моторика кишечника посилюється, а при негативному відношенні до їжі – вона гальмується. Деколи при сильних емоціях, наприклад, при страсі спостерігається бурхлива перистальтика кишечника, так званий „нервовий понос”. Ці впливи реалізуються через гіпоталамус і лімбічну систему [50].
Очевидним є те, що повноцінне протікання процесів травлення й всмоктування можливе тільки при нормальному функціонуванні апаратів з утворення слизу і скорочення тонкої кишки. Завдяки роботі скорочувального апарата ТК, представленого м’язовою оболонкою, відбувається перемішування хімуса і його просування по кишечнику. Слід зазначити, що важливу роль в організації моторно-евакуаторної діяльності ТК відіграють електричні імпульси, що виникають у результаті періодичних змін проникності оболонки клітин гладких м’язів для іонів Ca, Na і K. Детальніше розглянемо і процеси травлення, які проходять в тонкій кишці.
2.4 Процеси травлення в різних відділах тонкої кишки і травні ферменти
У тонкій кишці під впливом кишкового соку відбувається остаточний гідроліз усіх харчових речовин до стадії мономерів і всмоктування їх в кров і лімфу. Травлення в тонкій кишці відбувається спочатку в її порожнині – порожнинне травлення, а потім в зоні кишкового епітелію за допомогою ферментів, які фіксуються на мікроворсинках кишкового епітелію – пристінкове, або мембранне травлення. Взагалі ж засвоєння харчових речовин здійснюється в три етапи: порожнинне травлення – мембранне травлення –всмоктування. Порожнинне травлення складає 20 %, пристінкове – 80 %.
Порожнинне травлення відбувається в основному в проксимальних відділах тонкої кишки за рахунок панкреатичного соку і жовчі, забезпечує гідроліз поживних речовин до відносно великих „осколків”. Процес порожнинного кишкового травлення починається у дванадцятипалій кишці. Харчовий хімус у дуоденальному відділі перетравлюється під дією травних соків підшлункової залози, а також жовчі. В результаті білки, жири і вуглеводи підлягають розщепленню до речовин, які надалі можуть всмоктуватися в кров і лімфу через ворсинки [3].
Пристінкове (мембранне) травення здійснюється під дією ферментів, фіксованих на зовнішній поверхні клітинних мембран ентероцитів. Існує спеціальна структура – щіткова облямівка. Вона утворена мікроворсинками мембран ентероцитів; на кожному ентероциті до 3 тис. мікроворсинок. Довжина приблизно 0,75-1,5 мкм, діаметр приблизно 0,1 мкм. За рахунок щіткової облямівки збільшується площа контакту харчових продуктів з мембраною (в 14-39 разів). Мембранне травлення завершує гідроліз проміжних продуктів попрожнинного травлення. Пристінкове травлення здійснюється в стерильних умовах, тому що з мікроворсинками епітеліоцитів зв’язані філаменти, що утворюють гліколікс, який грає роль фільтра.
За рахунок пристінкового травлення об’єднуються гідроліз і всмоктування. Кінцеві продукти гідролізу надходять відразу на вхід транспортних систем [63; 50].
Кількість та скалад кишкового соку. У людини залози слизової оболонки ТК утворюють кишковий сік, загальна кількість якого за добу досягає 1,8-2,5 л. Його рН становить 7,2-7,5, але при посиленні секреції може збільшитись до 8,6. Лужна реакція створюється гідрокарбонатами. Кишковий сік містить більше 20 різних травних ферментів [49].
При центрифугуванні сік ділиться на дві частини: надосадова рідина майже не містить ферментів, а в осад випадає велика кількість злущених з поверхні кишки епітеліоцитів (за добу злущується близько 200 г), слиз, лейкоцити і значна кількість різних ферментів, які беруть участь у завершальних стадіях гідролізу білків, жирів та вуглеводів. Найважливіші з них – пептидази, сахараза, мальтаза, лактаза та ліпаза.
Сік також містить ряд неорганічних сполук. Функції кишкового соку різноманітні. За його участю відбуваються остаточний гідроліз поживних речовин, захист слизової оболонки, підтримання хімусу в рідкому стані, формування лужної реакції кишкового вмісту [51].
Секреція панкреатичного соку починається з умовних подразників, ще з потрапляння їжі в рот: запаху, вигляду страви і навіть у людини при розмові про їжу. Посилюється соковиділення при дії їжі на рецептори порожнини рота. Значне виділення рідкої частини соку спостерігається при механічному подразненні слизової оболонки кишки. Продукти перетравлення харчових речовин також стимулюють виділення соку, багатого на ферменти. Кишкову секрецію стимулює й вазоактивний інтестінальний пептид. Центр соковиділення знаходиться з довгастому мозку.
Секреторними нервами є парасимпатичні нерви (блукаючий нерв). Симпатичні нерви гальмують виділення соку підшлункової залози. Тому негативні емоції, біль та інші стани, які збуджують симпатичну нервову систему, гальмують секрецію. Виділення кишкового соку посилюється гуморальними механізмами, а саме такими гормонами, як секретин, холецистокінін-панкреазимін, мотилін [3]. Секреторна діяльність підшлункової залози порушується у людей з пониженою кислотністю шлункового соку. У таких людей соляна кислота не надходить у дванадцятипалу кишку, в результаті чого не утворюється секретин і холецистокінін-панкреазимін, що призводить до різкого зменшення панкреатичного соковиділення.
Травні ферменти. Протеолітичні ферменти (трипсиноген, що активується ентерокіназою і трансформується в трипсин, ендопептидази, экзопептидази) розщеплюють білки до пептидів і амінокислот. Ці ферменти виробляються підшлунковою залозою в неактивному стані. Трипсиноген (неактивна форма ферменту) переходить у трипсин (активна форма ферменту) під впливом ентерокінази, яка утворюється слизовою кишечника. Трипсин активує хемотрипсиноген, перетворюючи його в хемотрипсин. Протеолітичні ферменти підшлункового соку діють тільки в лужному середовищі, на відміну від пепсину шлункового соку.
Ліполітичні ферменти (ліпаза, фосфоліпаза) розщеплюють жири і фосфоліпіди до жирних кислот і гліцерину. Ці ферменти діють тільки в лужному середовищі і розщеплюють жири, які раніше були емульговані жовчю.
Амілолітичні ферменти (амілаза, мальтаза, лактаза) гідролізують вуглеводи. Амілаза розщеплює полісахарид крохмаль до дисахаридів. Мальтаза розщеплює дисахарид мальтозу до глюкози. Лактаза розщеплює молочний цукор до моносахариду глюкози.
Всмоктування – це перехід поживних речовин з порожнини травного тракту у внутрішнє середовище організму – кров і лімфу. Всмоктування відбувається в будь-якому відділі шлунково-кишкового тракту, але в основному – в тонкій кишці. Стінки тонких кишок спеціально пристосовані для всмоктування.
Завдяки наявності в стінці кишечника складок, ворсинок і мікроворсинок загальна поверхня, на якій відбувається всмоктування, складає 200 м2 [3]. При цьому білки і вуглеводи всмоктуються по венозним судинам, а жири – по лімфатичним.
Під час травлення гладкі м’язові волокна ворсинки скорочуються декілька разів на хвилину і ворсинка при цьому скорочується, а вміст лімфатичної судини виштовхується в кров’яне русло і лімфу. В періоди між скороченнями у ворсинці накопичуються всмоктані через епітелій її стінок речовини.
Всмоктування різних речовин у ТК. Ди- і трипептиди можуть проникати в абсорбуючі клітини шляхом активного транспорту. Всмоктування жирів тісно пов’язане зі всмоктуванням жиророзчинних вітамінів (A, D, Е, К). Жирні кислоти і моногліцериди також надходять у клітину.
Вітаміни, розчинні у воді, можуть всмоктуватися методом дифузії (наприклад, аскорбінова кислота, рибофлавін). Фолієва кислота засвоюється в кон’югованому вигляді; вітамін В>12> (ціанокобаламін) засвоюється у клубовій кишці за допомогою внутрішнього фактора, що утворюється на тілі й дні шлунку [49].
Тригліцерид в клітині піддається й надалі транформації, з’єднується там з холестерином, фосфоліпідами й апопротеїнами для формування хіломикронів, останні виходять із клітини й потрапляють у лімфатичну систему брижі. Невелика кількість жирних кислот може безпосередньо потрапляти в капіляри ворітної вени.
Жовчні солі всмоктуються в дистальному відділі клубової кишки, надходячи в ентерогепатичну циркуляцію. Ферменти щіткової облямівки повністю розщеплюють вуглеводи до гексоз, потім відбувається специфічний транспорт останніх у клітини епітелію.
Вода всмоктується за допомогою осмотичних чи гідростатичних сил або може піддаватися пасивній дифузії. Натрій і хлор всмоктуються шляхом приєднання до органічних сполук або за допомогою активного транспорту. Всмоктування бікарбонату відбувається за допомогою обміну натрій/водень.
Всмоктування кальцію здійснюється активним транспортом у дванадцятипалій і порожній кишці, процесу сприяють паратиреоїдний гормон і вітамін D. Калій абсорбується пасивно.
Якщо тонкий кишечник виявляється перевантажений токсинами, швидкість і ефективність процесу травлення знижується. У цьому випадку кишечник просто не в змозі виконувати свої фізіологічні функції.
Розділ 3. ВИРАЗКОВА ХВОРОБА ТОНКОГО КИШЕЧНИКА
3.1 Загальна характеристика виразкової хвороби
Виразкова хвороба – хронічне, з циклічним перебігом захворювання, основними клінічними і морфологічними проявами якого є рецидивуюча виразка шлунку і дванадцятипалої кишки [12]. В літературі виразкова хвороба дванадцятипалої кишки часто розглядається разом з ВХ шлунку, тому в даній роботі також буде зустрічатися такий поєднаний опис і порівняння. Зразу зауважимо, що на структурно-функціональну характеристику ТК буде мати вплив (давати наслідки) як виразкова хвороба ДПК, так і виразкова хвороба шлунку.
У залежності від локалізації виразки і особливостей патогенезу хвороби розрізняють виразкову хворобу з локалізацією виразки в пілородуоденальній зоні, або тілі шлунка, хоча існують і сполучені форми. Масштаби цієї хвороби надзвичайно великі: за даними різних авторів протягом усього життя в різних країнах нею страждає від 10 до 20% усього дорослого населення. Частіше це захворювання виникає у міського населення, переважно у чоловіків (у 6-7 разів частіше, ніж у жінок) [28]. Хоча є відомості, що в жителів міста та села виразкова хвороба зустрічається одинаково часто [5]. За 1992-1993 рр. виконано 4696 езофагогастродуоденоскопiй. При цьому виявлено виразки шлунка у 143 хворих, виразки 12-палої кишки у 804 хворих, що вiдповiдно становить 3% та 17,1% вiд загальної кiлькостi хворих [3].
Дуоденальна локалізація виразки спостерігається в 3-4 рази частіше, ніж шлункова. Виразковою хворобою шлунка частiше хворiють в зрiлому та похилому вiцi, тодi як виразковою хворобою ДПК – у молодому. Виразкова хвороба (ВХ) – захворювання, в розвитку якого важливу роль відіграють стресові ситуації, чим і пояснюється зростання захворюваності виразковою хворобою в XX столітті в усіх країнах світу. В Україні на сьогодні число тільки зареєстрованих хворих на ВХ складає близько 5 мільйонів осіб! На виразкову хворобу страждають в основному люди молодого і середнього віку, що завдає величезних економічних втрат. У нашій країні, на жаль, велике число хворих на ВХШ і на ВХДК піддаються оперативному лікуванню (у 1995 році прооперовано 29 тисяч, а в 1996 році – 31 тисяча хворих), у зв’язку з чим інвалідизація хворих на ВХ на сьогодні залишається однією із найвищих серед людей працездатного віку. І нарешті, виразкова хвороба належить до тих захворювань, котрим, хоч і присвячена незліченна кількість досліджень, монографій, дисертацій, застосовується розмаїття засобів і методів лікування (за даними різних авторів від 500 до 1000), та при якій залишається дуже багато невирішених або суперечливих питань щодо етіології, патогенезу, визначення хвороби, її класифікації, вибору місця (амбулаторного або стаціонарного) і методу (консервативного або оперативного) лікування, подальшого ведення і диспансеризації хворих, не кажучи вже про критерії одужання [34].
Локалізація. У шлунку виразки звичайно локалізуються по малій кривизні, у дванадцятипалій кишці – у цибулині. Рідко зустрічаються й важко діагностуються виразки пілоричного сфінктера, позацибулинні виразки дванадцятипалої кишки.
3.1.1 Класифікація виразкової хвороби
Загальноприйнятої класифікації виразкової хвороби немає. Згідно з міжнародною статистичною класифікацією хвороб, тканин і причин смерті 10-го перегляду (ВООЗ), виділяють виразку шлунка або дванадцятипалої кишки, пептичну виразку нез’ясованої локалізації та гастроєюнальну виразку [14].
За клінічним протіканням розрізняють гострі, хронічні та атипові виразки. Не будь-яка гостра виразка є ознакою виразкової хвороби. Це потрібно враховувати досліджуючи впливи виразок на структуру і функції тонкої кишки. Хоча, звичайно, і виразкова хвороба, й інші виразки можуть спричинити деякі зміни в будові та функціях ТК.
У залежності від гостроти й особливостей перебігу процесу виразки поділяють на: гострі із кровотечею, гострі із проривом, гострі із кровотечею й проривом, гострі без кровотечі або прориву, хронічні або уточнені із проривом, хронічні або неуточнені із кровотечею, хронічні або неуточнені із кровотечею й проривом, хронічні без кровотечі або прориву [65; 1]. Також існує класифікація за стадією захворювання (загострення, ремісія, неповна ремісія); за локалізацією виразкового дефекту (ДПК, шлунок, постцибулина); за важкістю протікання (легка форма захворювання, середньої важкості, важка) та ін.
Крім виразки, як прояву виразкової хвороби шлунка і дванадцятипалої кишки, існують так звані симптоматичні виразки, тобто виразкування шлунка і дванадцятипалої кишки, що може зустрічатися при різних захворюваннях.
3.1.2 Етіологія та патогенез
Виразкова хвороба є поліетіологичним захворюванням. Виявлено понад 40 факторів ризику ВХ [28]. В розвитку виразкової хвороби важливе значення мають стресові ситуації, психоемоційна перенапруга, які призводять до дезінтеграції тих функцій головного мозку, які регулюють секрецію і моторику гастродуоденальної системи (кортико-вісцеральні порушення). Ті ж самі процеси дезінтеграції можуть виникати в корі головного мозку при надходженні патологічних імпульсів з органів, в яких з’являються патологічні зміни (вісцеро-кортикальні порушення). Нейрогенна теорія виразкової хвороби може вважатися достатньо обґрунтованою, але вона дозволяє з’ясувати виникнення хвороби далеко не в усіх випадках.
Чинники, які спричинюють виразкову хворобу поділяють на основні (нервово-психічна перенапруга, хронічні захворювання шлунку і дуоденального відділу ТК, порушення ритму харчування) та сприяючі (конституційні та спадкові, впливи зовнішнього середовища, надмірне вживання алкоголю та пління, супроводжуючі захворювання ШКТ) фактори [28]. За іншою класифікацією, чинники розвитку ульцерогенезу поділяють на екзогенні та ендогенні. Детальнішу класифікацію факторів, які можуть спричиняти виразкову хворобу.
До ендогенних відносяться такі фактори: генетична спадковість, порушення гастродуоденальної моторики, вік, стать та ін.
До негативних аліментарних факторів можна додати міцний чай та каву.
В останній час виникнення виразкової хвороби стали пов’язувати з інфекційним агентом – Сampylobacter piloridis, який виявляють при дуоденальній виразці в 90 %, а виразці шлунка – в 70-80 % випадків [45]. У 2005 році двом австралійським вченим присуджено Нобелівську премію за відкриття ролі бактерії Нelicobacter pylori у виникненні хронічного гастриту, виразкової хвороби шлунка та/або дванадцятипалої кишки, антрального раку шлунка. Хоча спроби це довести були і раніше [16]. Вчені вважають, що у разі схильності до виразкової хвороби „пусковим” фактором може бути наявність хелікобактерної інфекції [14]. Хоча деякі дослідники доводять, що сам по собі Н. pylori є для людини навіть корисним, а його відсутність може призводити до алергічних захворювань, зокрема астми [6].
Реалізуючими факторами захворювання є: а) порушення гуморальних і нейрогуморальних механізмів, які регулюють процеси травлення і репродукцію тканин; б) розлади місцевих механізмів травлення; в) зміни структури слизової оболонки дванадцятипалої кишки.
Патогенез
досить складний і тісно пов’язаний
з етіологічними факторами, але залишається
ще недостатньо вивченим.  У
патогенезі хвороби велике значення
мають неврогенні фактори –
під впливом зовнішніх (стрес) і внутрішніх
(вісцеральна патологія) причин відбувається
зміна координуючої функції кори головного
мозку по відношенню до підкоркових
утворень (проміжковий мозок, гіпоталамус).
Це призводить в одних випадках (виразка
пілородуоденальної зони) до збудження
гіпоталамо-гіпофізарної області, центрів
блукаючого нерва, підвищення тонусу
самого нерва, підвищення активності
кислотно-пептичного фактора і посилення
моторики шлунка. В інших випадках
(виразка тіла шлунка), навпаки, виникає
пригнічення корою функції
гіпоталамо-гіпофізарної області,
зниження тонусу блукаючого нерва і
пригнічення моторики; при цьому активність
кислотно-пептичного фактора нормальна
або знижена.
У
патогенезі хвороби велике значення
мають неврогенні фактори –
під впливом зовнішніх (стрес) і внутрішніх
(вісцеральна патологія) причин відбувається
зміна координуючої функції кори головного
мозку по відношенню до підкоркових
утворень (проміжковий мозок, гіпоталамус).
Це призводить в одних випадках (виразка
пілородуоденальної зони) до збудження
гіпоталамо-гіпофізарної області, центрів
блукаючого нерва, підвищення тонусу
самого нерва, підвищення активності
кислотно-пептичного фактора і посилення
моторики шлунка. В інших випадках
(виразка тіла шлунка), навпаки, виникає
пригнічення корою функції
гіпоталамо-гіпофізарної області,
зниження тонусу блукаючого нерва і
пригнічення моторики; при цьому активність
кислотно-пептичного фактора нормальна
або знижена.
У механізмі розвитку в дванадцятипалій кишці вирішальним фактором являється посилення агресивності кислотно-пептичного фактора. Утворенню виразок передують ультраструктурні зміни в слизовій оболонці і різноманітні порушення в тканинному обміні [14]. Раз виникнувши, виразка стає патологічним вогнищем, що аферентним шляхом підтримує розвиток і поглиблення хвороби в цілому й дистрофічні зміни у слизовій оболонці гастродуоденальної зони зокрема, сприяє хронічному перебігу хвороби, залученню в патологічний процес інших органів і систем організму. При виразковій хворобі пілородуоденальної зони значна роль належить вагусно-гастринним впливам і підвищенню активності кислотно-пептичного фактора [45].
3.1.3 Патологічна анатомія і симптоматика виразкового захворювання ТК
Розрізняють „просту” (ulcus simplex) та „кальозну” (хронічну) (ulcus callosum) пептичну виразку, яка локалізується в дванадцятипалій кишці (і в шлунку). Проста виразка має м’які краї без виражених рубцевих змін в них, а „кальозна” відрізняється різким сполучнотканинним потовщенням країв та запальними рубцевими змінами навколо. Виразки мають округлу форму, їх розміри можуть бути різними (в шлунку звичайно 0,5-1-2 см, а в ДПК декілька мм-1 см в діаметрі). Найчастіше локалізується виразка на цибулині ДПК –бульбарна виразка. Хронічна виразка дванадцятипалої кишки в більшості випадків виникає в передній або задній стінці цибулини (бульбарна виразка), лише в 12% випадків вона локалізується нижче цибулини (постбульбарна зона). Досить часто зустрічаються множинні виразки дванадцятипалої кишки; вони розташовані одна навпроти одної в передній і задній стінках цибулини [53].
Морфологічним субстратом
виразкової хвороби являється хронічна
рецидивуюча виразка. При своєму формуванні
вона проходить стадії ерозії і гострої
виразки, що
 дозволяє стверджувати,
що ерозія, гостра і хронічна виразки є
стадіями морфогенезу виразкової хвороби
[20].
дозволяє стверджувати,
що ерозія, гостра і хронічна виразки є
стадіями морфогенезу виразкової хвороби
[20].
Ерозіями називають поверхневі дефекти слизової оболонки, які не проникають за м'язову пластинку слизової оболонки; в своїй більшості ерозії гострі, рідше – хронічні. Гострі ерозії є результатом некрозу ділянки слизової оболонки з крововиливами і відторгненням омертвілої тканини; на дні ерозії знаходять соляно-кислий гематин, а по краях – лейкоцитарний інфільтрат.
Виразка відрізняється від ерозії тим, що вражає не тільки слизову оболонку, але і підслизову основу, а іноді проникає і в глибші шари стінки ДПК. Глибока виразка, яка проникає через всі шари стінки безпосередньо в сусідній орган (печінку, підшлункову залозу) називається пенетруючою (ulcus penetrans). Якщо ж при прогресі некрозу виразка відкривається безпосередньо в черевну порожнину, її називають перфоруючою (ulcus perforans). Дно виразки виповнено некротичною або грануляційною ( в період рубцювання) тканиною, а поверхня прикрита плівкою, яка складається з некротизованої тканини, фібрину, лейкоцитів, еритроцитів. Морфогенез і патологічна анатомія хронічної виразки дванадцятипалої кишки мало чим відрізняються від тих, що є при хронічній виразці шлунка.
Звичайно, патологія протікання дуоденальних виразок дечим відрізняється від патології виразки шлунку. Наприклад, досліджували структурні зміни клітин Панета (ентероцитів з ацидофільною зернистістю, КП) та стовбурових клітин кишкових крипт цибулини дванадцятипалої кишки (ДПК) при дуоденіті та виразковій хворобі цього відділу кишки [54]. У нижній третині окремих кишкових крипт цибулини ДПК при дуоденіті та виразковій хворобі ДПК, асоційованих з НР, має місце гіперплазія, гіпертрофія та апікальний некроз КП, які поєднуються з посиленим апоптозом стовбурових клітин. Такі зміни КП пов’язані з секреторною гіперактивністю КП, яка закінчується їх виснаженням (і появою функціоанльно неспроможних КП) або їх повним некрозом.
Разом із мерокриновим типом секреції (шляхом екзоцитозу) Е. В. Черкасов (2003) вирізняє апокриновий (відторгнення апікальної частини КП разом з секреторними гранулами) та голокриновий (повне зруйнування апікальної частини, тобто апікальний некроз клітин Панета) типи виділення секрету.
У нормі стовбурові клітини цибулин дванадцятипалої кишки з’єднуються із суміжними епітеліоцитами десмосомами та щільними контактами за допомогою чисельних базолатеральних та апікальних цитоплазматичних відростків. При дуоденіті та виразках дуоденального відділу тонкої кишки доволі значна кількість стовбурових клітин окремих крипт втрачає контакт з базальною мембраною, ущільнюється (набуваючи вигляду „чорнильної клякси”) і „витискується” між КП в напрямку до просвіту кишкової крипти. Автор (дослідник) припускає, що виявлені зміни клітин Панета пов’язані з Helicobacter pylori.
Симптоми, перебіг. Характерний біль, печія, нерідко – блювання кислим шлунковим умістом незабаром після їжі на висоті болю.
Ранній біль типовий для виразки шлунку, пізній – для виразок, що локалізуються біля пілоричного сфінктера і дванадцятипалої кишки. Нічний – у обох випадках. При локалізації виразки в цибулині дванадцятипалої кишки (бульбарна виразка) чи в антральному відділі шлунку біль частіше виникає натще (голодний біль), уночі та через 1,5 години після приймання їжі. Після того, як людина знову поїсть, біль, як правило, стихає.
Виразки, що локалізуються в постбульбарній зоні, виявляються переважно в осіб середнього та літнього віку. Невпинний біль з іррадіацією в праве чи в ліве підребер’я свідчить про залучення до патологічного процесу жовчновивідних шляхів і підшлункової залози. Часто у хворих на постбульбарні виразки спостерігається блювання та явища холестазу, біль виникає через 3-4 години після їжі і часто нагадує коліки. За характером біль може бути тупим, пекучим, ниючим [14].
Часто виразкова хвороба дванадцятипалої кишки супроводжується запорами. При пальпації визначається хворобливість в епігастральній області, іноді деяка резистентність м’язів черевного преса. Копрологічне дослідження може визначити приховану кровотечу.
При рентгенологічному дослідженні в більшості випадків (60-80%) виявляється обмежене затікання барієвої суспензії за контур слизової оболонки – виразкова ніша. Найбільш достовірним методом діагностики є гастродуоденоскопія, що дозволяє виявити виразку, визначити її характер. Диференціальну діагностику проводять із симптоматичними виразками ШКТ.
Перебіг зазвичай тривалий із загостреннями у весняно-осінній період і під впливом несприятливих факторів (стресові ситуації, харчові погрішності, прийом міцних алкогольних напоїв та ін.).
При загоюванні виразки виникає рубець. При тривалому перебігу і при великих виразках утворені рубці деформують шлунок, цибулину дванадцятипалої кишки.
Досить рідко виявляються множинні гастродуоденальні виразки. Множинні виразки ДПК зустрічаються в 5,5 % всіх виразкових уражень [13]. Клінічна картина виразкової хвороби з множинною локалізацією характеризується великим різноманіттям проявів: від безсимптомного протікання до вираженого і стійкого больового синдрому. Звичайно, це також вагомо впливає на структурно-функціональні наслідки в ТК.
Позацибулинні виразки. Зустрічаються в 5-10% випадків виразок гастродуоденальної області [12]. Позацибулинні „ніші” в більшості випадків бувають більшими, значно перевищуючи розміри цибулинних виразок. За формою вони різноманітні: циліндричні, конусоподібні, але частіше округлі. Виразки звичайно розміщуються на задній або внутрішній стінці кишки. У місці ураження виявляються деформації і звуження просвіту кишки, що є результатом або рефлекторного локального спазму, або рубцювання. Частіше всього таке звуження асиметричне і найбільше виражене на стінці кишки, протилежній до виразки і нагадує симптом „вказівного палця” при шлункових виразках.
Крім виразкової хвороби ДПК, як уже згадувалось вище, існують також виразки порожнього та клубового відділів ТК.
Виразка тонкої кишки проста (неспецифічна, ідіопатична, пептична, трофічна, кругла й т.д.). Первинна виразка тонкої кишки – рідкісне захворювання, що характеризується появою одного або множинних виразок переважно в клубовій кишці, що нагадують по морфології пептичні виразки шлунка й дванадцятипалої кишки. Зустрічається переважно в чоловіків [66].
Етіологія й патогенез невідомі. Факторами, що сприяють утворенню, є місцеві судинні порушення, підвищена триптична активність соку підшлункової залози, тривале застосування деяких препаратів (преднізолону, солей калію та ін.).
Симптоми малохарактерні й діагноз часто встановлюється під час операції при виникненні ускладнень (перфорації, кишкова кровотеча). Іноді спостерігаються біль в епигастреї або правій клубовій області, що виникає через 3-4 годтини після їжі, локальна хворобливість у цій області й напруга м’язів передньої черевної стінки при пальпації. Дослідження калу виявляє сховану кровотечу. При рентгенологічному дослідженні іноді вдається виявити виразкову „нішу” в тонкій кишці. Диференціальну діагностику проводять із туберкульозними виразками, виразками тонкої кишки при черевному тифі, амілоїдозі та ін.
Можливі ускладнення: кишкові кровотечі, перфорація, стенозування кишки.
3.1.4 Ускладення виразкової хвороби тонкої кишки
Серед ускладнень хронічної виразки виділяють такі: а) виразково-деструктивні (кровотечі, перфорація, пенетрація); б) запальні (гастрит, дуоденіт, перигастрит, перидуоденіт); в) виразково-рубцеві (звуження вхідного і вихідного відділів, деформація шлунка, звуження дванадцятипалої кишки, деформація її цибулини); г) малігнізація виразки (розвиток раку із виразки); ґ) комбіновані ускладнення.
Якщо в ділянці дна виразки розташована велика кровоносна судина, то ерозія її стінки внаслідок прогресуючого некрозу призводить до тяжкого ускладнення – профузної кровотечі.
Кровотеча – одне з найчастіших та небезпечних ускладнень виразкової хвороби; немає залежності частоти кровотечі від локалізації виразки; при локалізації виразки у дванадцятипалій кишці кровотеча частіше буває із виразок, які розташовані в задній стінці цибулини. Кровотеча виникає в зв'язку з роз’їданням стінки судин (арозивна кровотеча), тому вона виникає в період загострення виразкової хвороби. Кровотечі зі шлунково-кишкового тракту не відносяться до гострих захворювань органів черевної порожнини в прямому розумінні слова. Проте вони іноді бувають настільки великими і загрозливими, що зупинити їх терапевтичними заходами не вдається і доводиться вдаватися до невідкладного хірургічного втручання. Гадають, що приблизно дві третини всіх шлункових кровотеч виникають на ґрунті виразок і одна третина відноситься до інших захворювань.
Безпосередньою причиною великої кровотечі буває який-небудь фактор, що погіршує перебіг виразкової хвороби, а саме: психічне переживання, надмірне фізичне напруження, зловживання спиртними напоями, куріння, гострі страви, переїдання та ін.
Джерелами кровотеч при виразках дванадцятипалої кишки є шлунково-дванадцятипала артерія, верхня і нижня артерії підшлункової залози і дванадцятипалої кишки; рідше – селезінкова, печінкова і пілорична артерії. Кровоточити можуть арозовані великі судини і їх відгалуження [48].
Перфоративна (проривна) виразка – швидко виникаюче з’єднання просвіту шлунка або дванадцятипалої кишки з вільною черевною порожниною. Є найтяжчим з ускладень виразкової хвороби. Близько 10-15 % виразок ускладнюється перфорацією [48].
Симптоми, перебіг. За 3-4 дні до перфорації у хворих відзначається різке загострення виразкової хвороби, при огляді – деяка напруга м’язів. Потім раптово (частіше при фізичній напрузі) з’являється різка "кинджальна" біль в епігастрії, що швидко поширюється по всьому животу. Біль різко підсилюється при рухах. На початковій стадії захворювання може бути однократна блювота рефлекторного характеру. Положення хворого – частіше з підігнутими до живота коліньми. Вираз обличчя страждальний, переляканий. Язик сухуватий, обкладений. Живіт різко напружений, буває твердий, як дошка, а черевна стінка стає надзвичайно чутлива до прощупування і постукування [10]. Печіночна тупість відсутня або згладжена. Наявна тахікардія. Іноді порефорація настає раптово. Безсимптомний перебіг може бути у 11% хворих.
Виділяють 3 стадії захворювання: рефлекторну (до 6 г), уявного благополуччя (6-12 г) і прогресування перитоніту (понад 12 г). У стадії уявного благополуччя інтенсивність болючого синдрому трохи зменшується, поліпшується стан хворого, живіт стає м’якшим й менш хворобливим, однак перитоніт прогресує, стан хворого поступово погіршується. У діагностиці допомагають: виразковий анамнез (80-90 %), "кинджальний" біль, "доскоподібний" живіт, тахікардія при нормальній температурі.
Пенетрація виразки – це проникання її за межі стінки шлунка або дванадцятипалої кишки в сусідні органи. Пенетрують найчастіше виразки задньої стінки шлунка і цибулини дванадцятипалої кишки в підшлункову залозу, печінково-дванадцятипалу зв’язку, рідше – в печінку, жовчний міхур; пенетрація виразки шлунка може закінчуватися переварюванням органу, наприклад, підшлункової залози.
До ускладнень запального характеру відносять периульцерозний гастрит, дуоденіт, перигастрит і перидуоденіт, внаслідок чого утворюються спайки із сусідніми органами; нечасто виразка шлунку ускладнюється флегмоною. В дванадцятипалій кишці рубцевий стеноз і деформація виникають лише при виразці задньої стінки цибулини.
Малігнізація хронічної виразки шлунка зустрічається в 3-5% випадків; малігнізація виразки дванадцятипалої кишки виключно рідкісне явище. Серед комбінованих ускладнень найбільш часто виникають перфорація і кровотеча, кровотеча і пенетрація [45].
3.2 Симптоматичні виразки
Своєрідність клінічного протікання, особливості й різноманітність механізмів виникнення симптоматичних гастродуоденальних виразок і зв’язок їх не тільки з рядом патологічних станів організму, але й вживанням медикаментозних засобів примушують виокремити ці патології в особливу групу, яка відрізняється важкістю розпізнавання, високим відсотком ускладнень, що загрожують життю людини, деякими особливостями клінічного протікання.
Причини, які викликають появу симптоматиних виразок різноманітні. Але все ж ці захворювання можна об’єднати в чотири групи: стресові виразки; виразки, які виникають при деяких патологічних станах організму; ендокринні виразки; медикаментозні виразки.
Такі виразки спостерігаються при ендокринних захворюваннях (ендокринні виразки при паратиреозі, тиреотоксикозі, мсиндромі Елісона-Золінгера), при гострих та хронічних порушеннях кровообігу (дисциркуляторногіпоксичні виразки), при екзо- і ендогенних інтоксикаціях (токсичні виразки), алергії (алергічні виразки), специфічному запаленні (туберкулярні, сифілітичні виразки), після оперативного втручання на шлунку і кишках (післяопераційні пептичні виразки), як наслідок медикаментозного лікування (медикаментозні виразки, наприклад, при лікуванні кортикостероїдами, ацетилсаліциловою кислотою та ін.).
„Стресові” виразки гастродуоденальної зони виникають у відповідь на будь-яку неспецифічну „агресію”: обширні опіки, враження ЦНС, обширні оперативні втручання (особливо на серце та великі судини), травми, інфаркт міокарда. Механізм їх виникнення пов’язаний із нейрогуморальними порушеннями, які впливають на мікроциркуляцію слизової оболонки шлунку, вивільнення гістаміну, моторну функцію шлунку і ДПК. Діагностика досить важка, оскільки вони можуть протікати безсимптомно або симптоматика слабко виражена.
Супутні та вторинні виразки. Можуть виникати при ряді хронічних захворювань: легеневій, серцево-судинній патології, хворобах печінки, підшлункової залози, кишок, нирок, ревматоїдному артриті. Можуть розвиватися вторинні виразки. Гострі ерозивно-виразкові враження ДПК досить часто ускладнюються кровотечами [13]. Вторинні виразки ДПК (і шлунку) можуть бути пов’язані з хронічним панкреатитом.
Виділяють також старечі виразки, ускладнені нейрогуморальними явищами, іноді вони супутні гіпертонічній хворобі і виявляються у хворих атеросклерозом.
Ендокринні виразки по суті являються вторинними, виникають при синдромі Золлінгера-Еллісона і гіперпаратиреозі. Виділення їх в окрему групу обумовлено тим, що вирішальну роль в їх утворенні відіграє кислотно-пептичний фактор, а також наявна своєрідна клінічна картина. Можуть ускладнюватися кровотечею і перфорацією.
Медикаментозні виразки. Найбільше вивчений механізм пошкоджуючої дії таких ліків, як кортикостероїдів, ідіометацин, ацетилсаліцилова ксилота. Медикаментозна виразка може ускладнитися масивними кровотечами або перфорацією, нерідко з летальними наслідками. При гострих ерозіях і виразках, не ускладнених кровотечами діагностика представляє значні труднощі [12]. Також симптоматичними виразками є такі, що виникають під час хвороби Крона (рис. 2).
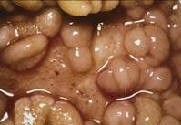
Рис. 2 - Запалена стінка кишки при хворобі Крона
Лікування симптоматичних виразок подібне до такого ж, як і при виразковій хворобі. Проводять терапію основного захворювання. При "лікарських" виразках перестають застосовувати препарат, що викликав утворення виразки. В першу чергу від ліків виникають шлункові виразки.
Профілактика симптоматичних виразок шлунка полягає у своєчасному лікуванні захворювань, що часто ускладнюються симптоматичними виразками шлунка при тривалому лікуванні хворих препаратами, що володіють побічним "ульцерогенною" дією. Слід здійснювати систематичний клінічний і рентгенологічний контроль стану шлунка, кишки, дослідження випорожнень на сховану кров кожні 3-4 дні, профілактичне призначення дієти, антацидних і в’язких засобів. Прогноз при своєчасному виявленні й лікуванні відносно сприятливий.
3.3 Лікування виразок ТК
Від методів та протікання лікувального процесу можуть залежати наслідки виразкової хвороби та структурно-функціональні властивості тонкої кишки після одужання пацієнта. Організація лікувальної допомоги хворим на виразку передбачає наступні заходи: лікування в терапевтичному стаціонарі, поліклініці, лікувальне харчування, санаторно-курортне лікування, хірургічне лікування [10].
До цього часу підхід різних авторів до вибору методу лікування хворих, наприклад, на пептичну язву (ПЯ) гастроентероанастомоза та порожньої кишки неоднозначний. У літературі простежуються дві тенденції в тактиці ведення таких пацієнтів [33].
Одні автори вважають найкращим лікуванням консервативну терапію [11, 26], а інші [47, 55] – оперативне втручання. Найчастіше лікування проводять у стаціонарі на загальних принципах лікування виразкової хвороби.
Основним принципом є комплексність лікування. Не існує одного універсального способу лікування виразкової хвороби. Ефективність досягається доцільним поєднанням ряду факторів: спокою, дієти, тепла, медикаментів, фізіотерапії, санаторно-курортного лікування і лише при ускладненнях – хірургічним втручанням.
Лікування в період загострення проводять у стаціонарі. У перші 2-3 тижні режим постільний, потім палатний. Харчування малими порціями і часте (4-6 разів на добу), дієта повноцінна, збалансована (№ 1a, 1б, потім № 1). Призначають антацидні (альмагель, окис магнію, карбонат кальцію та ін.), обволікаючі, в’язкі (нітрат вісмуту основного, 0,06 % розчин нітрату срібла), а також холінолітичні (атропіну сульфат та ін.), спазмолітичні (папаверину гідрохлорид, но-шпа й ін.) лікарські засоби або гангліоблокатори. Для зняття емоційної напруги використають препарати брому й інші седативні лікарські засоби, транквілізатори.
Призначають вітаміни (U, А, групи В), метандростенолон (0,01 г), ретаболил (0,025-0,05 м в/м 1 раз у тиждень), метилурацил (0,5-1 г), пентоксил (0,25 г), біогенні стимулятори (Фибс, екстракт алоє та ін.), що діють на метаболичні та сепаративні процеси. Широко використають фізіотерапію (діатермія, Увч-терапия, грязелікування, парафінові й озокеритові аплікації). Санаторно-курортне лікування рекомендується проводити лише в стадії стійкої ремісії.
Профілактика: дотримання гігієнічних норм праці, побуту й харчування, утримання від паління й уживання алкоголю. Хворі повинні перебувати під диспансерним спостереженням з активним проведенням курсів протирецидивного лікування (навесні, восени). Профілактичне лікування навіть без виражених загострень хвороби повинне проводитися протягом 3-5 років.
Лікування проривних виразок оперативне. Перед операцією – премедикація антибіотиками. При розлитому гнійному перитоніті в соматически обтяжених хворих при перфорації гострої виразки показане ушивання перфоративного отвору. В інших випадках при перфорації дуоденальної виразки застосовують ваготомію (різні варіанти) із дренувальними операціями.
Лікування при профузних гастродуоденальних кровотечах. Якщо тепер при перфораціях виразки шлунка і дванадцятипалої кишки чітко встановлена і прийнята всіма єдина тактика – оперативне лікування, то відносно лікування хворих з сильними гастродуоденальними кровотечами в поглядах хірургів існують розбіжності.
У діагностиці дуоденальних виразок використовують ендоскопічне лікування, зокрема, перспективну ендоскопічну лазаротерапію, яка, за даними деяких авторів, дає непогані результати [35; 19].
Таким чином, виразкова хвороба – складне, не повністю досліджене захворювання; лікування хворих повинно бути комплексним, індивідуальним, спрямованим на різні ланцюги патогенезу, ліквідацію загострення і профілактику рецидивів [22].
Розділ 4. СТРУКТУРНО-ФУНКЦІОНАЛЬНІ ОСОБЛИВОСТІ ТОНКОЇ КИШКИ ПІСЛЯ ПЕРЕНЕСЕННЯ ВИРАЗКОВОЇ ХВОРОБИ
У літературі знаходимо багато інформації про виразкову хворобу: статистику про її поширення, причини виникнення, патогенез, клініку, лікування, профілактику. А ось про наслідкові впливи на структуру і функції тонкої кишки у людей, які перенесли захворювання, описані хіба що в поодиноких і здебільшого в нових монографіях і в наукових статтях останніх років, що говорить про новизну таких досліджень. А оскільки виразкова хвороба в людей зустрічається нерідко (особливо в останні десятиріччя) та й існує тенденція до зростання ускладнень дуоденальних виразок [9], то це ще й досить актуальна проблема. На сьогодні ще недостатньо висвітлені питання, які саме морфологічні зміни відбуваються в слизовій оболонці і чим зумовлені патологічні зміни тонкої кишки внаслідок дуоденальної виразкової кровотечі [52, 53].
Отож, спробуємо проаналізувати літературні дані зі структурно-функціональних змін ТК після перенесення людським організмом ВХ.
Як вже йшлося вище, ускладненням виразки можуть бути кровотечі. В.Ф. Саєнко, О.І. Іващук, І.В Гомоляко та ін. досліджували патологічні зміни тонкої кишки пов’язані з дуоденальною виразковою кровотечею в похилих віком людей. Виявили цілий ряд вікових і посмертних змін дванадцятипалої кишки. Серед них атрофічні та дистрофічні процеси, які виявлялися у зменшенні кількості та розмірів війок, посиленні їх поліморфізму, ділянки кишки мали ознаки гіперплазії і гіперплазії з атрофією, ділянки з десквамованим та згладженим епітелієм, помірно виражені ішемічні зміни слизової оболонки, поліморфні судинні утворення артеріального, венозного та лімфатичного походження вздовж стінки кишки та ін. [42]. Але ці всі зміни спостерігалися на матеріалі, взятому з людей, які померли від наслідків захворювання на дуоденальні кровотечі.
Розглянемо, які зміни в ТК виникають під час протікання та загоювання виразкової хвороби цього відділу кишки і які наслідки залишаються після перенесення захворювання. Зразу зауважимо, що в людей, які перенесли ВХ завжди залишається можливість повторного захворювання (за умов порушення нормального режиму харчування або інших причин), тому це також враховуватимемо при аналізі поствиразкових структурно-функціональних змін ТК. Як вже згадувалось в попередніх розділах, наслідки виразкової хвороби в людей, які її перенесли, можуть залежати від цілого ряду факторів: від віку, статі, хронічного чи гострого перебігу виразкової хвороби, процесу лікування, особливостей організму конкретної людини та ін.
Процес формування гострої виразки найчастіше закінчується анатомічним лікуванням, що супроводжується маловираженою тенденцією до розвитку сполучної тканини. Оптимальним результатом репаративної регенерації є реституція. Таке можливе при запальних, ерозивних ушкодженнях, але не може відбуватися при виразковому дефекті. Повнота регенерації визначається якістю загоєння, тобто ступенем відновлення архітектоніки слизової оболонки дванадцятипалої кишки (СОДК). Відновлення тканин тісно пов’язане з явищами апоптозу [4].
Хронічна виразка відрізняється від гострої більшим розвитком фіброзної тканини й більше вираженою клітинною інфільтрацією в основі й по краях виразки, а також поступовим прогресуючим ущільненням її країв і дна. Загострення виразкової хвороби навіть в умовах успішного результату веде до посилення рубцевих змін і збільшує порушення трофіки тканин, у тому числі й знову утвореної рубцевої, котра при черговому загостренні легко руйнується. Якість загоєння багато в чому залежить від типу колагена, що синтезується в місці ушкодження. При загоюванні виразки ДПК (на відміну від виразок шлунку) виникає рубець, що як правило, викликає її більшу деформацію.
При підвищеній активності фібробластів продукується інтерстиціальний колаген 1-го типу, формується рубець (про що згадувалося вище), який виходить за межі виразки.
Це визначає низьку якість загоєння. Більш сприятлива морфологічна картина загоєння тримається, якщо в області виразки визначається коллаген 3-го типу. Тобто поняття „якість загоєння” визначає не тільки повноту регенерації, але й прогноз захворювання [4, 57].
Наслідки виразки виразкової хвороби ДПК виражаються у вигляді різних її деформацій, які проявляються частіше всього в зменшенні об’єму цибулини внаслідок впливу рубцевих процесів, що надають цибулині найрізноманітнішої форми. Так, наприклад, можна зустріти цибулину у формі „трьохлистника”, який утворюється в результаті різного ступеня стягування рубцями стінок. Найбільш часто зустрічається деформація однієї зі стінок цибулини або ж деформація проявляється у вигляді стійкого втягування через рубцеву ретракцію, що має форму перехвату і створює картину стійких „пісочних годинників”. При більш виражених процесах рубцювання, що мають поздовжній напрямок, спостерігається вкорочення цибулини і всієї поверхневої частини дванадцятипалої кишки, яке супроводжується зсувом усього цього відділу. При цьому може бути зміщений і жовчний міхур, який внаслідок запальних змін, що переходять із цибулини, втягується в спайковий рубцевий процес. Рубцеві зміни, що мають циркулярний напрямок, призводять до утворення нерівних обрисів цибулини.
Між циркулярними рубцями може залишатися стінка кишки, не оточена ними. У таких випадках виникає розтягання здорових ділянок, внаслідок чого виходять дивертикулоподібні випини, які звичайно розташовуються на латеральному контурі цибулини. Вони здатні скорочуватися і це істотно відрізняє їх від інших [8].
Значний вплив спричинюють рубцеві процеси й на форму пілоричного сфінктера. Останній часто вигинається, зміщується й коротшає. На відміну від таких же змін при виразці пілоричного сфінктера, тут є ексцентричне положення пілоричного сфінктера стосовно цибулини, у той час як та ексцентричність іде в напрямку антерального відділу шлунку [8].
У цибулині дванадцятипалої кишки, як і в шлунку, іноді вдається побачити конвергенцію складок слизової оболонки як ознаку рубцювання виразки. Однак в різко деформованій цибулині при неодноразових загостреннях процесу цей симптом виявити надзвичайно важко. Ознакою загоювання служить зменшення розмірів „ніші” виразки і її зникнення [13].
Наявність наслідків (як ми вже згадували вище) залежить від того, яким було лікування виразкової хвороби. Якщо, наприклад, проводилось оперативне втручання: резекція шлунку або оперативне видалення виразки з ТК, то наслідки в будові і функціях цього відділу ШКТ будуть дещо інші, ніж при терапевтичному лікування гострих чи хронічних станів виразкової хвороби.
У першу чергу після оперативного втручання досить частими є різні негативні ускладнення. За даними В. С. Савельєва із співавторами [41] частка післяопераційних ускладнень (після прооперування кровоточивої виразки при ВХ) становить 13,8 %. Ускладнення були у хворих із тяжкою супровідною патологією з боку легеневої, серцево-судинної систем; печінки, а також у разі звернення по допомогу у пізні терміни. Летальність хворих, прооперованих на висоті кровотечі, становила 16,6 %, а по відношенню до всіх прооперованих хворих – 2,4 %. За даними В. С. Савельєва із співавторами, летальність становить від 5 до 30%.
Пілородуоденальні стенози з декомпенсацією спостерігали у 151 хворого (41,4 %), пенетрацію – у 108 хворих (29,6 %). Названі хворі оперовані після обстеження та підготовки у плановому порядку. У післяопераційному періоді можуть мати місце і такі ускладнення: а) травма холедоха та вірсунгової протоки; б) кишково-спайкова непрохідність; в) рецидив кровотечі та ін. Всього ускладнення спостерігали у 14 хворих (25,9 %) [32].
І.Н. Пахтер проводила дослідження стану хворих на ранніх етапах після резекції шлунку і ДПК та після їх реабілітації з використанням моршинських лікувальних вод (на курорті Моршин) [44].
До реабілітації виявлялися наступні структурно-функціональні властивості.
Ендоскопією слизової оболонки (СО) проксимального відділу тонкої кишки встановлена абсолютна перевага поверхневих уражень, які становили 59,8 % від загальної кількості обстежених, а в цілому макроскопічно виявлені відхилення від норми були у 64,3 % обстежених. Значно більше інформації здобуто гістоморфологічним дослідженням біоптатів, при якому нормальний стан СО виявлено лише у 5,7 % оперованих. У 81,6 % виявлено хронічне запалення без атрофії, з них у 62,1 % з поверхневим і у 19,5 % – з дифузним запаленням.
Електронномікроскопічним дослідженням основних клітинних та неклітинних елементів СО тонкої кишки встановлено, що значна кількість кишкових ворсинок дезорганізована. Також мали місце деякі функціональні пострезекційні синдроми, які будуть описані нижче.
Рання реабілітація хворих після РШ з приводу ВХ ГДЗ позитивно впливає на ПГБС, тим самим зменшуючи тяжкість ПГРХ.
На післяреабілітаційному етапі у 72,3 % оперованих тонка і товста кишки були без уражень, а в 27,7 % – тонка та/або товста кишки втягнені в патологічний процес. При ендоскопічній оцінці СО проксимального відділу тонкої кишки у 112 оперованих встановлена абсолютна перевага ураження поверхневих форм, яка зменшилася на 28,5 % і становила 31,3 %. Відхилення від норми в загальній сумі зменшилось на 29,5 % і становило 34,8 % обстежених. Без ураження оперованих збільшилося на 29,5 % і було в 65,2 % обстежених. Гістоморфологічним дослідженням біоптатів встановлено збільшення нормального стану СО на 18,4 %, який був виявлений у 24,1 %.
Отже, рання реабілітація хворих після РШ зменшує частоту та тяжкість уражень СО кишки, впливаючи на зменшення наявності та вираженості ПГРХ.
На післяреабілітаційному етапі повторно вивчено зміни ультраструктури СО тонкої кишки. Встановлено, що кишкові ворсинки СО тонкої кишки покриті келихоподібними клітинами та стовпчатими епітеліоцитами призматичної форми з добре розвиненою облямівкою, що свідчить про нормалізацію ультраструктури [44].
Після оперативного втручання можуть виникати різні функціональні зміни. Після резекції шлунку може виявитись пострезекційні синдроми. Вони можуть залежати від того, чи в дванадцятипалій кишці були до операції які-небудь функціональні зміни (при протіканні виразкової хвороби). Такi пiслягастрорезекційнi синдроми, як дампiнг та синдром привiдноi петлi зустрiчаються в 6-7 разів частiше у хворих, у яких в дооперацiйному перiодi вивлялися рiзноманiтнi функцiональнi змiни ДПК [27].
Частота постгастрорезекційних синдромів, їх характер і важкість залежать від виду оперативного втручання.
Пострезекційні синдроми бувають кількох видів (після резекції шлунку і ДПК): демпінг-синдром, синдром привідної петлі, дуоденогастральний, еюногастральний, гастроезофагеальний рефлюкс, постгастрорезекційна астенія, Бувають також порушення органічної природи: рецидивні пептичні виразки, рак оперованого шлунку, анастомозит, рубцеві деформації і звуження анастомозу.
Крім різного роду синдромів, можуть бути наявні метаболічні розлади. Особливе місце займають постваготомічні синдроми, які виникають після ваготомії (перерізання стовбура або гілок блукаючого нерва), який являється складовою частиною так званих органозберігаючих оперативних втручань при виразковій хворобі [68].
Оскільки після операцій на шлунку можуть виникати такі синдроми, то після оперативного втручання при виразці ДПК також можуть виникати подібні або й відмінні синдроми. Після одужання в пацієнтів можуть відзначатися такі функціональні наслідки: болі вздовж петель кишки та ін. [23].
Результат хірургічного лікування виразок залежить від своєчасної діагностики, строків проведення операції, від правильного вибору методу хірургічного втручання [48]. Наслідки хірургічного лікування виразкової хвороби шлунка та ДПК залежать від наявності ускладнень хвороби. Найбільше випадків післяопераційних ускладнень та летальності спостерігається у хворих із гострою шлунково-кишковою кровотечею. Покращення наслідків хірургічного лікування виразкової хвороби залежить від своєчасного оперативного втручання до розвитку ускладнень. Потрібне якісне диспансерне спостереження за хворими на виразкову хворобу [32].
Також функціональні зміни виникають при традиційному лікуванні ТК від хронічної виразки. Багато структурних наслідків (які виникають при традиційному лікуванні ВХ) згадувались на початку даного розділу.
Оскільки при загоюванні можуть виникати анатомічні зміни – рубці, то вони в більшості випадків (особливо на ґрунті перидуоденіту) призводять до звуження просвіту дванадцятипалої кишки. Наслідком рубцювання позацибулинних виразок являються, як правило, виражена деформація ДПК і звуження її просвіту. Стенози, обумовлені рубцюванням постцибулинних виразок звичайно виявляються у верхньому згині й верхній половині спадної частини (pars descendens) дванадцятипалої кишки. Довжина звуженої ділянки зазвичай сягає 1-1,5 см. Це також може призводити до різних змін, наприклад, в моториці кишки та ін. [13; 20].
Однак, незважаючи на велику кількість робіт, присвячених проблемі функціональних розладів [21, 37], уявлення про патологічний процес внаслідок часткового звуження травної трубки залишаються не цілком з’ясованими й багато в чому спірними [31].
В останні роки все частіше з’являються повідомлення про виникнення в ДПК безоарів (сторонніх тіл після лікування виразкової хвороби резекцією шлунка методом ваготомії. Вони можуть спричиняти і перфорації кишки.
Утворення безоарів може проходити таким чином (за умови зниження кислотності і пептичної активності шлунку): волокна клітковини склеюються і не піддаються перетравленню. Крім того, існують псевдобезоари, що утворюються з погано пережованої їжі, слизу та згустків крові [25].
Також безоари виникають після лікування виразки ДПК. Виникають такі утворення після резекції, особливо методом Гофмейстер-Фінстерер. Сприяє їх утворенню при цьому висхідний напрямок привідної петлі гастроентероанастомозу з утворенням гострого кута між вільною і фіксованою частинами цього анастомозу. Хоч таким методом намагаються уникнути синдрому привідної петлі (СПП), але за утворення перегину утруднюються евакуація секрету з ДПК і знову ж таки виникає СПП. Крім того, тут утворюються безоари.
Наслідком оперативного втручання може бути також гостра непрохідність привідної петлі гастроентероанастомозу. Частота такої непрохідності коливається в межах 0,5-2 %.
Наслідком рубцювання позацибулинних виразок являються, як правило, виражена деформація ДПК і звуження її просвіту. Стенози, обумовлені рубцюванням постбульбарних виразок, звичайно виявляються у верхньому згині і верхній половині спадної частини (pars descendens) дванадцятипалої кишки. Довжина звуженої ділянки звичайно сягає 1-1,5 см. Контури нерівні, але чіткі [13].
Перспективними є дослідження впливу виразкової хвороби на тонку кишку після перенесення захворювання, зокрема, на різні особливості постцибулинних ділянок ДПК, порожньої і клубової кишок, оскільки із цього питання в літературі ще не дуже багато інформації (можливо, через те, що виразки у порожній і клубовій кишках зустрічаються рідше); впливу умов навколишнього середовища на різні анатомо-фізіологічні особливості ТК під час реабілітації людей після оперативних втручань (резекції шлунку і т.д.).
Цікавим є з’ясування ультраструктурних та лектино-гістохімічних аспектів взаємодії Helicobacter pylori з клітинами Панета та з іншими ентероцитами [54]. Також перспективним є дослідження утворення безоарів: збір, аналіз випадків гострої непрохідності ШКТ, зумовленої сторонніми тілами, що виникнули після оперативного втручання при лікуванні ВХ, а також розробка правильних алгоритмів вибору методів оперативного лікування таких хворих.
ВИСНОВКИ
Три відділи тонкої кишки мають багато спільного, а також деякі характерні відмінності в будові та функціях, що є важливими пристосуваннями до послідовного перетравлення харчової маси та якнайефективнішого всмоктування поживних речовин.
Крім функцій травлення і всмоктування ТК виконує ряд інших важливих для організму функцій, серед яких захисна, серкеторна, екскреторна та ін.
Виразка ТК – небезпечне захворювання, яке може давати багато ускладнень в ШКТ, а також в інших системах людини; сильно знижує працездатність, може призводити до летальних випадків і має свої наслідки на анатомічні та функціональні властивості тонкої кишки та інші відділи травної системи після перенесення хвороби.
Як наслідок виразкової хвороби в ТК зостаются рубці, що можуть спричиняти її меншу рухливість, звуження просвіту кишки, а також можуть відбуватися (особливо в осіб старшого віку) деякі атрофічні чи дистрофічні зміни.
Таким чином, можна констатувати, що в СО тонкої кишки оперованих з приводу ускладненої виразкової хвороби мають місце виражені макро- та мікроскопічні зміни, а також ультраструктурні зміни клітинних та позаклітинних елементів, які свідчать про суттєві порушення всмоктувальної, секреторної та травної функцій шлунково-кишкового каналу, лежать в основі патогенезу постгастрорезекційної хвороби (ПГРХ) і впливають на наявність та вираженість ПГРХ. Структурно-функціональні зміни після оперативного втручання (ОВ) в першу чергу залежать від того, як була проведена операція, а також від багатьох інших факторів, зокрема, процесу реабілітації оперованих. Наслідки традиційного терапевтичного лікування (без ОВ) можуть бути легшими і не такими різноманітними, як при оперативному втручанні, і в першу чергу залежать від процесів загоювання виразок.
Крім структурно-функціональних змін у ТК у післяопераційний період можуть виникати безоари (сторонні тіла з їжі), які спричиняють кишкову непрохідність, і щоб їх видалити потрібна повторна операція.
Наявність тих чи інших структурно-функціональних змін залежить від важкості виразкової хвороби, від її ускладнень, процесів лікування, а також подальшого ведення профілактики захворювання та, взагалі, здорового способу життя.
ЛІТЕРАТУРА
Абрагамович О.О., Гиріна О.М., Бабиніна Л.Я., Бенца Т.М. Посібник з внутрішніх хвороб. – К.: Здоров’я, 2004. – 639 с.
Анатомия человека. / Под. ред. М.Р.Сапина. – Москва: Медицина, 1993. – Т. 1. – 520 с.
Анатомія та фізіологія з паталогією / За ред. Я.І. Федонюка, Л.С. Білика, Н.Х. Микули. – Тернопіль: Укрмедкнига, 2002. – 680 с.
Аруин Л.И., Капуллер Л.Л., Исаков В.А. Морфологическая диагностика болезней желудка и кишечника. – М.: Триада Х, 1998. – 483 с.
Бiлик В.I. Виразкова хвороба шлунка та 12-палої кишки: Статистична обробка даних ендоскопiчного обстеження // Актуальні проблеми діагностичної та лікувальної ендоскопії: Тези матеріалів науково-практичної конференції ендоскопістів України, 23-24 травня 1996 р. – К., 1996. – С. 4-6.
Блазер M.Й., Чен Ю., Рейбмен Дж. Helicobacter pylori – друг или враг? // Медицинская газета «Здоровье Украины». – 2008. – № 6/1. – С. 70-71.
Богач П.Г. Механизмы нервной регуляции моторной функции тонкого кишечника / Автореферат дис... д-ра биол. наук. – К., 1960 – 17 с.
Болезни органов пищеварения. – 2-е изд., перераб. и доп. / Под ред. Масевича Ц.Г. и Рысса С.М., – М.: Медицина. – 1975. – 687 с.
Бондарев Г.А. Динамика осложнений язвенной болезни в Курской области за 20 лет // Современные проблемы экстренного и планового хирургического лечения больных язвенной болезнью желудка и двенадцатиперстной кишки: Тез. докл. – Саратов, 2003. – С. 6.
Бременер С.М. Язвенная болезнь. – Москва: Институт Санитарного просвещения министерства Зравоохранения СССР. – 1961. – 63 с.
Василенко В.Х. Пептические язвы анастомоза // Справ. по гастроэнтерологии. – М., 1976. – С. 53-54.
Василенко В.Х., Гребенев А.Л. Болезни желудка и двенадцатиперстной кишки / АМН СССР. – М.: Медицина, 1981. – 344 с.
Василенко В.Х., Гребенєв А.Л., Шептулин А.А. Язвенная болезнь: Современные представления о патогенезе, диагностике, лечении. – Москва: Медицина, 1987. – 288 с.
Внутрішні хвороби / І.М. Ганджа, В.М. Коваленко, Н.М. Шуба, Л. Я. Бабиніна та ін. – К.: Здоров’я, 2002. – 992 с.
Головацький А.С., Черкасов В.Г., Сапін М.Р., Парахін А.І. Анатомія людини – Т. 2 / За ред. В.Г. Черкасова, А.Г. Головацького. – Вінниця: Нова Книга. – 2007. – 456 с.
Гончар М.Г., Шеремета В.М., Кучірка Я.М. та ін. Ендоскопічне підтвердження інфекційного фактору як причини виникнення виразкової хвороби шлунку і дванадцятипалої кишки // Актуальні проблеми діагностичної та лікувальної ендоскопії: Тези матеріалів науково-практичної конференції ендоскопістів України, 23-24 травня 1996 р. – К., 1996. – С. 12-13.
Гребенев А.Л., Мягкова А.П. Болезни кишечника: современные достижения в диагностике и терапии. – М.: Медицина, 1994. – 400 с.
Гринчук В.О., Велемець В.Х., Пикалюк В.С., Шевчук Т.Я. Внутрішні органи та серцево-судинна система людини. – Луцьк, 2005. – 446 с.
Грушка В.А., Лазня С.С., Гулевский С.Н., Никоненко Т.Н. Влияние эндоскопической лазеротерапии на заживление дуоденальной язвы и микрофлору желудка после селективной проксимальной ваготомии // Актуальні проблеми діагностичної та лікувальної ендоскопії: Тези матеріалів науково-практичної конференції ендоскопістів України, 23-24 травня 1996 р. – К., 1996. – С. 16-17.
Дегтярева И.И., Харченко Н.В. Язвенная болезнь: Современные аспекты диагностики и лечения. – К.: Здоров’я, 1995. – 334 с.
Карякин А.М., Алиев С.А., Иванов М.А., Дорофеев Н.Р. Способ послеоперационного энтерального лечебного питания. – Бюл. № 33. – 1998. – Патент РФ 2122345 С1 от 24.11.94.
Клінічна гастроентерологія / Под. ред. Н.В. Харченко. – К.: Здоров’я, 2000. – 445 с.
Кляритская И.Л., Кривой В.В. Влияние пробиотиков на эффективность антихеликобактерной терапии при H. Pylory-ассоциированной пептической язве и хроническом гастрите / КТЖ. – 2006. – № 3. – С. 91-93.
Коляденко Г.І. Анатомія людини: Підручник. – К.: Либідь, 2001. – 384 с.
Косенко А.В. Випадок тривалого існування стороннього тіла шлунково-кишкового тракту, яке ускладнилось перфорацією дванадцятипалої кишки // Шпитальна хірургія. – 2001. – №. 3 – С. 150-151.
Крылов Н.Н. Лечение пострезекционных синдромов // Рус. мед. журн. – 1998. – № 7. – С. 437-439.
Мiщенко Ф.П., Чорнобровий М.П., Соболь М.Г., Бриндiков Л.М., Мукомела 0.I., Козак I.0. Залежнiсть виникнення пiслягастрорезкцiйних синдромiв вiд функцiнального стану дванадцятипалоi кишки при виразковiй хворобi // Актуальні проблеми діагностичної та лікувальної ендоскопії: Тези матеріалів науково-практичної конференції ендоскопістів України, 23-24 травня 1996 р. – К., 1996. – С. 31-32.
Маколкин В.И., Овчаренко С.И. Внутренние болезни: Руководство к практическим занятиям. – М.: Медицина, 1987. – 448 с.
Международная анатомическая номенклатура (с официальным списком русских эквивалентов) / Под ред. С.С. Михайлова. – М.: Медицина, 1980. – 241 с.
Миловзорова М.С. Анатомия и физиология человека. – М.: Медицина, 1972. – 233 с.
Оноприев В.И. Функциональные нарушения верхних отделов пищеварительной системы при рубцово-язвенном дуоденостенозе // Кубан. науч. мед. вестн. – 2006. – № 7-8 (88-89). – С. 93-100.
Осадчій А.І., Крижановський В.П., Максимішин М.І., Балахнін А.М., Князєв В.І., Соловйов І.В., Сущенко В.В., Нестеренко А.М. Досвід хірургічного лікування ускладненої виразкової хвороби шлунка та дванадцятипалої кишки // Медицина залізничного транспорту України. – 2003. – № 2. – С. 27-29.
Оскретков В.И., Шмарина И.В., Саданов В.С. Пептические язвы гастроэнтероанастомоза и тощей кишки // Под ред. проф. В.И. Оскреткова. – Барнаул, 2004. – 72 с.
Передерій В.Г., Ткач С.М. Внутрішні хвороби (клінічні лекції): У 2-х т. – Т. 2: Гастроентерологія, гематологія, нефрологія. – К., 1999.
Повищенко А.А. Эндоскопическая лазеротерапия в комплексном лечении язв желудка и двенадцатиперстной кишки // Актуальні проблеми діагностичної та лікувальної ендоскопії: Тези матеріалів науково-практичної конференції ендоскопістів України, 23-24 травня 1996 р. – К., 1996. – С.43-44.
Полякова-Семенова Н.Д., Мещерякова М.Ю., Сулин В.Ю. Анатомия человека – Ч. ІІІ – спаланхнология. – Воронеж, 2000. – 32 с.
Попова Т.С, Тамазашвили Т.Ш., Шестопапов А.Е. Парентеральное и энтеральное питание в хирургии. – М.: "М-СИТИ", 1996. – 224 с.
Привес М.Г., Лысенков Н.К., Бушкович В.И. Анатомия человека. – 11-е изд., испр. и доп. – Спб.: Гиппократ, 1999. – 704 с.
Привес М.Г., Лысенков Н.К., Бушкович В.И. Анатомия человека / Под. ред. М.Г. Привеса. – М.: Медицина, 1985. – 671 с.
Саблин О.А., Гриневич В.Б., Успенский Ю.П., Ратников В.А. Функциональная диагностика в гастроэнтерологии: Учебно-методическое пособие. – Санкт-Петербург, 2002.
Савельев В.С., Абакумов М.Н., Бакулева П.П. и др. Руководство по неотложной хирургии органов брюшной полости. – М.: Медицина, 1986.– 608 с.
Саєнко В.Ф., Іващук О.І., Гомоляко І.В., Бодяка В.Ю. Зміни з боку тонкої кишки у разі виразкової дуоденальної кровотечі у хворих старше 60 років // Український медичний часопис. – 2002. – № 4 (30). – VII/VIII. – C. 131-134.
Сауляк-Савицька М.М. Анатомія людини. – К.: Радянська школа, 1966. – 323 с.
Стан хворих в ранні терміни після резекції шлунка з приводу виразкової хвороби та їх реабілітація (клініко-функціональне і морфологічне дослідження етапного лікування з використанням Моршинських мінеральних вод) 2003 года / Автореф. дис. канд. мед. наук: 14.01.02 / І. Н. Пахтер; Київ. мед. акад. післядиплом. освіти ім. П.Л. Шупика. – К., 2003. – 23 с.
Струков А.І., Сєров В.В. Патологічна анатомія: Підручник / Пер. з рос. 4-е вид., стереотипне. – Х.: Факт, 2004. – 864 с.
Суходоля А.І., Козак О.І., Власов В.В., Латинський Е.В., Микитюк С.Р. Безоари кишечнику після хірургічного лікування дуоденальної виразки. – 2006.
Утешев Н.С. Хирургическое лечение послеоперационных пептических язв. – М., 1971. – 168 с.
Фединець О.В. Гострі ускладнення виразкової хвороби. – К.: Здоров’я, 1968. – 67 с.
Федюкович Н.И. Анатомия и физиология человека: Учебное пособие. – 2-е изд. – Ростов н/Д: «Феникс», 2003. – 416 с.
Фекета В.П. Курс лекцій з нормальної фізіології. – Ужгород: ВАТ „Патент”, 1998. – 270 с.
Філімонов В.І., Наливайко Д.Г., Райцес В.С., Шевчук В.Г. Нормальна фізіологія / За ред. проф. В.І. Філімонова. – К.: Здоров’я, 1994. – 607 с.
Фомін П.Д., Переш Є.Є., Сидоренко В.М., Біляков-Бельский О.Б., Ковальчук О.В. Діагностично-лікувальна тактика при гостро-кровоточивих виразках у осіб похилого та старечого віку // Укр. журнал малоінвазивної та ендоскопічної хірургії. – 2001. – № 5 (1). – С. 12-13.
Хендерсон Дж. М. Патофизиология органов пищеварения (пер. с англ.). – М.-СПб: БИНОМ – Невский диалект., 1999 – 286 с.
Черкасов Е.В. Пошкодження клітин панета та апоптоз епітеліальних стовбурових клітин при дуоденіті та виразковій хворобі дванадцятипалої кишки, асоційованих з Helicobacter pylori // Клінічна анатомія та оперативна хірургія. – 2003. – Т. 2. – № 3. – С. 13-15.
Черноусов А.Ф. Диагностика и лечение постгастрорезекционных пептических язв / Богопольский П.М., Юдаева Н.Д., Винницкий Л.И. // Хирургия. – 1982. – № 12. – С. 49-53.
Шабатура М.Н., Матяш Н.Ю., Мотузний В.О. Біологія людини. – К.: Ґенеза, 1997. – 432 с.
Gillessen A., Voss B., Rauterberg J. Distribution of collagen types I, III, and IV in peptic ulcer and normal gastric mucosa in man // Scand. J. Gastroenterol.– 1993. – 28 (8). – Р. 688-689.
Rolf Bertolini. Sistematische anatomie des Menschen. – Berlin: Volk und Gesundheit, 1988. – 536 s.
59. http://www.happydoctor.ru/ – Медицинський блог лікаря швидкої допомоги.
60. http://www.rusmedserver.ru/med/kishechnik/4.html – Котешева Анна Анатольевна. Заболевания кишечника. Лечение и профилактика (лечение, кишечник).
61. http://bruho.org/archives/tag/sinus – Сайт: Хирургическая анатомия брюшины: брюшина, селезенка, строение живота взрослых и детей.
62. http://mega.km.ru/HEALTH/encyclop.asp?TopicNumber=172 – Сайт KM.RU: Энциклопедия здоровья.
63. http://www.4medic.ru/page-id-411.html – Информационный портал для врачей и студентов-медиков.
64. http://www.allvet.ru/surgery/25.php
65. http://www.eurolab.ua/ru/encyclopedia/Gastroenterology.patient/1782/ – EUROLAB – медицинский портал.
66. http://www.eklinika.ru/enc.html?sid=147&iid=285 – Сайт клиника прфессиональной медицины „Евромедпрестиж”.
67. http://www.vsma.ac.ru/publ/vest/013/Site/index.htm – Сайт Науково-медицинського вісника Центрального Чорнозем’я, № 13.