Пероральные контрацептивы, строение, влияние на женский организм
Пероральные контрацептивные препараты, строение, свойства, действие на женский организм
Подготовила: студентка лечебного факультета 107 группы Садовская Ольга Геннадьевна
2006
Введение. Социальное и медицинское значение контрацептивных средств
На протяжении долгой истории человечества его рост сдерживала высокая смертность вообще и детская в особенности. Таким образом, большие семьи были насущной необходимостью. Они обеспечивали выживание рода.
Положение изменилось в последние 100 лет. Впечатляющие успехи медицины, санитарии и гигиены, улучшение условий жизни значительной части населения Земли привело к уменьшению смертности и увеличению продолжительности жизни человека. В результате – гигантский скачок численности населения, получивший название демографического взрыва. Впервые человечество столкнулось с реальной угрозой истощения ресурсов, а регулирование численности населения стало одной из задач государственного уровня.
Изменения произошли и в психологии людей. Понизилось значение семьи и продолжения рода. Как результат, на фоне общего роста – убыль населения в ряде стран. Можно не принимать подобных изменений, но реальность в том, что многие женщины считают необходимым тем или иным способом предотвращать беременность, и желательно, чтобы выбранный способ был безопасен для здоровья женщины.
До последнего времени в нашей стране основным средством регуляции рождаемости оставались искусственные аборты, приносящие вред здоровью женщин. По числу абортов Россия занимает второе место (после Румынии) среди европейских стран. Искусственное прерывание беременности нередко является причиной серьезных эндокринных нарушений, проявляющихся в виде различных нарушений менструального цикла, бесплодия, эндометриоза, мастопатии, миомы матки, синдрома поликистозных яичников и т.д.
Неблагоприятно сказывается аборт и на течение последующей беременности. У половины женщин перенесенный аборт может явиться причиной невынашивания беременности, слабости родовой деятельности, кровотечений. Аборт приводит к воспалительным заболеваниям половых органов, тяжелому течению климактерического периода, и являются фоном для развития онкологических заболеваний.
Таким образом, высокая частота абортов и связанных с ними осложнений, свидетельствуют о необходимости изыскания наиболее эффективных и безопасных методов предупреждения непланируемой беременности.
Научные исследования, произведенные экспертами ВОЗ, показали, что широкое использование контрацептивных средств позволит снизить вдвое материнскую и в 3 раза детскую смертность.
Чрезвычайно важное значение имеет влияние контрацепции на здоровье женщины. Сегодня можно с уверенностью утверждать, что контрацепция, назначенная врачом, прошедшим специальную подготовку, и правильно используемая пациенткой, - это один из путей сохранения здоровья женщин.
Никогда за всю историю развития человечества у него не было столько возможностей для использования контрацептивных средств, как в настоящее время: гормональные, внутриматочные, барьерные методы, хирургическая стерилизация, естественные методы, посткоитальная контрацепция. Безусловно, каждый из этих методов в целом и его виды, в частности, имеют свои показания и противопоказания, преимущества и недостатки и должны подбираться дифференциально и конкретно для каждой женщины в зависимости от возраста, состояния половой системы, отсутствия или наличия тех или иных заболеваний и т.д.
В последние годы исследования в области гормональных противозачаточных средств в основном сосредоточены на разработке лекарственных форм, которые обладали бы высокой контрацептивной эффективностью, но не оказывали нежелательного влияния на показатели обмена веществ, не повышали риск развития осложнений и побочных реакций.
Современные гормональные контрацептивы обладают способностью почти в 100% предупреждать беременность и при умелом использовании благоприятно влиять на здоровье женщины. Первый гормональный контрацептив – Enovid содержал 0,15 мг местранола и 9,85 мг норэтинодрела и стал применяться с 1959 года. Пероральные контрацептивы (ПК) применяют около 150 млн. женщин во всем мире. Развитие гормональной контрацепции шло в направлении синтеза новых высокоактивных гормональных субстанций и перехода к использованию низкодозированных комплексных ПК (КПК), сохраняющих высокую контрацептивную надежность.
Методы контрацепции.
Возможны следующие методы контрацепции:
Барьерные методы (презервативы – 10-3%, фемидом, диафрагмы/колпачки – 3-15%)
Химические методы (спермициды – таблетки, свечи, кремы, тампоны, губки – 10-25%)
ВМС (спирали, петли – 3%)
Физиологические методы (воздержание – 0%, календарные и температурные методы – 20%, прерванный половой акт – 20%)
Стерилизация (рассечение семявыносящих протоков/маточных труб <1%)
Прерывание беременности
Гормональная контрацепция:
ПК
Для длительного применения
комбинированные эстроген-гестагенные
Монофазные
Двухфазные
Трехфазные
чисто гестагенные
Средства для экстренной контрацепции (посткоитальные контрацептивы)
Контрацептивы длительного действия (пролонгированные)
Инъекционные контрацептивы
Подкожные имплантанты
Гормональная контрацепция осуществляется фармакологическими веществами, преимущественно синтетическими аналогами женских половых гормонов – эстрогена и прогестерона. Установлено, что синтетические стероиды благодаря способности более медленно подвергаться метаболическим превращениям по сравнению с естественными гормонами превосходят в 80-300 раз гормоны яичника по фармакологической активности и стойкости. Развитие эффективности гормональной контрацепции шло по пути снижения суточной дозы эстрогенных и гестагенных гормонов и введения в препараты новых гестагенов.
Основным принципом действия ПК является селективное угнетение функции гипофиза, что проявляется в подавлении овуляции.
Гормональная регуляция оогенеза и менструального цикла
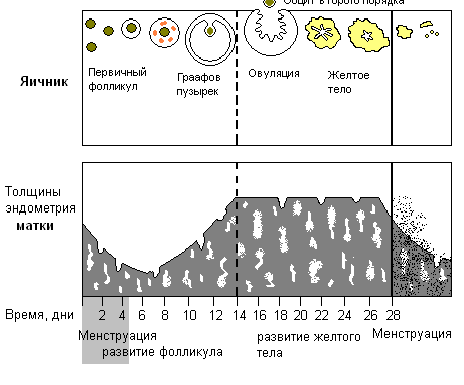
Главную роль в регулировании репродукции у женщин, как и мужчин, играют гипоталамус и гипофиз. Однако, у женщин секреция гормонов – процесс циклический, повторяющийся примерно через каждые 28 сут (менструальный цикл).
Стадии:
Нейронами гипоталамуса секретируется гонадотропинвысвобождающий гормон (ГнРГ); каждая его порция стимулирует выделение фолликулостимулирующего (ФСГ) передней долей гипофиза. Фсг переносится кровью к своей мишени – яичникам. Там ФСГ присоединяется к рецепторам премордиальных фолликулов, определяя развитие только одного фолликула.
К летки
гранулезы развивающегося фолликула
начинают вырабатывать эстроген, который
поддерживает рост самого фолликула, а
также стимулирует пролиферацию клеток
эндометрия и повышает их чувствительность
к прогестерону. По принципу отрицательной
обратной связи эстроген подавляет
секрецию ФСГ, тем самым препятствуя
развитию других фолликулов.
летки
гранулезы развивающегося фолликула
начинают вырабатывать эстроген, который
поддерживает рост самого фолликула, а
также стимулирует пролиферацию клеток
эндометрия и повышает их чувствительность
к прогестерону. По принципу отрицательной
обратной связи эстроген подавляет
секрецию ФСГ, тем самым препятствуя
развитию других фолликулов.
П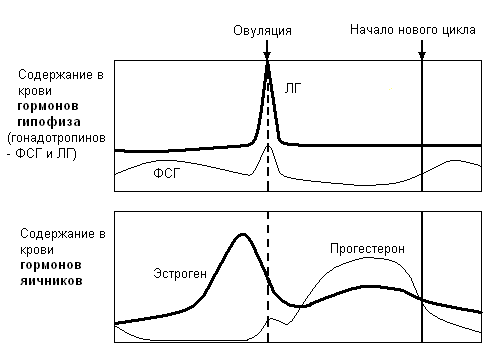
 о
мере роста фолликула увеличивается
секреция им эстрогена, и в середине
цикла содержание эстрогена в крови
достигает максимума; это запускает
секрецию ЛГ (обратный позитивный
эффект). В результате воздействия ЛГ
на яичник происходит овуляция (происходит
поочередно, то в одном, то в другом
яичнике).
о
мере роста фолликула увеличивается
секреция им эстрогена, и в середине
цикла содержание эстрогена в крови
достигает максимума; это запускает
секрецию ЛГ (обратный позитивный
эффект). В результате воздействия ЛГ
на яичник происходит овуляция (происходит
поочередно, то в одном, то в другом
яичнике).
Оставшаяся часть граафова пузырька превращается в желтое тело – временную желез, продолжающую секретировать эстроген, а так же новый гормон – прогестерон. Прогестерон абсолютно необходим для развития и сохранения беременности; под его действием стенки матки утолщаются, блокируются ее сокращения, укрепляется шейка, стимулируется активность молочных желез. Действую на мозг, прогестерон снижает секрецию ГнРГ, т.е непрямым способом подавляет секрецию ЛГ (отрицательная обратная связь). Подобно эстрогену, он также подавляет секрецию ФСГ. Высвобождение прогестерона сопровождается повышением температуры сразу после овуляции.
При отсутствии оплодотворения и с падением секреции ЛГ желтое тело подвергается лютеолизу (примерно 28 день цикла). Уровни эстрогена и прогестерона снижаются, подавление секреции ФСГ прекращается. Эндометрий разрушается (менструация). Цикл повторяется.
Эстрогены образуются путем ароматизации андрогенов, синтезируемых главным образом надпочечниками. Ароматизация тестостерона приводит к образованию эстрадиола (яичники, надпочечники), а результатом ароматизации андростендиона является эстрон (жировая ткань, надпочечники). Прогестерон секретируется желтым телом.
Эстрогены и прогестины связываются в различной степени с транспортными белками плазмы. Эстрогены – с СГСГ (секс-гормонсвязывающий глобулин), прогестины – с КСГ; слабо с альбумином. Биологической активностью обладает только свободная форма гормона. Связывающие белки обеспечивают определенный резерв гормона в крови; выполняют роль буферов.
Метаболизм эстрадиола и прогестерона происходит в печени, где их производные связываются с глюкуроновой кислотой и выводятся.
Э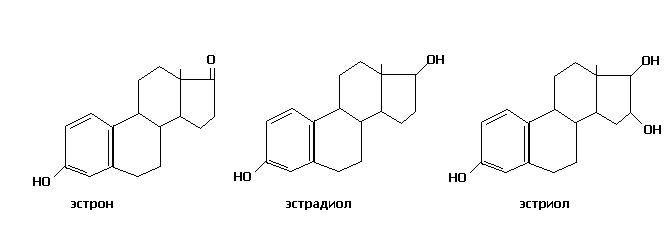
строгены
поддерживают функции женской репродуктивной
системы, ответственны за вторичные
половые признаки и половое поведение.
В матке – вызывают рост миометрия,
повышают ее тонус и проводят к пролиферации
эндометрия, повышают его чувствительность
к прогестерону; рост эпителия и мышечной
ткани труб, повышают их сократимость;
увеличивают образование цервикальной
слизи и понижают ее вязкость, что
облегчает миграцию сперматозоидов;
вызывают пролиферацию молочных протоков;
повышают либидо. Вне репродуктивной
системы: влияют на рост и развитие
костей; стимуляция синтеза белков
переносчиков гормонов, факторов
свертываемости крови, ЛПВП.
П
рогестерон
тормозит сокращения миометрия и маточных
труб, подготавливает матку и способствует
имплантации, обеспечивает лактацию,
снижает возбудимость центра сексуальной
активности (гипокампа), способствует
повышению вязкости цервикальной слизи.
Классификация ПК:
По составу:
Комбинированные ПК
монофазные;
секвенциальные (последовательное назначение эстрогенов и прогестагенов);
многофазные (двух- и трехфазные).
Чистые прогестагенные (мини-пили).
По дозе эстрогенных стероидов
низкодозные (количество ЕЕ не превышает 35мкг);
высокодозные (количество ЕЕ составляет более 35 мкг).
К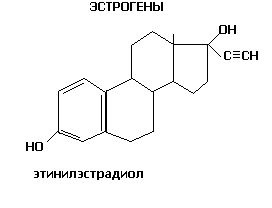 омбинированные
ПК содержат в своем составе эстрагеновый
и прогестагеновый компоненты, по
свойствам и функциональной активности
сходные с естественными гормонами
женского организма. На сегодняшний день
это самый распространенный вид
контрацепции.
омбинированные
ПК содержат в своем составе эстрагеновый
и прогестагеновый компоненты, по
свойствам и функциональной активности
сходные с естественными гормонами
женского организма. На сегодняшний день
это самый распространенный вид
контрацепции.
Сочетанное одновременное применение эстрогенов с прогестагенами имитирует функцию яичников в первой фазе менструального цикла.
Практически все современные КПК в качестве эстрогенного компонента содержат этинилэстрадиол (ЕЕ). Он используется взамен устаревшего местранола, более 80% которого претерпевало метаболические изменения, что делало его менее активным.
В связи с постоянно совершенствующимися методами создания стероидных комбинаций КПК делятся по прогестагеновому компоненту:
1 поколение (1962) – препараты, имеющие в своем составе
норэтинодрел;
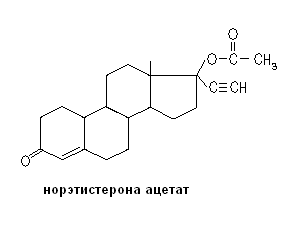
этинодиола ацетата;
норэтинодрона ацетат,
2 поколение (1972) – имеют в своем составе
норэтистерон;
норгестрел;
левоноргестрел,
3 поколение – имеют в своем составе
гестоден;
дезогестрел;
норгестимат.
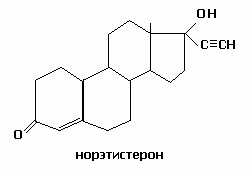
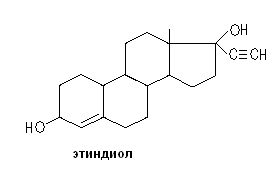
Норэтистерон (хорошо всасывающийся пероральный гестаген) является основным метаболитом норэтистеронацетата, этиндиола, норэтинодрела.
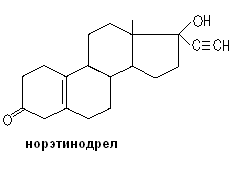
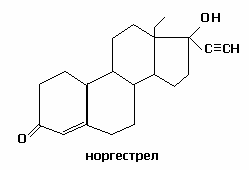
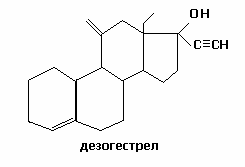
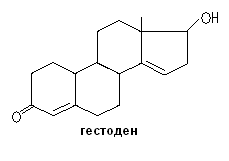
Норгестрел существует в виде 2-ух изомеров (D- и L-), наиболее активный – левоноргестрел. В группу этого препарата входят дезогестрел, гестоден, диеногест, норгестимат.
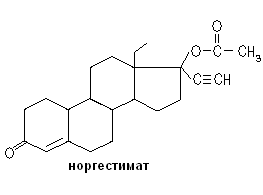
Один из первых препаратов, представленный в качестве орального контрацептива был Enovid, содержащий эстроген – местранол и гестаген – норэтинодрел. В дальнейшем в связи с побочными эффектами (риск тромбозов увеличивался в 2,5-3 раза) этот препарат и его аналоги были заменены препаратами, содержащими эстрогены в уменьшенных количествах.
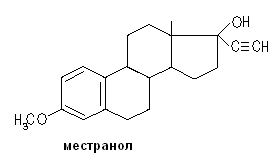
Самым сильнодействующим 19-норстероидом среди производных 2 поколения является левоноргестрел. У него наиболее длительный период полураспада, так как на него не влияет обмен веществ в печени; обладает достаточной андрогенной активностью.
Пероральные 19-норстероиды 3 поколения не обладают андрогенной активностью:
Гестоден (входит в состав Линдинета 20) – наиболее эффективный гестаген по способности подавлять овуляцию и воздействию на эндометрий. Ингибирует рост раковых клеток молочной железы и оказывает антиминералокортикоидное действие (для лечения ПМС). Небольшие дозы оказывают необходимый эффект (75мг). Двойная связь в положении С15 увеличивает его связывающую способность с рецепторами прогестерона по сравнению с таковой с рецепторами тестостерона. Обладает меньшим (чем левоноргестрел) антиэстрогенным действием.
Дезогестрел – наиболее высокоселективный (после норгестимата) гестаген, не препятствующий позитивным биологическим эффектам эстрогенов. Меньшая андрогенная активность по сравнению с левоноргестрелом. Обладает низким сродством к глобулинам, связывающим половые стероиды (используется при гиперандрогенных состояниях – акне, сиборея, алопеция).
Норгестимат – прогормон, в организме превращается в активные вещества – левоноргестрел и левоноргестрел-3-оксим, которые вызывают контрацептивный эффект.
Монофазные ПК содержат постоянную дозу эстрогенного и гестагенного компонентов. Наиболее приемлемы для девушек и молодых женщин
Одним из способов снизить дозу стероидов, входящих в КПК и более полно сымитировать менструальный цикл явилось создание многофазных препаратов.
Двухфазные. Содержат постоянную дозу эстрогенного компонента и меняющуюся, в зависимости от фазы цикла, прогестагенного. В настоящее время применяются , как правило, с лечебной целью, а так же рекомендуются женщинам с повышенной чувствительностью к прогестагенам. Однако, из-за высокой частоты развития такого побочного эффекта, как кровотечение, эти препараты вскоре уступили место трехфазным.
Трехфазные комбинации. Соотношение эстрогенов и прогестагенов подобрано таким образом, что их состав имитирует секрецию этих гормонов в нормальном менструальном цикле. Хотя они и являются более приемлемыми и безопасными, однако, они и менее надежны в сравнении с монофазными. Кроме того, из-за связанной с понижением дозы стероидов недостаточной блокады секреции гонадотропинов, возможны кистозные изменения яичников. Эти ПК показаны молодым нерожавшим женщинам с врожденной псевдоэрозией шейки матки, функциональными нарушениями менструального цикла.
|
Прогестагены |
Действие |
||||
|
эстрогенное |
Антиэстро-генное |
андрогенное |
антиандрогенное |
анаболическое |
|
|
Норэтистерон Норэтинодрел Этинодиол диац. Левоноргестрел Норгестимат Дезогестрел Гестоден |
+ + + + + - - - - |
+ + + + + + + |
+ + + + - - - |
- - - - - - - |
+ - + + + + + |
Механизм действия КПК.
Действие оказывается на 4 различных уровнях – прямо на ЦНС и опосредованно - на яичники, цервикальную слизь и эндометрий.
В первом цикле приема можно наблюдать постепенное снижение пика циклической секреции ЛГ, с появление добавочных пиков, в дальнейшем эта циклическая секреция исчезает.
Также отсутствует пик эстрадиола, что подтверждает ингибирование овуляции.
Не существует единого мнения о сроках наступления ановуляции: одни исследователи описывают полное подавление лишь через 2 – 3 месяца, другие описывают ановуляцию уже на первом цикле приема.
Вмешательство именно на этапе созревания яйцеклетки и овуляции является наиболее целесообразным. Оно производится с помощью стероидов, входящих в состав КПК. Синтезированные стероиды могут быть с различным биологическим действием, преимущественно эстрогенным, андрогенным, прогестагенным, анаболическим, глюкокортикоидным, антиэстрогенным или андрогенным. Например, эстрогенная активность линэстренола обусловлена отсутствием кето-группы у С3 атома, наличием двойной связи в этой позиции кольца А и длиной боковой цепи С17. Доказано, что анаболический эффект связан с наличием боковой цепи С17 метиловых или этиловых групп.
Эстрогенный компонент (ЕЕ):
Является супрессором овуляции. Подавляет циклическую секрецию люберина в гипоталамусе, что в дальнейшем подавляет и секрецию ФСГ, что соответственно приводит к снижению овариальной активности и созревания фолликулов. В результате подобного действия эстрогенов отсутствует и циклический подъем уровня эстрадиола в плазме крови. В дальнейшем не происходит стимуляция пика ЛГ в середине цикла, что совместно с отсутствием зрелых фолликулов обуславливает подавление процесса овуляции.
Синтетические прогестагены в 80 – 300 раз более активны чем натуральный прогестерон из-за их меньшей способности к окислению. В больших дозах синтетики способны воздействовать на гипоталамо-гипофизарную систему, влияя на секрецию гонадотропин-релизинг и ЛГ гормонов. Небольшие дозы дериватов 19-нортестостерона предотвращают развитие пика ЛГ, подавляют функцию желтого тела яичников и созревание фолликулов.
Основное действие – имитация состояние беременности с характерными изменениями в яичниках, матке, молочных железах, эндокринных и других системах организма.
Многие прогестагены обладают выраженным андрогенным действием. Оно проявляется в торможении продукции ФСГ, что подавляет рост и созревание фолликулов в яичнике, образование желтого тела, пролиферацию эндометрия и приводит его в состояние атрофии. Наряду с этим существует и негативное андрогенное влияние: маскулинизация, головокружение, тошнота, рвота, потливость, сердцебиение, аллергические реакции, угревая сыпь, себорея, алопеция. В связи с этим в настоящее время используются прогестиновые компоненты, обладающие минимальным андрогенным действием, либо антиандрогенным действием (конкурентное связывание андрогенных рецепторов прогестагенами и усиление синтеза белка, связывающего половые стероиды).
Так же снижению такого воздействия способствуют эстрогены. Существует несколько механизмов:
Итак, механизм первый: эстрогены понижают количество и чувствительность андрогенных рецепторов тканей. То есть - понижают чувствительность тканей к тестостерону и способность клеток захватывать и усваивать тестостерон.
Механизм второй: эстрогены понижают активность фермента 5-альфа-редуктазы и тем самым тормозят превращение тестостерона в более активный андроген дигидротестостерон (ДГТ, DHT). Это ограничивает действие тестостерона на те ткани, в которых он работает преимущественно в форме DHT (простата, семенные пузырьки, волосяные фолликулы).
Механизм третий: эстрогены повышают активность фермента 17-бета-ароматазы, с помощью которой тестостерон превращается в эстрадиол. То есть эстрадиол заставляет организм произвести еще эстрадиола из тестостерона.
Механизм четвертый: эстрогены повышают активность ферментов оксидазной системы печени, метаболизирующих тестостерон до неактивных 17-кетостероидов. То есть даже тот тестостерон, что еще есть в крови, метаболизируется и выводится быстрее.
Механизм пятый: эстрогены повышают синтез в печени особого белка SHBG - так называемого секс-стероид-связывающего глобулина. Благодаря этому в крови больше тестостерона плавает в связанном с белком неактивном состоянии и меньше - в свободном состоянии, доступном тканям и способном действовать на рецепторы и превращаться в DHT.
Механизм шестой: в очень больших дозах, применяемых в онкологии при раке простаты, эстрогены могут непосредственно блокировать тестостероновые рецепторы, конкурировать с тестостероном за их занятие подобно синтетическим антиандрогенам.
Комплексное действие КПК
Действие на яичники:
Постоянное использование комбинированных препаратов подавляет функцию яичников. Развитие фолликулов минимально, отсутствуют такие обычно наблюдаемые у женщин с сохраненной овуляцией морфологические признаки, как желтое тело, большие фолликулы. При использовании КПК внешний вид яичников сходен с таковым у постменопаузальных женщин – они уменьшены в размерах и содержат много атретических фолликулов.
В 1971 г. было сделано предположение, что фактором риска для возникновения рака яичников является "непрерывная овуляция", которая отличает человека от других млекопитающих. При этом социальные условия делают большинство овуляций "бесполезными". Повторные травматизации поверхностного эпителия яичников в результате овуляций на протяжении всего репродуктивного периода может стать фактором, предрасполагающим к развитию опухоли. В связи с тем, что при применении ОК происходит блокирование овуляции, кажется вполне логичным сообщения об их профилактическом действии в отношении развития рака яичников. Уменьшая потребность в репарации эпителия после повторных овуляций, гормональные контрацептивы снижают и риск развития опухоли.
Научно доказано снижение риска (на 40% в течение 1 года) возникновения злокачественных и доброкачественных опухолей яичников, причем защитное действие сохраняется на длительный период после прекращения приема препаратов.
У большей части больных при прекращении приема препаратов нормальный менструальный цикл восстанавливается. Примерно у 75% пациенток овуляция происходит во время первого цикла и у 97% — после третьего цикла. Примерно в 2% случаев аменорея сохраняется в течение нескольких лет после прекращения приема препаратов, особенно у женщин, которые уже применяли эту форму контрацепции (у них нередко аменорея сочетается с галактореей).
Влияние на матку:
Под влиянием прогестагенного компонента снижаются пролиферативные процессы в эндометрии с развитием неполноценных желез и стромы. Эндометрий становится непригодным для имплантации и развития бластоцисты. Под воздействием экзогенных прогестагенов прекращаются и циклические изменения в цервикальной слизи – она становится более вязкой и резистентной к сперматозоидам. Прогестагены также способны оказывать влияние на реснитчатый эпителий маточных труб, что снижает выживаемость яйцеклетки и сперматозоидов. Средства, в состав которых входят эстрогены и гестагены, в конце цикла вызывают отторжение стромы. Происходит снижение мышечных сокращений матки и маточных труб.
После продолжительного приема возможна гипертрофия шейки матки и возникновение полипов.
J. Brinton (1991) полагает, что риск развития рака шейки матки повышается у женин, принимавших КПК в течение длительного периода (более 10 лет).
Кровотечения могут возникать в ходе первого цикла применения ПК, в последующих циклах частота кровотечений прорыва уменьшается.
Риск развития рака эндометрия снижается на 20% в год после 2 лет приема, что связано с антипролиферативным воздействием ОК на эндометрий, а также с непосредственным тормозящим влиянием на митотическую активность миометрия; снижается риск развития миомы матки; также воспалительных заболеваний органов малого таза за счет уменьшения объема менструальной крови, меньшего расширения цервикального канала и выше перечисленных факторов.
3.Влияние на молочные железы. Для большинства женщин, получающих эстрогенсодержащие препараты, характерна стимуляция молочных желез. В целом наблюдается некоторое увеличение размеров груди. Назначение эстрогенов и комбинаций эстрогенов и прогестинов способствует подавлению лактации.
Снижается частота фиброзно-кистозной миопатии (на 50-75%).
Некоторые исследователи утверждают, что КПК могут ускорять развитие клинического рака молочной железы у молодых женщин. Несильным побочным эффектом может быть болезненность молочных желез.
4.Действие на метаболизм липидов. Известно, что эстрогены повышают уровень триглицеридов, а также свободного и этерифицированного холестерина. Возрастает содержание фосфолипидов и липопротеидов высокой плотности. Количество липопротеидов низкой плотности обычно снижается. Эти эффекты выражены при введении этинилэстрадиола, а дозы 50 мкг или менее оказывают лишь минимальное действие. Прогестины (особенно дериваты 19-нортестостерона) снижают эти проявления активности эстрогенов. Препараты, содержащие небольшое количество эстрогена и прогестина, могут немного снижать уровень триглицеридов и липопротеидов высокой плотности.
5.Действие на метаболизм углеводов. Происходит снижение всасывания углеводов из желудочно-кишечного тракта. Прогестерон снижает толерантность к глюкозе, повышает базальный уровень инсулина и усиливает вызываемое инсулином потребление углеводов.
6.Влияние на сердечно-сосудистую систему. Эти препараты вызывают небольшое повышение сердечного выброса, увеличение систолического и диастолического давления и частоты сердечных сокращений. Патологическое повышение кровяного давления описано у небольшого числа больных. Эстрогенами обусловлен риск возникновения венозных тромбозов, тромбоэмболия легочной артерии; прогестиновый риск – поражения мелких сосудов, включая инфаркт миокарда и цереброваскулярные нарушения – инсульт. При применении ПК с новейшими прогестинами риск возникновения сердечно-сосудитсых заболеваний снижен. Исследования показали, что большому риску инфаркта миокарда подвержены курящие женщины особенно после 35 лет.
7.Влияние на гомеостаз. Эстрогены увеличивают содержание в крови факторов свертывания крови, что увеличивает риск образования тромбозов. Однако, наблюдения за женщинами, принимающими низкодозированные ПК, показали что данные ПК оказывают менее значительное влияние на свертывающую систему крови.
8.Влияние на кожу. Под действием пероральных контрацептивов отмечается усиление пигментации кожи (хлоазма). Такое действие более характерно для женщин со смуглой кожей, особенно в условиях повышенной инсоляции.
Так же возможно появление угревой сыпи, что является результатом андрогенного действия прогестиновых компонентов. Однако этих явлений можно избежать благодаря антиандрогенному действию эстрогеновых и некотороых прогестиновых компонентов.
После прекращения приема КПК способность к зачатию быстро восстанавливается: беременность наступает в среднем через 2 мес после прекращения приема КПК у 50% женщин и в течение 6 мес у 84%.
Положительные эффекты от применения КПК:
Высокая эффективность;
Сравнительная доступность;
Низкая частота развития побочных эффектов;
Сравнительная простота применения;
Невозможность отравления в случае передозировки;
Снижение частоты внематочной беременности на 90%;
Уменьшение выраженности симптомов дисменореи и предменструального болевого синдрома;
Уменьшается частота воспалительных заболеваний органов малого таза, рака яичников и тела матки, фиброзно-кистозной;
Положительное влияние КПК при железодефицитной анемии (за счет уменьшения объема ментструальной крови);
За счет антиандрогенного действия компонентов КПК уменьшается секреция сальных желез (при лечении акне, алопеции, себореи), снижается рост волос на конечностях.
Недостатки:
Нарушение режима приема препаратов может снизить контрацептивный эффект.
При хорошей переносимости таблеток все побочные эффекты исчезают в течение трех месяцев, при сохранении неблагоприятных симптомов следует сменить данный препарат.
Все побочные симптомы делятся на две группы:
Побочные явления, связанные с приемом препаратов, в которых преобладает эстроген. В первую очередь «эффект ложной беременности». К нему относятся: тошнота, рвота, вздутие живота, головные боли, отеки, влагалищные выделения, раздражительность, усиление чувствительности молочных желез.
Вторая группа симптомов связана с препаратами, в которых преобладает гестаген. Это депрессия, снижение либидо (полового влечения), уменьшение количества вагинальной смазки, появление угрей и увеличение веса.
При появлении аллергических реакций прием препарата следует прекратить.
Противопоказания и предостережения.
. Абсолютные противопоказания - злокачественные опухоли молочных желез; злокачественные опухоли половых органов; венозная тромбоэмболия; сосудистые нарушения головного мозга; нераспознанные ациклические вагинальные кровотечения; мигрень; наследственная гиперлипидемия.
Относительные противопоказания - возраст старше 40 лет; курение; артериальная гипертензия или гипертоническая болезнь во время беременности (токсикоз); эпилепсия; сахарный диабет; приступы депрессии; заболевания желчного пузыря и печени; олигоменорея или аменорея у нерожавших женщин.
Применение препарата следует прекратить в следующих случаях:
Сильная головная боль.
Внезапное нарушение слуха и зрения.
Боли в ногах, опухоли на ногах.
Ощущения боли или стеснения в груди.
Острая боль при дыхании, сильный кашель неясного происхождения.
Наложение гипса на нижнюю часть тела и ноги.
Желтуха.
Сильный зуд и обильная сыпь.
Эпилептический припадок.
Резкий подъем давления. Признаки возможной беременности (отсутствие месячных).
Прогестиновые контрацептивы (мини-пили)
В этих таблетках содержится только микродозы прогестинов (гестагенов). Эффективность прогестиновых таблеток несколько ниже, чем у комбинированных.
Прогестиновые таблетки рекомендуются:
женщинам более старшего возраста, особенно старше 35 лет (у женщин более старшего возраста возрастает риск развития тромбозов или повышения давления, а прогестиновые таблетки не вызывают этих осложнений);
кормящим матерям;
женщинам с гипертонической болезнью и головными болями.
Прогестиновые таблетки обладают следующими достоинствами:
не влияют на лактацию;
ниже риск развития тромбозов;
не вызывают головной боли;
не вызывают повышения давления;
редко вызывают депрессию;
не снижают половое влечение;
уменьшают боли при менструации.
Недостатки прогестиновых таблеток:
точный режим приема (если у комбинированных контрацептивов допускается отклонение от графика на 12 часов, то у прогестинов – на 3);
более низкая эффективность, чем у комбинированных оральных контрацептивов.
При применении мини-пили возможны следующие побочные эффекты:
изменения менструального цикла. Это могут быть кровотечения, кровянистые выделения, аменорея (отсутствие менструаций) или продолжительные менструации;
развитие функциональных кист яичников. После отмены препарата такие кисты сами исчезают за 1-2 месяца.
Коэффициент неудач: 1.1 %.
В России распространены такие прогестиновые таблетки, как континуин, микролют, экслютон, фемулен. Фемулен содержит прогестин третьего поколения и является препаратом выбора для этой группы.
Посткоитальная контрацепция
Посткоитальная (экстренная) контрацепция – контрацепция после полового акта.
Для посткоитальной контрацепции применяют значительно более высокие дозы гормонов, соответственно возрастает и токсичность. Поэтому следует подчеркнуть, что экстренная контрацепция – контрацепция на один раз. Ее нельзя применять постоянно, а лишь в случае незапланированного полового акта (например, в случае изнасилования). Для женщин, ведущих более-менее регулярную половую жизнь, показаны контрацептивы для постоянного применения. Для однократных половых актов подходят средства барьерной контрацепции.
Специализированным препаратом для экстренной контрацепции является высокодозные прогестиновые препараты. Помимо них возможно применение комбинированных таблеток по особой схеме или антиандрогенного препарата даназола (метод менее изучен).
Наиболее часто возникающие побочные эффекты гормональной экстренной контрацепции – тошнота, рвота, головная боль, боли в молочных железах, животе, различные нарушения менструального цикла, тромбозы. Из-за возможного повреждающего (тератогенного) действия гормонов на плод в случае неудачной экстренной контрацепции и возникновения беременности рекомендован медицинский аборт.
Гестагенные препараты.
В России наиболее часто применяют постинор, содержащий 750 мг левоноргестрела. Контрацептивный эффект – 2,5-3 беременности на 100 женщин в год.
Частота некоторых побочных эффектов по сравнению с комбинированными противозачаточными таблетками, например, тошноты, значительно уменьшается, однако чаще возникают различные нарушения менструального цикла.
Всемирная Организация Здравоохранения не рекомендует этот препарат к применению с контрацептивной целью.
Комбинированные таблетки.
В качестве средства экстренной контрацепции можно применять не все комбинированные противозачаточные таблетки. Необходимая доза эстрогенов и гестагенов содержится в следующих препаратах:
Однофазные препараты: ригевидон, овидон, минизистон, микрогинон.
Трёхфазные препараты: тризистон, триквилар, три-регол. Для неотложной контрацепции можно применять только таблетки третьей фазы.
Из-за большой дозы гормонов риск развития побочных эффектов и осложнений увеличивается.
Очередное менструальное кровотечение может начаться раньше или позже обычного и быть очень обильным. В этом случае лучше обратиться к врачу.
До следующей менструации необходимо использовать барьерные методы.
Следует немедленно обратиться к врачу, если появились боли в низу живота или сильные маточные кровотечения.
Повторное применение уменьшает эффективность контрацепции.
Противопоказания – тромбоэмболии и маточные кровотечения в прошлом, тяжёлые заболевания печени, тяжёлый приступ головной боли (мигрени). Также нежелательно их использование женщинами старше 35 лет, особенно много курящим.
Факторы, снижающие эффективность КПК:
Курение;
Употребление больших доз спиртного;
Рвота;
Диарея;
Прием транквилизаторов, антибиотиков, обезболивающих средств, слабительных и некоторые другие лекарства;
«эффект забывания».
Список литературы:
Научно-практический журнал для фармацевтов и врачей «Рецепт» // Серов В.Н. - 2005
Российский медицинский журнал // Хабаш Э.С. - 2004
Журнал «Медицинские новости» // Васильев Л.Е. - 2005
Стероиды // Ковганко Н.В., Ахрем А.А. – 1998
Ошибки в гормонотерапии и гормональной контрацепции // Сафина М.Р. – 2003
CARDIOVASCULAR disease and steroid hormone contraception: Rep. of a WHO Sci. Gr. / WHO – 2004
Тейлор Д., Грин Н., Стаут У. Биология: в 3-х т. - 2002
Машковский М.Д. Лекарственные средства – 1984
Беликов В. Г. Фармацевтическая химия. Пятигорск: Пятигорская государственная фармацевтическая академия, 1996
Пролонгированная гормональная контрацепция. // formen.narod.ru
Все о контрацепции. // www.citycat.ru
Метод экстренной гормональной контрацепции. // www.iamok.ru