Отчет о работе заведующей медицинским отделением
«Утверждаю»
Директор ГУ ХДИПиИ № 1
______________Л.А. Васянин
«____» ______________2007г.
ОТЧЕТ
О РАБОТЕ ЗА 2004-2006 ГОД
Заведующей медицинским отделением Государственного учреждения «Хабаровский дом – интернат для престарелых и инвалидов № 1»
Будянской Елены Владимировны
Для аттестации на квалификационную категорию по специальности "Терапия"
2007 год
План
1. Хабаровский дом-интернат №1 для престарелых и инвалидов. Структура и основные задачи.
2. Медицинская часть.
3. Общее отделение. Специфика работы врача дома-интерната.
4. Заболеваемость, летальность, реабилитация инвалидов и лиц поэюилого возраста. Особенности медикаментозного лечения пожилых.
5. Особенности течения и лечения артериальной гипертонии у пожилых.
6. Выводы.
7. Литература.
В решении задач по созданию благоприятных условий для людей пожилого и старческого возраста и улучшению их медицинского обслуживания все большее место занимают дома-интернаты и пансионаты. Создание этих учреждений обусловлено постарением населения и изменением состава семьи. Согласно рекомендациям ВОЗ, пожилыми считаются люди в возрасте 65 лет и старше. Выделяют еще лиц "старческого возраста" - это лица старше 80 лет. Решение о поступлении в дом-интернат человек принимает под влиянием как объективных, так и субъективных факторов (трудности самообслуживания, страх перед физической слабостью, болезнями, экономический статус, отношение к одиночеству и др.).
Хабаровский дом-интернат №1 для престарелых и инвалидов является медико-социальным учреждением стационарного типа, относящийся к интернатам общего типа. Организован в 1978 году; расположен в Железнодорожном районе Хабаровска, лицензирован на Краевой ЛАК в июле 2007г. в интернате проживают 460-465 человек. Это лица, достигшие пенсионного возраста (мужчины-60 лет и старше, женщины-55 лет и старше) и инвалиды (старше 18-летнего возраста), главным образом больные, нуждающиеся в медицинском обслуживании, в постоянном уходе, посторонней помощи. Проживающие находятся на полном государственном обеспечении, каждому выплачиваются 25% от пенсии.
Диаграмма 1. Возрастной и половой структуры проживающих дома - интерната
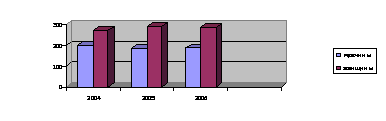
Таблица 1. Возрастной и половой структуры проживающих дома – интерната.
|
год |
2004 год |
2005год |
2006 год |
|||
|
пол |
муж |
женщ |
муж |
женщ |
муж |
женщ |
|
Возрастные группы(лет) |
||||||
|
18-29 |
4 |
10 |
8 |
13 |
9 |
12 |
|
30-39 |
9 |
9 |
9 |
8 |
9 |
8 |
|
40-49 |
9 |
13 |
9 |
13 |
12 |
13 |
|
50-59 |
16 |
16 |
17 |
18 |
17 |
18 |
|
60-69 |
53 |
58 |
45 |
66 |
48 |
66 |
|
70-79 |
86 |
122 |
77 |
123 |
71 |
129 |
|
80-89 |
12 |
38 |
8 |
44 |
11 |
36 |
|
90 и старше |
9 |
5 |
9 |
5 |
10 |
1 |
|
Всего абс. показатель |
198 |
271 |
183 |
290 |
187 |
283 |
|
Всего% |
42,2 |
57,8 |
38,8 |
61,2 |
39,8 |
60.2 |
|
Всего человек |
469 |
472 |
470 |
Показатели таблицы №1 дают информацию о том, что максимальную долю составляют лица в возрасте 60 лет и старше. Средний возраст проживающих 68 лет. Число женщин в 1.5. раза выше числа мужчин. Продолжительность жизни женщин выше продолжительности жизни мужчин. В возрастной группе 80 лет и старше число женщин в 3 раза превосходит число мужчин. Практически 2/3 проживающих имеют пенсию по старости.1/3 проживающих-это инвалиды I и II группы.
Диаграмма 2. Социальный статус проживающих в доме-интернате.

Среди проживающих инвалидов детства 54 человек (46 больных олигофренией, 1-шизофренией, 5 больных ДЦП,2 больных перенесших полиомиелит в детском возрасте).
Таблица 2. Социальный статус проживающих в доме - интернате.
|
показатель |
2004 год |
2005 год |
2006год год |
|||||||
|
абс. |
пок-ль |
% |
абс. пок-ль |
% |
абс. пок-ль |
% |
||||
|
инвалиды 1 группы |
324 |
7.2 |
33 |
7 |
27 |
5.7 |
||||
|
инвалиды II группы |
150 |
32 |
87 |
18.4 |
45 |
9.6 |
||||
|
пенсия по старости |
285 |
60.8 |
352 |
74.6 |
398 |
- |
84.7 |
|||
|
всего проживают в интернате |
469 |
472 |
470 |
Пенсионный возраст не является основанием для установления группы инвалидности. Инвалидность устанавливается в следствии заболевания или увечий в период трудовой деятельности или заболеваний с детства. Врачом дома-интерната ведется динамическое наблюдение за течением патологического процесса и за состоянием пациента, оформление посыльного листа во МСЭК. В 2004 г. переосвидетельствовано во МСЭК 4 чел., в 2005 г - 6, (переосвидетельствовано 3, впервые направлено - 3), в 2006г. – 9 чел., (переосвидетельствовано – 4, впервые – 2).
В структуру дома-интерната входят административные и хозяйственные подразделения. Важнейшим подразделением является медицинская часть, в состав которой входят кабинеты врачей (4 врача терапевта, психиатр), фельдшера, дежурной медицинской сестры - пост круглосуточного дежурства, диетсестры, врачей-консультантов, процедурный, физиотерапевтический, перевязочный, стоматологический, лечебной гимнастики и массажа, психолога; аптека, лаборатория, автоклавная.
Руководителем медицинской части является заместитель директора по лечебной части.
Прием поступающих в дом-интернат производится в приемно-карантинном отделении. Больные осматриваются врачом, затем санитарная обработка и помещение в карантинное отделение на срок одна неделя. После 7-дневного пребывания в карантине обеспечиваемые переводятся в отделения. Размещение по отделениям и комнатам производется с учетом состояния здоровья, возраста, их характерологических особенностей, социального статуса и по возможности в соответствии с их личным желанием.
Медицинская документация
♦ История болезни заводится на каждого обеспечиваемого при поступлении его в дом-интернат. В ней подклеиваются медицинские документы, с которыми больной был направлен. Отражаются в истории болезни анамнестические сведения и состояние больного; заносятся записи о результатах профилактических медицинских осмотров, осмотров врача при обращениях, динамика состояния больного и результаты проводимого лечения, заключения врачей-консультантов и их назначения, результаты обследований, отмечается трудовая рекомендация с указанием вида труда, его дозировки, условий труда, замечания о нарушениях больным режима и др.
Журнал для записи приема амбулаторных больных.
Журнал диспансерного наблюдения за больными.
Журнал для учета госпитализации больных.
Журнал травматизма среди проживающих.
Журнал регистрации умерших и справок о причине смерти.
Журнал регистрации инфекционных больных (ф.60), наблюдения за контактными.
Журнал консультаций другими специалистами.
Фельдшером и медсестрой под руководством врача ведутся следующие документы: журнал учета престарелых и инвалидов, поступающих в дом-интернат, передачи дежурств, прихода и расхода медикаментов, осмотров в приемно-карантинном отделении, флюоротека, личное дело на каждого проживающего.
Диаграмма №3. Структура распределения контингента в доме – интернате.
2004 год 100% - 469 человек
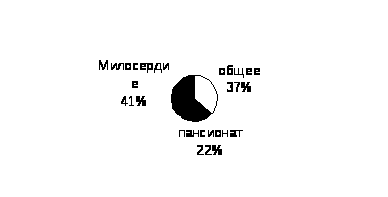
2005 год 100% 472 человека.
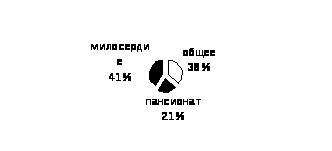
2006 год 100% - 470 человек.
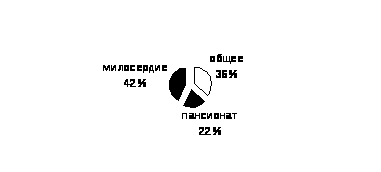
В доме-интернате в 2004г. проживал 51 УВОВ, в 2005 – 52, в 2006 – 35 человек, что составляет 7.4% от числа проживающих. Ветеранов труда – 73 человека в 2004г., 75 – в 2005, 80 – в 2006г., что составляет 17% от общего количества проживающих. В 1998г., для них организовано отделение ветеранов – пансионат на 100 – 106 человек.
Тяжелобольные, утратившие навыки самообслуживания, нуждающиеся в уходе и посторонней помощи, находящиеся на постельном режиме, проживают в отделении "Милосердие", рассчитанное на 200-205 коек.
Отделение, в котором я работаю с 2003 года зав. отделением, называется общим отделением. Ранее, в период с 2001по 2003г., работала заведующей отделения "Милосердия». В отделении проживают 165-180 престарелых и инвалидов, которые частично утратили навыки самообслуживания. Это 9 семейных пар, остальные одинокие. Отделение занимает первый и второй этажи главного корпуса дома-интерната. Штатная нагрузка терапевта предусматривает 100-120 больных. Учитывая комплексный характер патологии у больных пожилого возраста и инвалидов, особенностей психофизического состояния и сложности в диагностике; расчет нагрузки врача терапевта на первичного больного 30-40 мин., на повторного 15-20 мин. Организация медицинской помощи для больных общего отделения приближена к амбулаторно-поликлинической службе. В случае ухудшения самочувствия проживающие самостоятельно обращаются к врачу; при необходимости
больной осматривается в комнате (палате). Прием больных осуществляется ежедневно. В случае отсутствия врача, при необходимости медсестра вызывает СМП. В отделении круглосуточный пост медсестры.
Таблица 3. Показатели врачебной нагрузки.
|
Показатели врачебной нагрузки (кол-во больных) |
2004 год |
2005 год |
2006год |
|
Амбулаторный врачебный прием |
5313 |
5290 |
5451 |
|
В том числе, профилактические медосмотры |
738 |
712 |
695 |
|
Выявлено больных активно на профосмотрах |
317 |
400 |
398 |
|
Обострений заболеваний |
641 |
602 |
667 |
|
Всего проживает в отделении |
172 |
178 |
168 |
Ежедневная врачебная нагрузка составляет от 16 до 24 больных. Каждый проживающий осматривается врачом в среднем 10 раз в год (на профосмотрах и при обращениях). Происходит обновляемость контингента интерната за счет о поступивших и выбывших больных, ежегодно она составляет от 15 до 30%.
Таблица № 4. движение контингента проживающих дома-интарната.
|
Движение контингента(человек) |
2004г |
2005г |
2006г |
|
Состояло в 2003г 466 больных |
|||
|
Выбыло всего за год |
107 |
103 |
96 |
|
В другие интернаты |
5 |
5 |
4 |
|
К родственникам |
15 |
11 |
16 |
|
умерло |
87 |
87 |
76 |
|
Поступило всего за год |
110 |
106 |
94 |
|
Из других интернатов |
4 |
4 |
7 |
|
Из дома |
101 |
94 |
86 |
|
бомж |
1 |
1 |
1 |
|
состоит |
469 |
472 |
470 |
Количество проживающих в общем отделении постоянно меняется. Контингент обновляется за счет перевода больных в отделение "Милосердие", в связи с утяжелением их состояния и возникшей необходимостью в постельном режиме, посторонней помощи, уходе. Случаи смерти проживающих в общем отделении единичные (1-2 в год). Летальные исходы регистрируются в отделении "Милосердие" и в стационарах. В общее отделение поступают из числа вновь прибывших, переведенные из других домов-интернатов, а также больные из отделения "Милосердие", состояние которых стабилизировалось, в течении заболевания отмечается положительная динамика, которые смогут себя обслуживать самостоятельно.
Спецификой работы заведующего отделением заключается не только в организации лечебного процесса и ведении (в количестве 165-180 человек) геронтологических больных и инвалидов, но и в осуществлении контроля за техникой пожарной безопасности, охраной труда и за состоянием санитарно-эпидемического режима в отделении, решение вопросов и проблем по переселению проживающих в случаях возникновения конфликтных ситуаций, беседы с родственниками проживающих, определение групп проживающих для трудотерапии, организация переводов тяжелобольных в отделение "Милосердие" и госпитализации, а также консультативной помощи больным дома-интерната в других медицинских учреждений города; ведение медицинской документации, работа с персоналом, назначение больным диетотерапии и контроль за качеством питания и сан-эпидсостоянием на пищеблоке и др.
В вопросах организации медико-санитарного обслуживания обеспечиваемых главным образом является общность действий администрации и заведующего отделением, согласуется с центром санэпиднадзора, который осуществляет руководство и контроль. При диагностировании или подозрении на инфекционное заболевание заполняется и направляется в центр Госсанэпиднадзора экстренное извещение (учетная форма № 58), записывается
В журнале (учетная форма №60). При подозрении на инфекционное заболевание больные помещаются в изолятор до установления диагноза. При подтверждении диагноза инфекционного заболевания больной госпитализируется в инфекционный стационар, проводятся в очаге все противоэпидемические мероприятия, наблюдение за контактными.
За период 2004 - 2006 г в доме - интернате случаев заболеваний острой кишечной инфекцией не зарегистрировано, диагноз ОРВИ, грипп установлен в 2004 г - 192 больным, в 2005 г - 302 больным, в 2006 г - 182 больным. В 2006г проживающие были привиты вакциной Гриппол» - 100%. Заболевание протекало в легкой форме. В общем отделении 6 больных состоят в VII А группе ДУ, 1 больных в VII Б группе ДУ. Ежегодно они консультируются физиатром, обследуются рентгенологически, исследуется мокрота на ВК, им проводится противорецидивное лечение. В 2004 и 2005 годах случаев туберкулёза легких не зарегистрировано. В 2006 году в противотуберкулёзный диспансер госпитализирована одна больная 1932 года с DS: инфильтративный туберкулез S 1-2 правого легкого, ВК отрицательная. Данная больная на фоне религиозных убеждений, ограничивает себя от многих продуктов (мясо, овощи, молочные продукты, фрукты, соки), избирательно употребляет, некоторые сорта круп, соблюдает «жесткие» религиозные посты. В настоящее время продолжает болеть. Для поступающих в дом - интернат основным требованием является флюорографическое обследование ОГК сроком до 3 месяцев и заключением физиатра, на каждого проживающего заведена флюорокарта, в которой отмечаются данные ежегодных рентгенологических и флюорографических обследований. При оформлении поступающие предъявляют результат бактериологического обследования кала на тифо - паратифозную и дизгруппу, мазок из зева, носа на ВК, сроком до 14 дней.
В приемно-карантинном отделении при поступлении производится осмотр на педикулёз, в дальнейшем 1 раз в 10 дней. Во время ежегодных медосмотров все проживающие обследуются экспресс - методом на RW. Для плановых госпитализаций в связи с оперативным лечением производится исследование крови на СПИД, маркеры вирусного гепатита В и С. Большое внимание уделяется вопросам организации быта, санитарного состояния в жилых комнатах, за соблюдением проживающими личной гигиены (посещение бани или душевой комнаты, смены постельного белья не реже, чем через 7-10 дней и по мере необходимости). С целью предотвращения заноса инфекции персоналом проводятся обследования декретированной группы на бактерионосительство, периодическая сдача норм санитарного минимума; ежегодное флюорографическое обследование, периодические осмотры и лабораторный контроль постоянно работающих лиц; смена персоналом уличной одежды на рабочую (обувь, халат и т.д.); проведение инструктажа по осуществлению основных санитарно-противоэпидемических мероприятий на порученном данному сотруднику участке работы. Все отделения в полном объеме обеспечены моющими и дезинфицирующими средствами, инвентарем, осуществляется кварцевание помещений, ведется санитарно-просветительская работа.
Больные, нуждающиеся в срочном хирургическом вмешательстве, страдающие гинекологическими заболеваниями и другие, которым не может быть оказана помощь в условиях дома - интерната, а так же инфекционные больные направляются в лечебные учреждения города.
Таблица № 5. Госпитализация больных.
|
год |
Все случаи госпитализации |
Профиль отделения |
Проводилось опер. леч. |
исход |
||||
|
Хирург. |
Терап-е |
глазное |
другие |
|||||
|
летальный |
улучшения |
|||||||
|
2004 |
65 |
24 |
10 |
6 |
25 |
15 |
5 |
60 |
|
2005 |
83 |
20 |
15 |
20 |
28 |
25 |
5 |
78 |
|
2006 |
78 |
16 |
29 |
18 |
15 |
10 |
5 |
73 |
Преобладает госпитализация в хирургическое, терапевтическое, в глазное (центр микрохирургии глаза) отделения. Госпитализация больных с хирургической патологией и оперативное лечение в большинстве случаев носит плановый характер. Это госпитализация в центр микрохирургии глаза, а так же грыжесечение, прерывание беременности женщинам с хроническими психическими заболеваниями по медицинским и социальным показаниям, установка эпицистостомы больным с аденомой предстательной железы и др. Неотложный характер носят госпитализация по поводу аппендэктомии, травматических повреждений, окклюзионных заболеваний сосудов нижних конечностей. Из 29 случаев госпитализации в терапевтические отделения, на примере 2006г., двое больных госпитализированы с тяжелым течением пневмонии, 11 больных - с острым инфарктом миокарда, 8 - с прогрессирующей стенокардией, 2 – с тяжелой сердечной недостаточностью, 3 больных госпитализировано в связи с декомпенсацией сахарного диабета 2 типа, тяжелого течения, 2 – с язвенной болезнью двенадцатиперстной кишки. Госпитализация в другие отделения составляет около 19% от всех случаев госпитализации. Это больные с ОНМК, госпитализированные в неврологическое отделение; в лор отделения; в психиатрический, кожновенерологический и противотуберкулезный диспансеры.
Госпитальную летальность составляют случаи смерти больных с ОНМК (1больной), с острым инфарктом миокарда (2 больных), 1 случай в связи с тяжелым течением пневмонии.
Летальный исход 2 больных обусловлен экстренным характером оперативного вмешательства, что в свою очередь связано с возрастом больных, выраженными нарушениями функции сердца и других жизненно-важных органов. Она составляет 6.5%(5 случаев) от всех случаев (76) летальных исходов проживающих дома-интерната.
Таблица 6. Летальность проживающих дома - интерната.
|
|
|||||||
|
Причина смертности по основным заболеваниям (по МКБ - X) |
2004 год |
2005 год |
2006 год |
||||
|
Летальный исход |
Летальный исход |
Летальный исход |
|||||
|
В интер-те |
В стац. |
В интер-те |
В стац. |
В интер-те |
В стац. |
||
|
Заболевание мозга (всего) |
19 |
1 |
20 |
2 |
12 |
1 |
|
|
В том числе инфаркт мозга и кровоизлияние |
19 |
1 |
20 |
1 |
12 |
1 |
|
|
ИБС (всего) |
54 |
3 |
50 |
2 |
54 |
2 |
|
|
В том числе острый инфаркт миокарда |
3 |
2 |
2 |
||||
|
Пневмония |
1 |
||||||
|
Злокачественные новообразования |
5 |
1 |
8 |
1 |
3 |
||
|
Прочие |
2 |
2 |
2 |
2 |
1 |
||
|
Общая смертность |
80 (93%) |
7(7%) |
80 (92%) |
7 (8%) |
71 (93%) |
5 (7%) |
|
|
87 (100%) |
87 (100%) |
76 (100%) |
Данные таблицы дают информацию о том, что показатели летальности в 2006 году ниже показателей 2004 и 2005 годов. Из этого можно сделать вывод, что ведение больных в доме-интернате соответствует современным методам лечения, профилактики и диспансеризации. Особенности характера смертности в пожилом и старческом возрасте проявляются прежде всего в комплексности паталогии, атипичности течения заболеваний, в усложнении их клинической картины в результате наслоения возрастных изменений в органах и системах. Первое место в структуре смертности занимает смерть, обусловленная заболеваниями сердца. Среди кардинальных причин летального исхода отмечается каронарная болезнь сердца. Второе место принадлежит болезням головного мозга, преимущественно сосудистого происхождения.
Церебральный инсульт как причина смерти лиц обоего пола встречается намного чаще, чем инфаркт миокарда (примерно в соотношении 4: 1). Среди других причин летальных исходов - смерть от злокачественных новообразований составляет 4-5%. К числу прочих причин смерти следует отнести смерть в результате травм и несчастных случаев (ЧМТ, переломы, падение с высоты, ожоговая болезнь и др.). В основе случаев смерти у больных сахарным диабетом лежат макро- и микрососудистые осложнения.
Целью диспансеризации в доме-интернате является укрепление здоровья проживающих, предупреждение рецидивов, ранее выявление заболеваний, взятие на учет и активное динамическое наблюдение и лечение больных, а также улучшение их быта и реабилитационные мероприятия. Осуществляется диспансеризация при ведущей роли врача интерната с участием специалистов территориальной поликлиники № 8. Сроки и объемы этих осмотров регламентированы соответствующими нормативными документами. Выявленные больные подлежат детальному и глубокому обследованию с целью уточнения диагноза. После этого больные берутся на диспансерный учет. Охват диспансерным наблюдением в доме-интернате составляет 100%.
Особенностью заболеваемости лиц пожилого возраста является низкий удельный вес острых, впервые выявленных болезней. Практически все вновь поступившие в дом-интернат уже имеют "накопления" хронических, длительно протекающих заболеваний. В структурном анализе заболеваемости среди проживающих общего отделения выявлено явное преобладание больных с заболеваниями сердечно-сосудистой системы. Удельный вес их составляет около 70% всех заболеваний, с возрастом их удельный вес увеличивается, значительно больше распространены среди женщин. Атеросклеротический кардиосклероз, артериальная гипертония и общий атеросклероз составляют основную группу болезней органов кровообращения.
В классе болезней нервной системы преобладают сосудистые поражения головного мозга. ОНМК в анамнезе у 20 больных, у 90 больных органическое расстройство личности. Среди болезней органов дыхания основными заболеваниями является хронический бронхит (у 19 больных), пневмосклероз.
Бронхиальная астма у 4 больных, у одной больной из них тяжелого течения, гормонозависимая.
В структуре заболеваемости органов пищеварения наиболее распространенными являются заболевания кишечника и желудка (хронический колит и гастрит), в том числе в анамнезе операции холецистэктомия у двух больных, резекция желудка у трех больных, язвенная болезнь желудка и двенадцатиперстной кишки у четырех больных. Кроме названных заболеваний, составляющих основную патологию у пожилых и инвалидов, проживающих в общем отделении, важное значение имеют так же менее распространенные заболевания, такие как болезни мочеполовой системы (главным образом у мужчин), эндокринные расстройства. Сахарный диабет 2 типа у 15 больных, все они принимают сахароснижающие препараты.
Актуальна проблема травматизма у данного контингента, в 2004 г. 19 случаев, в 2005 г.21случая и в 2006 г.9 случаев травм. В основном это ушибы, у трети больных переломы конечностей, чаще шейки бедра. Все больные консультированы травматологом в травмпункте и травматологическом отделении 2 ККБ диагноз установлен после рентгенологического обследования, назначено больным амбулаторное лечение в условиях дома-интерната.
К особенностям патологии проживающих следует отнести ее комплексность, нарастающая с возрастом. Нередко это сочетание ряда патогенетически связанных заболеваний с другой, не родственной патологией. В среднем на одного больного приходится 3-5 и более хронических заболеваний. Каждые последующие 10 лет к ним прибавляются еще по 1-2 болезни. Наблюдение осуществляется по нозологическим формам. В течении года 4 раза (ежеквартально) проводятся профилактические осмотры врачом терапевтом. По показаниям назначается противорецидивное лечение.
Данные осмотров, обследования и изменений в состоянии здоровья проживающих вносятся в историю болезни.
Преимуществом дома-интерната перед поликлиникой является то, что весь контингент лиц, подлежащий наблюдению и лечению организован, проживает в равных условиях, позволяющих оценить влияние внешних факторов, питания, адекватности дозы лекарственной терапии и своевременности приема препаратов больными.
Восстановительная терапия, или реабилитация - сложный процесс, в который входит медицинская реабилитация - лечение больного, психологическая, социальная. В комплексе мероприятий по реабилитационной терапии большое значение имеют аппаратная физиотерапия, массаж, активный двигательный режим, занятия с инструктором ЛФК, трудотерапия, работа с психологом, организация ухода, быта и досуга, диетотерапия, санаторно-курортное лечение. За период 2004-2006гг. прошли санаторно-курортное лечение 11больных. Обеспечиваемым по мере необходимости выдаются очки, слуховые аппараты, кресло-коляски, протезно-ортопедические изделия; зубопротезирование.
Часть проживающих занята трудотерапией.
Это круг лиц, определенных врачом, которые могут работать в условиях дома-интерната. Для каждого из них установлен индивидуально вид работы, режим труда, дозировка. Вид работы подбирается согласно интересам обеспечиваемого, его прежним привычкам и желанию (уборка и озеленение территории, помещений, клубные мероприятия, работа в швейном, обувном цехах и др.).
Таблица № 7. Трудотерапия в интернате.
|
Показатель(человек) |
2004 год |
2005год |
2006год |
|
Занятые трудотерапией |
47 – 10% |
48 – 10.2% |
45 – 9.5% |
|
Всего в интернате |
469 |
472 |
470 |
Заняты трудотерапией в основном молодые инвалиды (детства), страдающие хроническими психическими заболеваниями (олигофрения, ДЦП, шизофрения, перенесшие полиомиелит в детском возрасте), все они проживают в общем отделении интерната.
Диетотерапия.
Известно, что здоровье человека в значительной степени определяется его статусом питания. В доме-интернате осуществляется рациональное четырехразовое, максимально разнообразное питание с антиатероклеротической направленностью за счет снижения общей калорийности питания, включения в пищевой рацион продуктов, оказывающих нормализующее влияние на процессы липохолестеринового обмена.
Доля растительных жиров большая, по сравнению с животными; преимущество продуктов, содержащих активные метальные группы, оказывающих липотропный эффект (морские, молочные продукты), а также в достаточном количестве овощи и фрукты. Основные диеты №5, №9, №10.
Диаграмма 4. Иллюстрирующая диетическое питание в 2006 году проживающих дома - интерната.
|
Диета № 5 |
||||||
|
Диета № 9 |
||||||
|
Диета № 10 |
||||||
|
% |
3 |
9 |
24 |
100%(470чел) |
Общее число лиц, которым назначено диетическое питание принято за 100% (470 больных). Темная штриховка - лица, проживающие в общем отделении – 35% (168 больных), остальное - лица, проживающие в других отделениях (пансионат, отделение "Милосердие") - 64% (302 больных). Диета №9 назначается больным сахарном диабетом. В общем отделении 15 больных с диагнозом сахарный диабет 2 типа, что составляет 3% от общего числа проживающих в доме-интернате. Диета №5 для больных с заболеваниями желудочно-кишечного тракта (хронический гепатит, хронический холецистит и панкреатит, желчнокаменная болезнь и др.) - 42 больных (9%). Остальным 111 больным (24%) назначена диета № 10, (с заболеваниями сердечнососудистой системы, почек, нервной системы). При необходимости назначаются протертые блюда. Питание проживающих осуществляется в столовой интерната; кормление тяжелобольных непосредственно в палате. Согласно приказа по интернату, установлен график дежурств врачей по приемно-карантинному отделению, в обязанность которых входит проверять соответствие пищевых продуктов диете больного, их количество и доброкачественность; следить за соблюдением санитарно-гигиенических требований на пищеблоке. Таким образом, диетическое питание является важнейшим фактором, обеспечивающим функциональную активность всех органов и систем, влияющим на качество жизни человека, течение многих заболеваний, в том числе хронических.
Особенности медикаментозного лечения пожилых пациентов
С возрастом происходят определенные физиологические изменения:
А Уменьшение общего содержания воды в организме.
Б Уменьшение массы нежидкой части организма.
В Снижение метаболической активности печени.
Г Снижение сердечного выброса как в покое, так и при физической
нагрузке.
Д Замедление ритма сердца в покое, снижение максимальной ЧСС при
нагрузках.
Е Снижение почечного кровотока.
Ж Уменьшение внутрисосудистого объема.
3 Повышение общего периферического сопротивления.
И Повышение АД как проявление "нормального" процесса старения.
Все это определенным образом отражается на фармококинетике препаратов. В целом характер и методы лечения пожилых людей совпадает с принципами лечения пациентов более молодой возрастной категории. Вместе с тем частота побочных эффектов лекарственной терапии у лиц пожилого возраста в 2-3 раза выше, чем у молодых.
Возрастные изменения функции почек приводят к нарушению метаболизма лекарств, увеличению периода полувыведения препаратов, экскреция которых осуществляется преимущественно почками. Нарушение моторной функции желудочно-кишечного тракта и процессов всасывания приводят, наряду со снижением общего содержания воды в организме, к изменениям распределения лекарств у пожилых больных. Возрастные изменения функции печени обычно незначительны, однако замедление метаболизма некоторых лекарств в печени должно обязательно учитываться врачом при выборе препарата, его дозировки и кратности применения.
Следует придерживаться принципа: "начинай с малого, прибавляй понемногу".
Режим приема лекарств должен быть простым, желательно 1 раз в день, поскольку для пожилых характерны снижение памяти и другие когнитивные нарушения. Следует избегать полипрагмазии, т. к. пациенты эти чаще вынуждены принимать сразу несколько препаратов разных групп по поводу сопутствующих заболеваний, что увеличивает вероятность нежелательного и трудно предсказуемого взаимодействия лекарственных средств. Один из важнейших показателей гемодинамики, требующий тщательного контроля-артериальное давление.
Артериальная гипертония (АГ) является величайшей в истории человечества неинфекционной пандемией, определяющей структуру сердечнососудистой заболеваемости и смертности. В России 34 млн. больных с Артериальной гипертонией, из них 19 млн. знают о заболевании и только 6 млн. лечатся.
Преимущественно АГ наблюдается во второй половине жизни человека. Геронтологический аспект этой патологии приобретает все большее значение.
Таблица 8. Структура заболеваний сердечно-сосудистой системы
|
наименование класса заболевания |
2004 год |
2005 'год |
2006год |
|||||||||
|
муж. |
женщ. |
всего |
муж. |
женщ. |
всего |
муж. |
женщ. |
всего |
||||
|
абс. пок. |
% |
абс. пок. |
% |
абс. пок-ль |
% |
|||||||
|
по всем классам болезней системы кровообращения |
27 |
53 |
80 |
100 |
30 |
53 |
83 |
100 |
35 |
57 |
92 |
100 |
|
в том числе артериальная гипертония |
22 |
41 |
63 |
79 |
14 |
39 |
63 |
76 |
25 |
40 |
75 |
82 |
Анализ таблицы позволяет константировать, что в классе болезней системы кровообращения АГ занимает ведущее место, примерно равное 79-82. На диспансерном учете состоят-75 больных артериальной гипертонией, средний возраст 70 лет.
Диаграмма 5. Половозрастной структуры больных с АГ
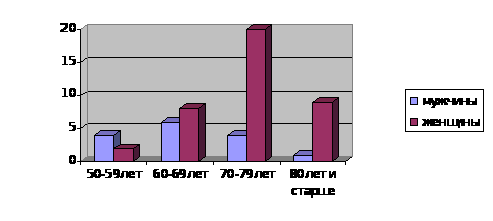
В общем отделении проживает 165 человек, из них у 75 больных (45/5%) отмечено стойкое повышение АД. и у мужчин и у женщин отмечается увеличение артериальной гипертонии с возрастом. После 60 лет АГ чаще наблюдается у женщин.
По данным государственного научно-исследовательного центра профилактической медицины МЗ РФ стандартизованная по возрасту распространенность этого заболевания (критерий-уровень АД 140/90 мм рт. ст и выше), составляет среди мужчин 39,2%, а среди женщин 41,11%.
В общем отделении дома-интерната гипотензивную терапию получают - 25мужчин 30%(всего в отделении 84 мужчины и 84 женщины) и 40 женщин 48%. Критерии диагностики АГ периодически пересматриваются. Последняя классификация АГ по уровню артериального давления представлена в таблице.
Таблица.9 Классификация артериальной гипертонии по уровню артериального давления (ВНОК. «Секция артериальной гипертонии», 2004г).
|
критерии |
Систолическое Мм. рт. ст. |
Диастолическое Мм. рт. ст. |
|
оптимальное |
<120 |
<80 |
|
нормальное |
120-129 |
80-84 |
|
Высокое-нормальное |
130-139 |
85-89 |
|
Степень 1. (мягкая гипертония) |
140-159 |
90-99 |
|
Подгруппа: пограничная |
140-149 |
90-94 |
|
Степень 2. (умеренная гипертония) |
160-179 |
100-109 |
|
Степень3 (тяжелая гипертония) |
>180 |
>110 |
|
Изолированная систолическая гипертония |
>140 |
<90 |
Среди больных с Артериальной гипертонией наиболее распространенной является изолированная систолическая гипертония (И.С. Г). Повышение величин диастолического и/или систолического АД влечет за собой, независимо от возраста, риск возникновения кардиоваскулярных последствий, таких, как инсульт, инфаркт миокарда, сердечная недостаточность, почечная недостаточность.
Заболевания, сопутствующие артериальной гипертонии:
Сахарный диабет 2 типа у 15 человек
Инсульт (в анамнезе) у 12 человек
Бронхиальная астма у 2 человек
Хронический бронхит у 10 человек
ИБС у 50 человек
Желудочковая экстрасистолия, наджелудочковые аритмии у 6 человек
Острый инфаркт миокарда (в анамнезе) у 8 человек
Хроническая почечная недостаточность у 3 человек
Хронический пиелонефрит у 10 человек
Хронический гломерулонефрит у 1 человека
Киста почек у 2 человек.
Среди сопутствующих заболеваний ИБС встречается наиболее часто (у 50 человек).
Таблица 10. Стратификация риска для оценки прогноза артериальной гипертонии (секция Артериальной гипертонии ВНОК 2005).
|
ФР, ПОМ или АКС |
Высокоенормальное 130-139.85-89 |
АГ 1 степени 140-159.90-99 |
АГ 2 степени 160-179.100-109 |
АГ 3 степени >180\100 |
|
Нет |
Незначимый риск |
Низкий риск |
Умеренный риск |
Высокий риск |
|
1-2ФР |
Низкий риск |
Умеренный риск |
Умеренный риск |
Очень высокий риск |
|
>3ФР илиПОМ |
Высокий риск |
Высокий риск |
Высокий риск |
Очень высокий риск |
|
АКС или СД |
Очень высокий риск |
Очень высокий риск |
Очень высокий риск |
Очень высокий риск |
ФР - факторы риска; ПОМ – поражение органов мишеней; АКС – ассоциированное клиническое состояние.
В наблюдаемой мною группе больных с АГ пациенты относятся к группе высокого и очень высокого риска. Пациенты имеют поражение органов-мишеней, сопутствующие факторы риска и ассоциированные заболевания. Определение степени риска подразумевает четкий план обследования с уточнением индивидуального спектра факторов риска и степени органных поражений. К особенностям проявления АГ в пожилом возрасте следует отнести следующее:
Давность заболевания, скудность субъективных симптомов, выраженная функциональная недостаточность мозга, сердца, почек, высокий процент осложнений (инсульт, инфаркт, сердечная недостаточность), преобладание систолического АД, гипокинетический тип гемодинамики, *увеличение общего периферического сопротивления.
Наиболее частая жалоба больных с АГ - головная боль. Следующими по частоте симптомами являются головокружение, шум и пульсация в голове. Эти симптомы у некоторых больных усиливаются при повышении систолического АД, но у ряда больных такой связи нет. Имеется ряд субъективных проявлений (которые находят и объективные подтверждения) со стороны центральной нервной системы, носящих общий для стареющего организма характер. Ухудшается память на последние события, ослабляется внимание. Появляются неадекватные эмоциональные реакции. Нарушается сон. Примерно у 1/3 больных наблюдается клиника типичной стенокардии. Некоторые жалобы четко связаны только с атеросклерозом сосудов определенных областей (например: жалобы на перемежающую хромоту в связи с атеросклерозом сосудов нижних конечностей). Со стороны сердца определяется увеличение границ влево (гипертрофия миокарда левого желудочка). У большинства больных отмечается приглушение I тона, примерно у половины акцент II тона на аорте, у трети - систолический шум на верхушке и над аортой. Эти физикальные данные связаны с атеросклерозом коронарных артерий, атеросклеротическим поражением митрального и аортального клапанов, атеросклерозом аорты.
Поражение почек обычными анализами мочи не выявляется, однако их функция страдает (умеренное повышение уровня креатинина 1,2-20 мг/дл и протеинурии позволяют прогнозировать развитие почечной недостаточности). АГ может быть как причиной, так и следствием нефропатии. Сосуды глазного дна изменены (неравномерность калибра, извитость, микроаневризмы сосудов микроциркуляторного русла).
Напряжение кислорода в тканях снижено.
Повышение АД у больных старше 60 лет часто сочетается с дислипидермией, гипергликемией, гиперфибриногенемией, изменениями на ЭКГ (гипертрофия левого предсердия и левого желудочка, выявление ишемии миокарда и нарушения ритма) и ожирением.
Для назначения медикаментозного лечения учитываем на практике не только уровень АД, но и наличие других факторов риска сердечно-сосудистых заболеваний. При умеренной и тяжелой артериальной гипертонии медикаментозное лечение начинаем немедленно, даже если отсутствуют дополнительные факторы риска. В случаях мягкой артериальной гипертонии антигипертензитивная терапия в первую очередь назначается, если имеются ИБС, сахарный диабет, отягощенная по сердечно-сосудистым заболеваниям наследственность, кризовое течение АГ и хроническая цереброваскулярная недостаточность.
Начало лечения - изменение образа жизни (прекращение курения, снижение массы тела, умеренность в употреблении алкоголя до 168 мл/неделю, ограничение потребления соли до 2 г/сутки, увеличение потребления калия с пищей, оптимизация физической активности, регулярные изотонические физические упражнения, уменьшение действия хронических стрессов и др.). Лечение АГ по нескольким направлениям:
гиполипидемическая терапия антиагрегационная терапия собственно гипотензивная терапия.
Для лечения больных с артериальной гипертонией используем рекомендованные ВОЗ, 1999 г., 7 классов препаратов:
β - адреноблокаторы (атенолол, пропранолол, метапролол, небиволол, корведилол и др;
Диуретики: а) тиазидовые и близкие к ним соединения (гидрохлоротиазид, арифон, бринальдикс, хлорталидон и др.); б) петлевые с быстрым диуретическим эффектом (альдактон, амилорид, триамтерен). Для постоянной антигипертензитивной терапии используем преимущественно тиазидовые диуретики.
Антагонисты кальция (нифедитин, верапамил, дилтиазем, амлодипин и др.).
Ингибиторы ангиотензинпревращающего фермента (иАПФ) - каптоприл, эналаприл, рамиприл, лизиноприл, периндоприл, квинаприл.
5. Блокаторы α 1-адренергических рецепторов (празозин, доксазозин).
6. Антагонисты рецепторов ангиотензина II (лозартан, ирбесартан, валсартан и др.)
7. Препараты центрального действия антагонисты α2 адренорецепторов представляющие разные химические соединения (препараты раувольфии, клонидин, допегит, гуанфацин). Препараты нового поколения – активаторы имдазолиновых рецепторов (моксонидин или физиотензу).
Из-за наличия выраженных побочных действий препараты раувольфии, применяются нами редко и заменены более современными средствами, перечисленными выше. Гипотензивный эффект считается достигнутым, при стойком снижении АД у больных мягкой АГ до нормального или пограничного уровня, а при выраженной гипертонии, особенно у лиц пожилого и старческого возраста на 10-15% исходных показателей, чтобы не ухудшилось кровоснабжение мозга и сердца.
Гипотензивную терапию проводим, как правило, неопределенно долго. При этом осуществляется длительный адекватной контроль АД. Положительным моментом является то, что всем пациентам возможно суточное мониторирование АД. При длительном контроле АД возможно снижение дозы или отмена одного из комбинируемых препаратов, особенно у пациентов, строго соблюдающих рекомендации.
Назначаем терапию небольшими дозами, постоянно их увеличивая. При отсутствии желаемого гипотензивного эффекта и для профилактики побочных эффектов при использовании большинства препаратов, воздействуя на различные патогенетические механизмы артериальной гипертонии, усиливая гипотензивный эффект, назначаем комбинированную терапию. Эффективными комбинациями антигипертензивных препаратов являются: 1) β-адреноблокаторы и диуретики; 2) иАПФ и диуретики; 3) антагонисты рецепторов ангиотензина II и диуретики; 4) β - адреноблокаторы и антагонисты кальция (дигидропиридиновые производные); 5) α-адреноблокаторы и β-адреноблокаторы. Универсальной является комбинация: диуретик + иАПФ + β-адреноблокатор. Целесообразно назначать антигипертензивные препараты пролонгированного действия, чтобы добиться равномерного гипотензивного эффекта в течение суток. Назначаемые лекарства при этом не должны ухудшать течение сопутствующих заболеваний. Так, например, β - адреноблокаторы не рекомендуют больным с бронхиальной астмой, выраженной сердечной недостаточностью. Кроме того, они не должны повышать уровень других факторов риска (диуретики в больших дозах усиливают нарушения углеводного обмена и гиперурикемию).
Значительным фактором риска сердечно-сосудистых заболеваний является нарушение липидного обмена. Для выбора тактики лечения необходимо определение концентрации общего холестерина в плазме крови, холестерина липопротеидов высокой плотности и триглицеридов, а также индекс атерогенности. В своей практической работе используем показатели уровня общего холестерина, критерии оценки которого, согласно европейским рекомендациям, таковы:
менее 200 мг/дл (5,2 ммоль/л) - желательный или нормальный, от 200 до 250 мг/дл (5,2-6,5 ммоль/л) - легкая гиперхолестеринемия, от 250 до 300 мг/дл (6,5-7,8 ммоль/л) - умеренная холестеринемия, 300 мг/дл (7,8 ммоль/л) и выше - выраженная гиперхолестеринемия. Коррекцию дислипидермии начинаем с назначения диеты. Общие рекомендации:
уменьшить употребление продуктов животного происхождения (жирные сорта мяса, сало, сливочное масло, сметана, яйца, сыр, колбасные изделия);
животные жиры следует заменять растительными; увеличить потребление продуктов растительного происхождения (овощи и фрукты, орехи, бобовые) и рыбных блюд.
лицам, имеющим избыточную массу тела, рекомендуем калорийность пищи до 1200-1800 ккал/сут.
Для определения массы тела используем индекс Кетле: отношение массы тела в килограммах к росту в метрах, возведенному в квадрат (критерии: < 25 - желаемая масса, 25-<30 - избыточная масса, 30-<35 - ожирение, (35 - выраженное ожирение). Рекомендуется добиваться снижение массы тела на 0,5-1 кг за неделю.
Лекарственная терапия препаратами гипохолестеринемического действия назначается больным, у которых, несмотря на строгую диетотерапию в течении 6 месяцев, уровень холестерина липопротеидов низкой плостности остается высоким. Эта терапия проводится неопределенно долго, практически пожизненно.
статины (аторвастатин, симвастатин, ловастатин, правастатин и др.);
смолы-секвестранты желчных кислот (холестирамин, колестипол);
никотиновая кислота и ее производные (эндурацин, ниацин);
фибраты (фенофибрат, гемфиброзил, ципрофибрат, липанор и др.).
При умеренной дислипидермии применяются препараты, относящиеся к пищевым добавкам:
актиоксиданты (бета-каротин, витамины А, С, Е);
препараты чеснока (алликор, алисат);
препараты полиненасыщенных жирных кислот и фосфолипиды (липостабил, эссенциам);
препараты растворимой клетчатки, растительные сорбенты холестерина (гуарем, пектины).
При обнаружении гемореологических изменений назначаются антиагреганты. Применяем аспирин, аспиринкардио, курантил, тиклид. Аспирин назначается в суточной дозе 1 мг/кг массы тела больного однократно утром. При заболеваниях желудочно-кишечного тракта, назначаются курантил по 0,025 г.2-3 раза в день кардиомагнил 0,25 г.2 раза в день под регулярным контролем крови из-за опасности нейтропении.
Большое профилактическое значение имеет оптиматизация физической активности с использованием физических упражнений, в которые вовлекаются большие группы мышц (быстрая ходьба пешком, занятия в кабинете ЛФК). Врач ЛФК проводит занятия с пациентом по 30-40 минут 4-5 раз в неделю. Максимальная частота сердечных сокращений рассчитывается = от 220 вычитают возраст пациента в годах. Умеренные физические нагрузки ослабляют так же неблагоприятное действие хронического стресса на организм. Для коррекции психоэмоциональных расстройств, нарушений сна используем транквилизаторы, антидепрессанты, снотворные препараты. С пациентами проводят работу психолог, консультируют психиатр и невролог; широко применяются различные методы физиотерапии (электрофорез лекарственных средств и др.) и массаж. Симптоматическая терапия вазоактивными (винпоцетин, циннаризин и др.), а так же метаболическими (пирацетам, аминалон, церебролизин и др.) препаратами улучшается не только кровоснабжение и метаболизм мозга, но и гемореологические показатели, а также самочувствие больных, способствуя исчезновению или уменьшению головной боли, головокружения, снижения памяти и других субъективных симптомов. Таблетированные препараты назначаются по 1-2 шт.3 раза в
день. Курс лечения до 2 месяцев. Церебролизин-в/м или в/в по 5 мл ежедневно, на курс 15-30 инъекций. Симптоматическое лечение больных с цереброваскулярной патологий целесообразно проводить при ожидании неблагоприятном воздействии метеорологических факторов (весенний и осенний периоды).
Таким образом:
Основными принципами комплексной терапии больных с артериальной гипертонией являются:
индивидуальный подход немедикаментозных и медикаментозных средств с учетом не только тяжести и характера артериальной гипертонии, но и сопутствующих факторов.
Постепенное снижение АД до оптимальных показателей для каждого больного индивидуальное.
Отмена медикаментов должна быть ступенчато и медленно. Если при этом происходит повышение АД, следует вернуться к исходному лечению.
4) Ориентировать больного на практически пожизненную терапию.
Конечной задачей снижения АД должно быть стремление достижения "нормального" или "оптимального" уровня АД
Выводы
Хабаровский дом-интернат № 1 для престарелых и инвалидов одно из стационарных медико-социальных учреждений края, стоящее на страже здоровья, благополучия и качества жизни инвалидов и пожилых, обеспечивающее их социальную защиту и достойное завершение жизни.
В структуре заболеваемости значимое место занимают хронические заболевания и болезни, обусловленные возрастными особенностями организма.
Медикаментозная терапия - одно из звеньев в сложном комплексе лечебных мероприятий. Правильная организация труда, питания, физического и психического отдыха, личной гигиены является профилактическим и лечебным фактором.
Целесообразность терапии артериальной гипертонии состоит не только в том, чтобы снизить артериальное давление до уровня, позволяющего предотвратить возникновение осложнений, но и вызвать регресс развившихся изменений в органах-мишенях и поддержать хороший уровень качества жизни.
Литература
Клиническая геронтология. Том 8 № 6, № 8 2002г., том 7 № 10 2001г.
Журнал для пракутикующего врача «Лечащий врач» № 7 2000г.
Русский медицинский журнал. Том 8 № 2 2000г.
Справочник по гериартрии под редакцией Д, Ф, Чеботарева.
Практика инфекциониста.В.С. Васильев.
Практическое пособие «Практические навыки терапевта» под редакцией Г.П. Матвейкова.
Справочник по диагностике и лечению заболеваний у пожилых. . под ред. Л.И. Дворецкого. 2000г.
Журнал «Форум ИБС» №2 2002г. Москва.
Журнал «Сердце». 2005г.
Русский медицинский журнал. Том 8 № 15-16. 2000г.
Журнал «Врач». № 10 2006г.
Журнал «Клиническая фармакология и терапия» №5 2005г.
Журнал «Клиническая геронтология». том 10 № 9. 2004г. возрастные болезни. Справочник. Москва 2006г.
Геронтология и гериартрия. Учебник. Котельников Г.П. 1997г. Москва.
Журнал «Врач» № 14 2006г.
Газета «Медицинский вестник» № 31 2006г.
Журнал «Клиническая геронтология». Том 12 № 7 2003г.
Журнал «Клиническая геронтология». Том 9 № 10 2003г.
Журнал «Клиническая геронтология». Том 11 № 12 2003г.
Журнал «Клиническая геронтология». Том 12 № 9 2006г.
Журнал «Клиническая геронтология». Том 8 №8 2002г.
Журнал «Клиническая геронтология». Том 11 № 11 2005г.
Российский кардиологический журнал. № 5\55 2005г.
Журнал «Врач» апрель 2007г.
Заместитель директора
по медицинской части
В.П. Мальцев.