Острая сердечная недостаточность (работа 2)
ОПОРНЫЙ КОНСПЕКТ
БОЛЕЗНИ СЕРДЕЧНОСОСУДИСТОЙ
СИСТЕМЫ
КРАТКИЕ АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ДАННЫЕ
Сердечнососудистая система состоит из сердца, сосудов и нервного аппарата, регулирующего ее деятельность.
Сердце расположено в переднем средостении в центре грудной клетки на уровне между третьим ребром и основанием мечевидного отростка. Большая часть сердца находится влево от срединной линии. Различают основание сердца, от которого отходят аорта и легочная артерия, и верхушку сердца, обращенную вниз и влево.
Масса сердца равна 250-300 г, оно состоит из левого предсердия и левого желудочка, правого предсердия и правого желудочка. Сердце обеспечивает перекачивание крови из вен большого и малого круга кровообращения в артерии. Большой круг кровообращения начинается от левого желудочка аортой, в которую поступает кровь, выбрасываемая левым желудочком. Из аорты через систему артерий и капилляров кровь попадает в мелкие вены, которые, сливаясь, становятся все крупнее и образуют два крупных венозных ствола — верхнюю и нижнюю полые вены, впадающие двумя отдельными отверстиями в правое предсердие.
Из правого желудочка при сокращении сердца венозная кровь поступает в малый круг кровообращения, начинающийся легочной артерией, которая идет к легким, где распадается на легочные капилляры, оплетающие легочные альвеолы. Здесь происходит обогащение крови кислородом и отдача углекислоты. Легочные капилляры переходят в мелкие вены, которые, сливаясь, образуют 4 легочные вены, впадающие в левое предсердие
Сердце помещается в замкнутом серозном мешке — околосердечной сумке, или перикарде. Перикард состоит из двух листков — внутреннего и наружного. Перикард сращен с диафрагмой. Небольшое количество жидкости между листками перикарда способствует более свободному движению сердца при сокращении.
Различают три оболочки сердца: внутреннюю, среднюю и наружную. Внутренняя оболочка — эндокард — выстилает камеры сердца и образует две пары клапанов — атриовентрикулярные и полулунные.
Атриовентрикулярные клапаны располагаются между желудочками и предсердиями (трехстворчатый — справа, двустворчатый — слева), полулунные клапаны — между левым желудочком и аортой и правым желудочком и легочной артерией.
Основная функция клапанов сердца — создавать герметичность отверстий и препятствовать обратному току крови.
Главную массу сердца составляет поперечнополосатая мышца — миокард.
Сокращение сердца связано с возбуждением, возникающим в участке правого предсердия, у места впадения верхней полой вены, в начальной части проводящей системы сердца — синусно-предсердном узле (узел Киса—Флека). Отсюда возбуждение передается предсердно-желудочковому узлу (узел Ашоффа—Тавары — участок в перегородке между правым и левым предсердием), а далее — по предсердно-желудочковому пучку (пучок Гиса), разделяющемуся на 2 ветви (ножки), идущие к левому и правому желудочкам сердца, где они распадаются на мелкие волокна — так называемые сердечные проводящие миоциты (волокна Пуркинье). Установлено, что большое регулирующее влияние на деятельность сердца оказывает кора большого головного мозга, импульсы, идущие от сердца, воздействуют на ЦНС.
Сократительная деятельность сердца происходит так. Вначале сокращаются предсердия, желудочки в это время расслаблены, потом сокращаются желудочки, а предсердия расслабляются. Наступает короткая пауза, когда желудочки и предсердия расслаблены, после чего цикл повторяется. Сокращение миокарда называется систолой, а расслабление и расширение полостей сердца — диастолой.
Во время паузы происходит поступление крови в левое предсердие из легочных вен. При сокращении предсердий кровь из левого предсердия поступает в левый желудочек, при этом створки клапана открываются в сторону желудочка. При сокращении левого желудочка кровь оказывает давление на створки левого предсердно-желудочкового клапана снизу и они, приподнимаясь, закрывают путь крови из левого желудочка обратно в левое предсердие. Кровь поступает в аорту, при этом створки клапана аорты раскрываются по ходу тока крови. Во время диастолы желудочка кровь из аорты в левый желудочек возвратиться не может, так как давит на клапан аорты и закрывает его, направляясь по артериальному руслу. Продвижение крови по сосудам связано также с сокращением стенок сосудов и с присасывающим действием отрицательного давления в грудной полости. Во время сокращения левого желудочка в артериальное русло поступает около 50 мл крови — систолический объем сердца. При сокращении левого желудочка давление крови в артериях составляет в норме от 115 до 145 мм рт. ст. в зависимости от возраста, телосложения и т. д., во время диастолы — от 55 до 90 мм рт. ст. Первое — систолическое, или максимальное, второе — диастолическое, или минимальное.
Кровоснабжение сердца осуществляется венечными артериями, они отходят от восходящей части аорты.
Экстракардиальная регуляция сердца осуществляется через симпатический и блуждающий нервы. Возбуждение блуждающего нерва ведет к уменьшению частоты сокращения сердца, возбуждение симпатического нерва — к ее увеличению.
ОБЩАЯ СИМПТОМАТИКА И МЕТОДЫ ОБЪЕКТИВНОГО ИССЛЕДОВАНИЯ
В диагностике заболеваний сердца и сосудов, кроме основных методов исследования (опрос, осмотр, перкуссия, аускультация), применяют ряд дополнительных методов: рентгенологический, электрокардиографический, фонокардиографический и др.
К основным жалобам при различных сердечнососудистых заболеваниях относятся одышка, сердцебиение, перебои в работе сердца, боли в области сердца и за грудиной, кашель, кровохарканье, отеки.
При недостаточности кровообращения могут возникать жалобы, связанные с нарушением функций других органов, например пищеварения, нервной системы. Обострение ревматического процесса, септический эндо- и миокардит и др. могут вызывать боли в суставах, температурную реакцию.
Одышка обусловлена избыточным накоплением в крови углекислоты и уменьшением содержания кислорода в результате застойных явлений в малом круге кровообращения. В начальный период недостаточности кровообращения больной ощущает одышку только при физической нагрузке, при прогрессировании недостаточности одышка становится постоянной, а при острой слабости мышцы левого желудочка появляются приступы удушья (сердечная астма). Приступы сердечной астмы бывают у больных с пороками сердца, длительно страдающих гипертонической болезнью, кардиосклерозом.
Учащение сердцебиения может наблюдаться у здоровых людей вследствие сильного волнения, перегревания тела. Учащенное сердцебиение — тахикардия — один из признаков сердечнососудистой недостаточности. В норме число сердечных сокращений колеблется от 60 до 80 в минуту. Брадикардия — замедление сердечных сокращений. Если сердечных сокращений меньше 40 в минуту, то это может быть признаком заболеваний, в частности нарушений в проводящей системе сердца. В норме брадикардия отмечается у людей, которые занимаются спортом. Перебои в области сердца связаны с аритмиями — нарушением ритма сердечных сокращений. Достаточно часто встречается экстрасистолия.
Сжимающие боли в области сердца обычно связаны с недостаточностью кровоснабжения сердца через венечные сосуды, которые питают сердечную мышцу. Боли могут иррадиировать в плечо, левую лопатку, нижнюю челюсть. При сердечной недостаточности боли сжимающие, приступообразные, при неврозах сердца боли колющие, постоянные, интенсивные. Следует знать, что боли в области сердца могут носить рефлекторный характер при воспалении и раздражении других органов или иррадиировать из этих органов в область сердца.
Отеки возникают при выраженной недостаточности кровообращения. Вначале отмечается увеличение печени. Потом появляются отеки на стопах, затем на голенях, бедрах, крестце, пояснице, животе, в паховой области. Длительные отеки ног ведут к нарушению трофики кожи, она истончается, могут развиться язвы. Отеки бывают периферические и внутренние — полостные: гидроторакс — скопление отечной жидкости в плевральной полости, гидроперикард — скопление транссудата в перикардиальной щели. Оценить отек можно несколькими способами, например, систематически взвешивать больного, измерять окружность живота, вести учет выделяемой мочи.
Ослабление сократительной функции миокарда ведет к замедлению движения крови по венам большого круга, в результате чего повышается давление в них и увеличивается проницаемость стенки венозной части капилляра. Одновременно нарушается водно-солевой обмен, развивается гиперсекреция гормона надпочечников — альдостерона, что способствует накоплению ионов натрия и воды во внеклеточном пространстве и серозных полостях тела, Большое значение для диагностики заболевания имеет правильно собранный анамнез. Нужно выяснить у больного, как часто он болел ангинами, есть ли у него какие-либо заболевания суставов, так как в основе многих поражений сердца лежит ревматизм. Нужно расспросить больного как протекало заболевание: когда впервые появились боли в области сердца, отеки, одышка, какие препараты принимал больной и как они на него действовали.
При общем осмотре нужно обратить внимание на сознание, положение больного, определить цвет кожных покровов, наличие отеков, пастозности.
Вынужденное положение чаще бывает при одышке и болях в области сердца. Боль иногда вызывает скованность, неподвижность верхней половины тела.
У больных может отмечаться цианоз губ, щек, носа, ушных раковин, пальцев рук и ног, что говорит о недостаточном окислении гемоглобина или замедлении тока крови и повышенном поглощении кислорода тканями. Значительный цианоз отмечается у больных с пороками митрального клапана и при некоторых врожденных пороках сердца.
Иногда при сердечнососудистых заболеваниях можно отметить небольшую желтушность кожи, что бывает при застойной печени вследствие нарушения билирубин-выделительной функции.
Осмотр области сердца начинают с изучения верхушечного толчка, то есть выпячивания аневризма сердца или аорты. В норме верхушечный толчок глазом может не определяться. При гипертрофии мышцы левого желудочка эти сокращения более выражены и занимают большую площадь; при дилатации левого желудочка верхушечный толчок смещается влево и вниз.
Видимая пульсация во втором межреберье справа или в надгрудинной ямке наблюдается при аневризме восходящей части аорты. Пульсация при аневризме сердца чаще всего возникает в области четвертого межреберья слева от грудины. Пульсация в подложечной области может указывать на гипертрофию правого желудочка при пороках сердца и эмфиземе легких.
С помощью пальпации можно уточнить место и характер верхушечного толчка, выявить возможную деформацию грудной клетки (сердечный горб). Верхушечный толчок может быть приподнимающим (при аортальных пороках, гипертонии), отрицательным, когда вместо выпячивания во время систолы желудочков возникает втяжение (при слипчивом перикарде), разлитым (при расширении отделов сердца).
С помощью пальпации можно определить симптом, который называется «кошачье мурлыканье». Такой симптом встречается при сужении отверстия между левым предсердием и левым желудочком сердца (стеноз левого предсердно-желудочкового отверстия, или митральный стеноз).
При перкуссии сердца вначале определяют правую, затем левую и верхнюю границу сердца. Перкуторный звук над сердцем тупой. В норме правая граница сердца лежит на 1-2 см кнаружи от правого края грудины. Левая граница — на 1,5-2 см кнутри от среднеключич-ной линии и легко может быть определена по верхушечному толчку, с которым она совпадает. Верхняя граница лежит у грудины слева на уровне III реберного хряща. Перкуторно определяют контуры сердца, а также границы абсолютной сердечной тупости. Перкуторно можно выявить расширение границ сердца в одном каком-либо отделе или общее расширение границ сердца (бычье сердце), что наблюдается при выраженной сердечной недостаточности.
Аускультация является важным методом для распознавания пороков сердца. Аускультация сердца проводится в определенной последовательности: 1) митральный клапан (у верхушки сердца); 2) проекция аортального клапана (второе межреберье справа у грудины); 3) легочная артерия (второе межреберье слева); 4) трехстворчатый клапан (место прикрепления V ребра к грудине); 5) диастолические шумы аорты и некоторые систолические шумы лучше выслушиваются в области III ребра и межреберья у грудины слева.
В норме определяется 2 сердечных тона: систолический, I тон возникает в момент сокращения (систолы) сердца, когда захлопывается левый предсердно-желудочковый и правый предсердно-желудочковый клапаны и напрягается миокард; диастолический, II тон возникает при диастоле; диастолический тон связан с захлопыванием клапана аорты и клапана легочного ствола.
Между I и II тоном интервал короче, чем между II и I. Сердечные тоны при слабости миокарда становятся глухими. Усиление диастолического тона может быть связано с повышением артериального давления. У здорового человека тоны сердца громкие, звучные. При патологии сердца, слабости миокарда тоны сердца становятся глухими.
Шумы сердца возникают вследствие завихрений (турбулентного движения) кровяной струи в местах сужения и деформации клапанного аппарата. Они могут появляться в связи с органическими, а также преходящими изменениями миокарда или клапанного аппарата сердца.
Различают три основные группы сердечных шумов.
Функциональные шумы, которые образуются в здоровом сердце при отсутствии поражения клапанов и миокарда. В их основе может лежать: а) повышение или понижение сосочковых мышц и мышечных колец вокруг клапанных отверстий (дистонические шумы); б) ускорение тока крови (анемические шумы); в) «шумы роста» у детей и подростков.
Миокардиопатические шумы при поражении миокарда (воспаление, интоксикации, миокардиодистрофия).
Органические шумы на почве поражения клапанов или перегородок сердца (при приобретенных и врожденных пороках сердца).
Функциональный шум может встречаться при некоторых состояниях, не связанных с поражением миокарда и клапанов. «Шумы роста» исчезают с возрастом и не связаны с органическими изменениями. При нарушении нервной регуляции сердца, особенно при тахикардии, после физической нагрузки возникает систолический шум, исчезающий под влиянием лечения. Патология эндокринной системы сопровождается вторичными изменениями и сердце и систолическим шумом (тиреотоксикоз).
Функциональные и миокардиопатические шумы выслушиваются, как правило, в фазе систолы и в отличие от органических непостоянны и носят нежный характер. Функциональные систолические шумы чаще всего прослушиваются в точке Боткина и над легочной артерией. Чаще систолические шумы бывают органическими. Они выслушиваются с большим постоянством, чаще всего обнаруживаются над верхушкой сердца. Их причиной могут быть пороки сердца (недостаточность двустворчатого или трехстворчатого клапана, сужение устья аорты или легочной артерии, некоторые врожденные аномалии), а также другие заболевания.
Органические шумы при незаращении артериального протока, митральном стенозе выслушиваются в фазе диастолы (диастолические шумы). Диастолический шум встречается при недостаточности клапана аорты, когда во время диастолы кровь вновь поступает из аорты через не полностью закрытые клапаны обратно в левый желудочек.
Пульс — это периодическое колебание стенки артерии, которое возникает вследствие выброса крови из сердца при его сокращении. Обычно пульс исследуют на лучевой артерии, прощупывая ее тремя пальцами. Пульс можно определить на височной и сонной артерии. Различают несколько характеристик пульса: частоту, ритм, наполнение, напряжение, скорость.
Пульсовая волна образуется следующим образом: кровь, выбрасываемая из левого желудочка в аорту, распространяется по артериям и заполняет их. У здорового человека число пульсовых ударов равно 60—80 в минуту, ритм обычно правильный — между отдельными ударами пульса проходят равные отрезки времени. Наполнение лучевой артерии кровью достаточное.
Напряженность пульса оценивают по тому усилию, которое необходимо, чтобы сдавить артерию до прекращения ее колебаний.
Наполнение пульса определяется по степени увеличения объема артерии в момент прохождения пульсовой волны. Различают следующие виды пульса: полный, пустой и нитевидный. Последние два вида пульса указывают на тяжелое состояние, которое может возникнуть при острой сердечной недостаточности.
Скорость пульса — это учет быстроты (скорости) подъема пульсовой волны.
Очень важно исследовать пульс для выявления аритмий. Аритмии могут быть связаны как с функциональным нарушением (экстрасистолия), так и с органическим поражением (мерцательная аритмия, блокада) сердца.
Артериальное давление — это давление крови на стенки артерии во время систолы и диастолы. Измеряют его следующим образом. На плечо больному накладывают манжету, которую наполняют воздухом для того, чтобы сдавить мягкие ткани и артерии. Фонендоскопом выслушивают тоны на локтевой артерии. Появление первых тонов соответствует систолическому (максимальному) артериальному давлению. По исчезновению выслушиваемых тонов устанавливают цифры диастолического (минимального) артериального давления. У здорового человека систолическое артериальное давление может колебаться от 115 до 145 мм рт. ст., а диастолическое — от 60 до 95 мм рт. ст. Уровень артериального давления зависит от конституции, возраста, приема пищи, эмоционального состояния, физической нагрузки.
ЭЛЕКТРОКАРДИОГРАФИЯ
Принцип электрокардиографии. Возбужденный участок сердечной мышцы заряжается электроотрицательно по отношению к участку, находящемуся в покое, и благодаря разности потенциалов возникает электрический ток (ток действия). Токи действия могут быть отведены с любого участка тела. Биопотенциалы сердца регистрирует электрокардиограф. Аппарат воспринимает биопотенциалы с помощью электродов. На участках поверхности тела под электродами небольшая разность потенциалов (до 3 милливольт) усиливается в несколько тысяч раз и подается на гальванометр, который улавливает возникающую незначительную разницу потенциалов. Гальванометр состоит из небольшой стальной пластинки с наклеенным на нее зеркальцем в сильном электромагнитном поле, впереди зеркальца установлена фиксирующая линза. Под влиянием токов действия происходит изменение магнитного поля, которое вызывает вращение пластины и наклеенного на нее зеркальца и отклонение отраженного от зеркальца луча в ту или иную сторону. Колебания записывают в виде кривых. Отметчиком времени является камертон, настроенный на 20 колебаний в секунду, дающий вертикальные полосы с расстоянием друг от друга в 0,05 с. В современных аппаратах и в гальванометре осуществляются не колебания зеркальца, а перемещения писчика, скользящего по поверхности бумаги.
Электрические потенциалы сердца, улавливаемые электрокардиографом, проецируются в различных точках поверхности тела. Можно пользоваться тремя точками поверхности тела: правая рука, левая рука, левая нога. Такие точки наиболее удобны для наложения электродов, между ними отмечается наибольшая разность потенциалов. Отведение от правой и левой руки определяется как I отведение, правой руки и левой ноги — как II
Р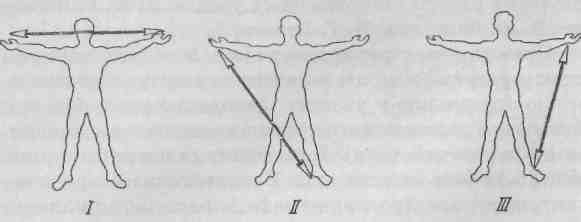 ис.
Стандартные отведения
при снятии ЭКГ
ис.
Стандартные отведения
при снятии ЭКГ
П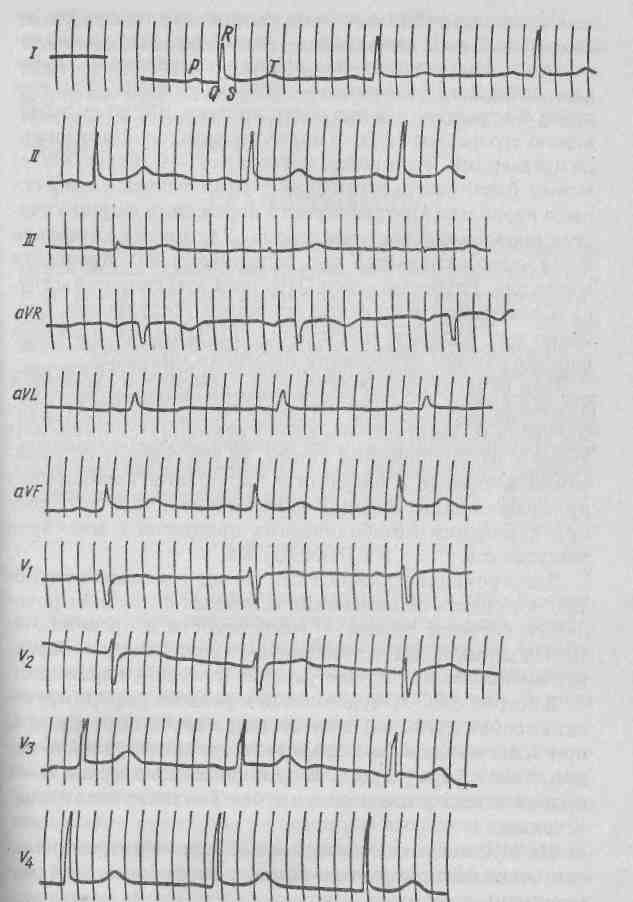 рименяются
и другие отведения. Наиболее
распространенными являются грудные
отведения (V).
Один провод оставляют на правой руке,
а другой электрод попеременно устанавливают
в следующих позициях: в четвертом
межреберье по правому краю грудины —
отведение У>э>;
в четвертом межреберье по левому краю
грудины — отведение V>2>;
середина расстояния между отведениями
V>2>
и V>4>
— отведение V>3>;
в пятом межреберье слева по
серединно-ключичной линии — отведение
V>5>;
в пятом межреберье слева по средней
подмышечной линии — отведение V>6>.
рименяются
и другие отведения. Наиболее
распространенными являются грудные
отведения (V).
Один провод оставляют на правой руке,
а другой электрод попеременно устанавливают
в следующих позициях: в четвертом
межреберье по правому краю грудины —
отведение У>э>;
в четвертом межреберье по левому краю
грудины — отведение V>2>;
середина расстояния между отведениями
V>2>
и V>4>
— отведение V>3>;
в пятом межреберье слева по
серединно-ключичной линии — отведение
V>5>;
в пятом межреберье слева по средней
подмышечной линии — отведение V>6>.
Электрические явления, происходящие в сердце на ЭКГ, дают характерную кривую с 3 зубцами, направленными вверх (Р, R, Т), и 2 зубцами, направленными вниз (Q, S). Зубец Р отражает процесс возбуждения предсердий. Отрезок Р—Q соответствует проведению импульса от- синусного узла до атрио-вентрикулярного и равен 0,12-0,18 с; комплекс QRST отражает процесс возбуждения желудочков; QRS — начальное возбуждение в различных точках правого и левого желудочков, занимающее 0,06-0,08 с.
Зубец Т связывают с процессом прекращения возбуждения в желудочках. Время электрической систолы желудочков QRST равно 0,32-0,35 с. Интервал Т—Р — пауза сердца, ее длительность равна 0,27-0,32 с (рис.).
При гипертрофии левого желудочка отмечается глубокий зубец S в III отведении — левый тип электрокардиограммы. При гипертрофии правого желудочка — глубокий зубец S в I отведении — правый тип ЭКГ. Так как зубец S отражает деятельность предсердий, то по изменению его формы судят о наличии патологий в миокарде предсердий. Удлинение интервала Р—Q (более 0,20 с) может быть результатом повышения тонуса блуждающего нерва или анатомического поражения данного участка проводящей системы сердца. Удлинение интервала Р—Q часто отмечается при воспалительных процессах миокарда. Глубокий зубец Q (более 4 мм) свидетельствует о локальном изменении миокарда желудочков, особенно при отрицательном зубце Т. Чаще это является свидетельством рубцевания инфаркта миокарда.
При гипертрофии желудочков, аритмии и сердечной недостаточности происходит изменение величины и формы зубца R. Если интервал S—Т отклоняется ниже или выше изоэлектрической линии, то это говорит об изменении миокарда в результате нарушения коронарного кровообращения. Зубец Т изменяет величину и форму при изменении метаболических процессов в миокарде желудочков.
Электрокардиографический метод исследования позволяет судить об изменении основных функций проводящей системы сердца — возбудимости и проводимости. По данным ЭКГ устанавливают локализацию инфаркта миокарда, его распространение и глубину поражения. В острой фазе желудочковый комплекс деформируется: высокая дуга S—Т в сочетании с глубоким зубцом Q при трансмуральном инфаркте придает желудочковому комплексу форму арфы. В дальнейшем интервал S—Т приближается к изолинии, а зубец Т становится отрицательным.
На ЭКГ могут не отразиться небольшие интрамуральные очаги постинфарктного миокардиофиброза. При распространённых рубцовых полях деформация комплекса QRS значительна (сохраняется глубокий зубец Q, зубец R или отсутствует, или резко снижен, зубец S-уширен).
ЭКГ позволяет предсказать развитие сердечной недостаточности в результате нарушения ритма сердечной деятельности или развития крупноочагового кардиосклероза. ЭКГ позволяет четко регистрировать нарушения ритма сердечной деятельности, определяется причина и форма аритмии.