Особенности развития детей
1
Введение. Здоровый ребенок
"...и вот когда попросили принести самое прекрасное из того, что есть на всем белом свете, ворона принесла свое дитя..."
Притча
Первые отрывочные сведения о здоровом и больном ребенке появились в глубокой древности. Гиппократ, Гален, Соран, Авиценна подчеркивали в своих трактатах наличие особенностей детского организма, отличающего его от взрослого и определяющее нетипичное течение заболеваний, особенно в раннем детском возрасте. Большое внимание уже тогда ученые обращали на значение грудного вскармливания, физического воспитания и правильного ухода для гармоничного роста и развития ребенка.
Русские ученые внесли огромный вклад в развитие отечественной педиатрии. Н.Ф. Филатов – основоположник отечественной педиатрии, Н.П. Гундобин- автор классификации периодов детского возраста и другие ученые в своих работах выделяли разделы о здоровом ребенке, вскармливании и воспитании.
В современном мире время необходимо уделять огромное внимание развитию и воспитанию детей, т.к. дети это будущее нашей планеты.
1. Периоды детского возраста
Организм ребенка все время находится в процессе роста и развития, которые происходят непрерывно в определенной закономерной последовательности. От момента рождения до взрослого человека ребенок проходит через определенные возрастные периоды.
Ребенку в различные периоды жизни свойственны определенные анатомо-физиологические особенности, совокупность которых накладывает отпечаток на реактивные свойства и сопротивляемость организма. Этим объясняется и своеобразие патологии, и своеобразное течение тех или иных заболеваний у детей различных возрастных групп.
Но не следует думать, что возрастные особенности ребенка сами собой обрекают его на болезни. Если условия окружающей среды, температурный режим, питание, уход, пользование свежим воздухом и др. соответствуют требованиям, предъявляемым организмом новорожденного или грудного ребенка, то этим создаются предпосылки для правильного его роста, развития и предохранения от заболеваний. И, наоборот, неблагоприятные условия среды отрицательно сказываются на здоровье ребенка. Даже небольшие погрешности в уходе, питании, температурном режиме могут неблагоприятно повлиять на здоровье ребенка, в особенности новорожденного и грудного.
Наиболее приемлемой для практических целей является схема Н. П. Гундобина, согласно которой весь детский возраст подразделяется на следующие периоды.
Гундобин Николай Петрович [15(27). 11. 1860, Шуя, — 15(28).9. 1908, Петербург], русский врач-педиатр. Окончил в 1885 медицинский факультет Московского университета. С 1897 профессор кафедры детских болезней Военно-медицинской академии в Петербурге. Основные труды посвящены изучению возрастных особенностей анатомии, физиологии и патологии детского организма. Гундобин Н.П. был председателем школьного отдела Общества охранения народного здравия и одним из организаторов (1904, совместно с Н. А. Русских) Союза борьбы с детской смертностью.
Соч.: Воспитание и лечение ребёнка до семилетнего возраста, 3 изд., М., 1913; Особенности детского возраста, СПБ, 1906.
I. Период внутриутробного развития: 1) фаза эмбрионального развития (эмбрион), 2) фаза плацентарного развития (плод).
II. Период новорожденности.
III. Период грудного возраста (младший ясельный возраст),
IV. Период молочных зубов: а – преддошкольный возраст (старший ясельный возраст), б – дошкольный возраст (период посещения детского сада).
V. Период отрочества (младший школьный возраст).
VI. Период полового созревания (старший школьный возраст).
В скобках помечены все изменения, которые внесены советскими педиатрами.
Это деление является условным, и провести четкие грани между периодами довольно трудно. Но им удобно пользоваться при изучении физиологических и патологических состояний ребенка, а также для практических лечебно-профилактических целей.
2. Этапы внутриутробного развития
Во внутриутробном развитии человека условно выделяют три периода:
Период имплантации длится от момента оплодотворения до 2 недель. Для этого периода характерно быстрое планомерное дробление оплодотворенной яйцеклетки, продвижение ее по маточной трубе к полости матки; имплантация (прикрепление зародыша и внедрение в слизистую оболочку матки) на 6–7-й день после оплодотворения и дальнейшее формирование плодных оболочек, создающих необходимые условия для развития зародыша. Они обеспечивают питание (трофобласт), создают жидкую среду обитания и механическую защиту (жидкость плодного пузыря).
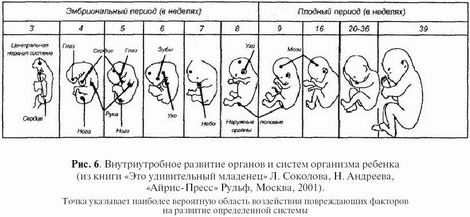
Эмбриональный период длится с 3-й по 10–12-ю недели беременности. В этот период образуются зачатки всех важнейших органов и систем будущего малыша, происходит формирование туловища, головы, конечностей. Идет развитие плаценты — важнейший орган беременности, разделяющий два кровотока (матери и плода) и обеспечивающий обмен веществ между матерью и плодом, защиту его от инфекционных и других вредных факторов, от иммунной системы матери. В конце этого периода эмбрион становится плодом, имеющим похожую на ребенка конфигурацию.
Плодный период начинается с 3-го месяца беременности и заканчивается рождением ребенка. Питание и обмен веществ плода осуществляется через плаценту. Происходит быстрый рост плода, формирование тканей, развитие органов и систем из их зачатков, формирование и становление новых функциональных систем, обеспечивающих жизнь плода в утробе матери и ребенка после рождения.
После 28-й недели беременности у плода начинает формироваться запас ценных веществ, необходимых в первое время после рождения — соли кальция, железа, меди, витамин В12 и др. Происходит созревание сурфактанта, обеспечивающего нормальную функцию легких. На внутриутробное развитие воздействуют различные факторы окружающей среды. Наиболее значимое влияние они оказывают на органы, которые в момент воздействия наиболее интенсивно развиваются.
3. Грудной период
Грудной период— от 4 недель до 1 года жизни —характеризуется интенсивным нарастанием массы тела и роста, интенсивным физическим, нервно-психическим, интеллектуальным развитием. К 4 мес масса тела удваивается, а к 1 году — утраивается.
За первую четверть года ребенок ежемесячно вырастает на 3 см, за вторую четверть — на 2,5 см, за третью четверть — на 1,5 см и за четвертую четверть года ребенок каждый месяц прибавляет в росте 1 см. В грудной период наблюдаются большие сдвиги в психомоторном развитии ребенка, в этот период закладывается фундамент здоровья, физического и умственного развития. Оно оценивается каждую четверть года.
В развитии зрительного анализатора происходит следующее: к концу 1-го месяца наблюдается зрительное сосредоточение; ко 2 — 3-му месяцу — фиксация взора с одновременными реакциями мышц шеи и головы; к 3,5 мес — различение окружающих предметов, длительное сосредоточение, слежение за предметами; к 5 мес проявляется способность рассматривать предмет на близком расстоянии; к 6 мес ребенок хорошо различает цвета, выражая к ним определенное отношение.
Реакции слухового восприятия проявляются, помимо слухового сосредоточения (конец 2-й недели), четкой ориентировкой на звуки (1-й месяц) и отыскиванием его источника с конца 2-го месяца. В 2–3 мес ребенок прислушивается к звукам, а в 3–3,5 мес безошибочно отыскивает источник звука. В 3–7 мес проявляется постоянная активность на разнообразные звуковые раздражители, а с 10–11 мес — реакция на звук в связи с содержанием и значением этого звука.
Развитие моторики ребенка — удерживает голову, если держать его в вертикальном положении (на 5–6-й неделе), приподнимает голову или поворачивает ее в сторону в положении на животе (на 5-й неделе), переворачивается на бок из положения лежа на спине (4–4,5 мес), сидит самостоятельно (6–7 мес), ходит на четвереньках (на 8-м месяце), встает и стоит, придерживаясь опоры (7–8 мес), ходит самостоятельно (на 11–12-м месяце).
Развитие хватательной способности — протягивает руку к предмету (на 3-м месяце), схватывает предмет (4,5 мес), держит по предмету в каждой руке (6 мес), приводит все тело в активное состояние при хватании (на 7-м месяце), зачатки специфических манипуляций (на 11-м месяце).
Прорезывание зубов с 5–7 мес.
С 4–6 нед наблюдаются зрительно-слуховой поиск и зрительное сосредоточение на лице взрослого, а с 3 мес выраженная потребность в общении со взрослыми. У ребенка грудного возраста ведущей линией двигательной активности в 7–8 мес является ползание, на 12-м месяце— зачатки манипуляционных игр.
Происходит развитие I и II сигнальных систем ЦНС, функционируют зобная и щитовидная железы; функция надпочечников ослаблена; начало функции гипофиза.
Могут проявляться рахит, дистрофия, пищевая и респираторная аллергия, заболевания органов дыхания и острые желудочно-кишечные заболевания.
В каждом периоде для правильного развития ребенка требуется создание определенных условий окружающей среды, режима, воспитания.
Особенности роста и развития
Характерны значительные темпы роста — длина тела (рост) увеличивается на 50% длины при рождении, к 1 году достигает 75–77 см. Окружность головы к году составляет 46–47 см, окружность груди — 48 см. Происходит быстрое развитие моторики и двигательных умений. Выделяют три пика двигательной активности: I — 3-4 мес — комплекс оживления, радости при первом общении со взрослыми; II — 7-8 мес — активация ползания, формирование бинокулярного зрения (овладение пространством); III пик — 11-12 мес — начало ходьбы. Определяют их сенсорно-моторные связи. Скелетная мускулатура и двигательная активность являются факторами, детерминирующими процессы роста и развития на первом году жизни ребенка. Темп роста обеспечивается высоким обменом веществ.
Особенности центральной нервной системы
Происходит увеличение массы мозга к одному году в 2-2,5 раза, наиболее интенсивная дифференцировка нервных клеток в первые 5-6 мес жизни. Недостаточна активность -аминомасляной кислоты (тормозного фактора) и мало миелина, что способствует быстрому распространению любого возбуждения.
Сохраняется ориентировочный рефлекс, отражающий врожденную потребность в движении и деятельности органов чувств. Нервные связи между ребенком и окружающими людьми устанавливаются посредством мимики, жеста, голосовых интонаций. Развитие тонких движений рук способствует развитию мозга и речи. Возникают связи между словами и ответными двигательными реакциями ребенка, затем происходит связывание ребенком зрительного и слухового восприятия объектов со словами, названиями предметов при их показе, связи с отдельными действиями (“дай”, “покажи”) — это оптимальный ход развития, необходимый как основа для других периодов детства. Потребность контакта со взрослыми определяет психическое развитие ребенка.
Электроэнцефалограмма в 2-3 мес — устойчивая ритмика; в 4-6 мес — изменения однонаправлены; в 8-10 мес — прогрессивная индивидуализация.
Особенности эндокринной системы
В грудном периоде происходит усиление функции гипофиза и щитовидной железы. Они стимулируют рост и развитие ребенка, метаболизм, обеспечивают нормальную дифференцировку головного мозга и интеллектуальное развитие. Усиливается функция надпочечников, происходит частичная инволюция фетальной коры надпочечников, усиление биологической активности кортикостероидов.
Особенности иммунитета
Происходит некоторое снижение количества Т- и В-клеток в крови по сравнению с периодом новорожденноcти. Выражено снижение материнского IgG с 2–3 мес, синтез собственного IgG нарастает с 2–3 мес; постоянный уровень его устанавливается после 8 мес — 1 года. Уровень IgM к концу года составляет 50% от уровня взрослого. Концентрация IgA медленно нарастает. IgE у здорового ребенка содержится в незначительном количестве, уровень его зависит от проявлений аллергии (повышается). Второй критический период иммунитета отмечается в 4–6 мес и характеризуется: самым низким уровнем специфических антител — физиологическая гипогаммаглобулинемия; синтезом IgM-антител, не оставляющих иммунологической памяти. Атипично протекают корь, коклюш —не оставляя иммунитета! Сохраняется высокая чувствительность к респираторно-синцитиальной инфекции, вирусам парагриппа и аденовирусам.
Неспецифические факторы резистентности
Типично высокое содержание лизоцима и пропердина. К концу первого месяца жизни быстро нарастает и достигает уровня взрослого уровень комплемента. С 2–6 мес формируется завершающая фаза фагоцитоза лейкоцитов к патогенным микроорганизмам, за исключением пневмококка, стафилококка, клебсиеллы, гемофильной палочки.
Характер патологии
Часто развиваются болезни органов дыхания, острые желудочно-кишечные заболевания, пищевая аллергия, рахит, дистрофия, железодефицитная анемия. Возможно проявление наследственных заболеваний, туберкулез, сифилис, ВИЧ-инфекция.
Оценку физического развития, моторики, развития речи, нервно-психического развития с учетом ведущей линии развития в грудном периоде проводят ежеквартально.
Для оценки физического развития детей до 1 года лучше использовать следующие показатели:
Рост;
Массу тела;
Пропорциональность развития (окружность головы; окружность грудной клетки, некоторые антропометрические индексы);
Статические функции (двигательные умения ребенка);
Своевременное прорезывание молочных зубов (у детей до 2-х лет).
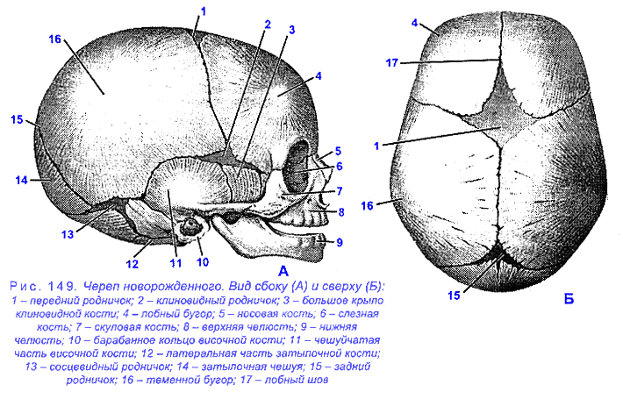
Череп новорожденного имеет специфические особенности. См. рис.
РОСТ.
Наиболее стабильным показателем физического развития является рост ребенка. Он определяет абсолютную длину тела и соответственно этому увеличение размеров тела, развитие, созревание его органов и систем, формирование функций в тот или иной период времени.
Наибольшая энергия роста приходится на первую четверть года (табл. А). У доношенных новорождённых рост колеблется от 46 до 60 см. В среднем – 48-52 см, но адаптивными показателями роста считают – 50-52 см. Это означает, что адаптация во внутриутробном периоде произошла не только на организменном уровне, но и на уровне органном и ферментативном.
Таблица А. Прибавка роста и массы тела у детей первого года жизни
|
Возраст, мес. |
Прибавка роста за месяц, см. |
Прибавка роста за истекший период, см. |
Месячная прибавка массы тела, гр. |
Прибавка массы тела за истекший период, гр. |
|
1 |
3 |
3 |
600 |
600 |
|
2 |
3 |
6 |
800 |
1400 |
|
3 |
2,5 |
8,5 |
800 |
2200 |
|
4 |
2,5 |
11 |
750 |
2950 |
|
5 |
2 |
13 |
700 |
3650 |
|
6 |
2 |
15 |
650 |
4300 |
|
7 |
2 |
17 |
600 |
4900 |
|
8 |
2 |
19 |
550 |
5450 |
|
9 |
1,5 |
20, 5 |
500 |
5950 |
|
10 |
1,5 |
22 |
450 |
6400 |
|
11 |
1,5 |
23, 5 |
400 |
6800 |
|
12 |
1,5 |
25 |
350 |
7150 |
За первый год ребёнок прибавляет в росте в среднем 25 см., так что к году его рост составляет в среднем 75-76 см. При правильном развитии ребёнка месячная прибавка роста может колебаться в пределах ± 1см, однако к 6 месяцам и к году эти колебания роста не должны превышать 1 см.
Рост отражает особенности пластических процессов, протекающих в организме человека. Отсюда важность качественного питания особенно содержания в нём достаточного количества сбалансированного полноценного белкового компонента и витаминов группы В, а также А, Д, Е. Безусловно, «золотым стандартом» оптимального питания для детей до 1-го года является женское молоко. Дефицит некоторых пищевых компонентов избирательно нарушает процессы роста у детей. К ним относятся витамин А, цинк, йод. Отставание в росте могут вызывать различные хронические заболевания.
Измерения роста ребенку на первом году жизни производят на горизонтальном ростомере. Измерения производят 2 человека. Измеряющий находится с правой стороны ребёнка. Помощник удерживает голову ребёнка в горизонтальном положении, чтобы верхний край козелка уха и нижний край глазницы находились в одной плоскости, перпендикулярной доске ростомера. Верхушечная часть головы должна прикасаться к вертикальной неподвижной планке. Руки ребёнка вытянуты вдоль тела. Измеряющий лёгким надавливанием на колени ребёнка левой рукой удерживает его ноги в выпрямленном положении, а правой рукой подвигает подвижную планку ростомера плотно к подошвенной стороне стоп, согнутых под прямым углом.
За второй год жизни ребенок вырастет на 12-13 см, за третий – 7-8 см.
Масса тела.
В отличие от роста масса тела является довольно лабильным показателем, который сравнительно быстро реагирует и изменяется под влиянием самых различных причин. Особенно интенсивно прибавка в массе тела происходит в первую четверть года. Масса тела доношенных новорожденных колеблется от 2600г до 4000г и в среднем равна 3-3,5 кг. Однако, адаптивная масса тела составляет 3250-3650 граммов. В норме у большинства детей к 3-5 дню жизни отмечается «физиологическая» убыль в массе до 5 %. Это объясняется большей потерей воды при недостаточном количестве молока. Восстановление физиологической потери массы тела происходит максимум к 2 неделям.
Динамика массы тела характеризуется большей прибавкой в первые 6 месяцев жизни и меньшей к концу первого года. Масса тела ребёнка к 4,5 месяцам удваивается, к году утраивается, несмотря на то, что этот показатель может изменяться и зависит от питания, перенесенных заболеваний и т.д. Энергия нарастания массы тела с каждым месяцем жизни постепенно ослабевает.
Для определения массы тела в возрасте до года лучше использовать табл. 3.
Исходя из данной таблицы, прибавку массы тела ребенка за каждый последующий месяц жизни можно рассчитать, вычитая из прибавки предыдущего месяца (но только после 3-го месяца) 50 граммов, или по формуле: Х=800-50 х п, где 50 - ребенок прибавляет в массе тела на 50 г. меньше за каждый последующий месяц жизни, после 3-го месяца; п - число месяцев жизни ребёнка минус три.
Например, за десятый месяц жизни ребёнок прибавляет в массе 800-(50х7) =450г.
Существует и другое мнение, что средняя ежемесячная прибавка в массе тела в первом полугодии жизни составляет 800г., во втором полугодии - 400г. Однако, следует подчеркнуть, что расчет по данным, приведенным в табл. 3 считается предпочтительнее (физиологичнее). Данные по оценке массы тела относительно роста (длина тела) для мальчиков и девочек в центильных интервалах приведены в табл. 4 и 5.
В среднем к одному году масса тела ребенка равна 10-10,5 кг. Нарастание массы тела у грудных детей не всегда отличается такой закономерностью. Это зависит от индивидуальных особенностей ребёнка и целого ряда внешних факторов. Дети с первоначальной малой массой тела дают относительно большие ежемесячные прибавки массы и она удваивается и утраивается раньше, чем у детей более крупных. Дети, находящиеся на искусственном вскармливании сразу после рождения, удваивают свою массу тела приблизительно на месяц позднее детей, находящихся на естественном вскармливании. Масса тела лабильный показатель, особенно у ребёнка раннего возраста, и может меняться под влиянием различных условий иногда в течение дня. Поэтому масса тела является показателем текущего состояния организма, в отличие от роста, который не сразу изменяется под влиянием различных условий и является более постоянным и устойчивым показателем. Отклонение массы тела от нормы до 10% не считается патологией, однако, детский врач должен анализировать эту потерю.
Пропорциональность развития.
При оценке физического развития ребёнка необходимо знать правильное соотношение между массой тела и ростом. Под массоростовым показателем (МРП) понимается отношение массы к росту, т.е. какая масса приходится на 1 см. длины тела. В норме у новорождённых (МРП) составляет 60-75 г.
Кроме роста и массы тела для оценки физического развития имеют значение правильные пропорции тела. Известно, что окружность груди у доношенных меньше окружности головы при рождении. Окружность головы у доношенных детей колеблется в достаточно широких пределах – от 33,5 до 37,5 см., в среднем равна 35 см. При анализе этих цифровых показателей следует учитывать рост и массу тела ребенка, а также соотношение окружности головы с окружностью грудной клетки. При сравнении следует учитывать, что при рождении голова не должна превышать окружность грудной клетки больше, чем на 2 см. В дальнейшем необходимо ориентироваться на темп прироста окружности головы. В первые 3- 5 месяцев ежемесячная прибавка равна 1,0-1,5 см, а затем 0,5 –0,7 см. К году окружность головы увеличивается на 10-12 см и достигает 46-47-48 см (в среднем 47 см.).
У ребенка, родившегося с адаптивными показателями роста и массы тела, окружность головы составляет около 36 см. За первые 3 месяца жизни окружность головы должна «вырасти» на 4 см (т.е. в 3 месяца – 40 см.). За последующие 3 месяца окружность головы увеличивается еще на 3 см и становится к 6 месяцам равной 43 см, а к году 46-48 см. Размеры большого родничка при рождении не должны превышать 2,5х3см, 3х3см.
Окружность головы измеряют при положении сантиметровой ленты сзади на уровне затылочного бугра, а спереди - над бровями.
Для характеристики физического развития ребёнка большое значение имеет правильная оценка особенностей его грудной клетки, так как жизнедеятельность внутренних органов во многом зависит от формы и размеров последней. Нарастание окружности грудной клетки наиболее интенсивно происходит на первом году жизни, особенно в первые 6 месяцев.
У новорожденного окружность грудной клетки составляет 33-35 см. Ежемесячная прибавка на первом году жизни составляет в среднем 1,5-2 см. в месяц. К году окружность грудной клетки увеличивается на 15-20 см., после чего энергия нарастания падает и окружность грудной клетки в среднем увеличивается к дошкольному возрасту на 3 см., а в дошкольном - на 1-2 см в год.
Для индивидуальной оценки физического развития ребёнка важно знать периоды перекреста окружности головы и грудной клетки. У здоровых детей этот перекрест происходит приблизительно в 3-4 месяца, a детей, у которых в 5-7 мес. не наступил перекрест, нужно брать на учет и анализировать у них динамику развития грудной клетки и головы. Более ранний перекрест может свидетельствовать о развивающейся микроцефалии, поэтому необходимо следить за сроками закрытия большого родничка. Большой родничок должен зарастать к концу первого года у 80% детей, у остальных детей - к 1,5 годам. Передне-задний размер грудной клетки у большинства доношенных новорожденных меньше поперечного диаметра или равен ему. Уже в течение первого года жизни поперечный диаметр начинает превалировать над передне- задним и форма грудной клетки уплощается.
Статистические функции.
Статические функции оценивают с учетом темпов моторного развития ребенка. Это различные двигательные умения ребенка. Необходимо учитывать способность ребенка в определенном возрасте удерживать голову, совершать движения руками (ощупывание объекта, хватание, удержание игрушки в одной руке, выполнение различных действий), появление динамических функций (поворачивание со спины на живот и с живота на спину, подтягивание, ползание, садиться, вставать на ноги, ходить, бегать).
В 2 месяца ребенок хорошо удерживает голову,
в 3 месяца – хорошо поворачивается со спины на живот,
в 5,5 –6 месяцев - хорошо поворачивается с живота на спину,
в 6 месяцев - сидит, если его посадили,
в 7,5 месяцев, (когда ребенок научится хорошо ползать) – сядет сам,
в 9 месяцев – хорошо стоит,
в 10 месяцев – прохаживается по манежу, держась рукой,
к 12 месяцам – самостоятельно ходит.
Развитию статических функций способствуют различные комплексы упражнений для детей: от 1-го до 3 месяцев; от 3 до 6 месяцев; от 6 до 9 месяцев; от 9 до 12 месяцев.
Своевременное прорезывание молочных зубов.
Зубы закладываются около 40-го дня эмбриональной жизни. Ребенок рождается, как правило, без зубов. Прорезывание зубов – акт физиологический, первые зубы прорезываются в возрасте 6 месяцев. Сперва появляются 2 нижних средних резца, к 8 месяцам появляются 2 верхних средних резца, к 10 месяцам появляются 2 верхних боковых резца. К году прорезываются 2 боковых нижних резца. Таким образом, в 1 год жизни ребенок должен иметь 8 зубов – 4/4. К 2 годам заканчивается прорезывание остальных 12 молочных зубов. Костная система и мышечно- связочный аппарат у детей, особенно раннего возраста, отличается физиологической слабостью и требует строгой дозированной физической нагрузки.
Каждый из использованных показателей, имея самостоятельное значение, не может служить критерием общего развития ребёнка, если он рассматривается изолированно, а не в связи с другими признаками. Половые различия и показатели физического развития на первом году жизни выражены незначительно.
Таким образом, под физическим развитием человека понимается совокупность морфологических и функциональных признаков в их взаимосвязи и взаимозависимости от условий внешней среды и наследственных факторов.
4. Признаки доношенности новорожденного
Средняя масса тела доношенного новорожденного составляет 3400—3500 г для мальчиков и 3200—3400 г для девочек, при этом колебания весьма значительны, но нижней границей массы тела доношенного ребенка считается 2500 г.
Длина тела в среднем составляет 50 см, колеблясь от 48 до 52 см. Масса и длина тела детей повторнородящих матерей обычно больше, чем детей первородящих матерей. На массу и рост детей оказывают влияние возраст родителей, состояние их здоровья, питание и режим женщины в период беременности.
Окружность головы (32—33 см) новорожденного больше окружности грудной клетки на 2—4 см, длина верхних и нижних конечностей одинакова, окружность груди на 3—5 см больше полуроста, окружность бедер на 2—3 см меньше окружности плеч. Пупочное кольцо находится посередине между лоном и мечевидным отростком.
Лицевая часть черепа новорожденного относительно мала по сравнению с мозговой частью. У большинства детей волосяной покров на голове хорошо выражен. На голове ребенка после рождения может быть родовая опухоль, которая образуется в результате пропитывания серозной жидкостью мягких тканей. Рассасывание ее происходит в ближайшие часы после рождения и редко — на 2—3-й день. В первые часы после рождения лицо у новорожденного несколько отечное, глаза закрыты или полуоткрыты, веки несколько припухшие, кожные покровы розовые, подкожная жировая клетчатка хорошо развита.
Кожа новорожденного покрыта так называемой первородной сыровидной смазкой, количество которой колеблется в значительных пределах. На плечах и спине кожа покрыта нежным пушком.
Грудная клетка новорожденного выпуклая, короткая, малоподвижная. Конечности короткие, голени немного выпуклы кпереди и кнаружи, поэтому кажутся кривыми. Мускулатура развита слабо, особенно мышцы конечностей. Для новорожденных характерна ясно выраженная гипертензия мышц, особенно сгибателей конечностей. Движения верхних и нижних конечностей беспорядочны. Голос громкий, крик настойчивый. Достаточно хорошо выражены безусловные рефлексы (сосательный, глотательный, чихательный, кашлевой и др.). У мальчиков яички опущены в мошонку, у девочек малые губы и клитор прикрыты большими половыми губами.
Для более точной характеристики состояния новорожденного в настоящее время пользуются шкалой Апгар, производя оценку в течение 1-й минуты после рождения ребенка.
5. Шкала Апгар
Тест был предложен анестезиологом Виржинией Апгар.
Вирджиния А́пгар (англ. Virginia Apgar; 7 июня 1909 — 7 августа 1974) — американский врач-анестезиолог в акушерстве. Автор знаменитой шкалы Апгар. Родилась 7 июня 1909 г. в Вестфилде, Нью-Джерси (США) в семье Хелен Кларк и Чарльза Эмори Апгар. В 1929 году окончила Mount Holyoke College, в 1933- Columbia University College of Physicians & Surgeons. Там же в 1937 году окончила резидентуру по хирургии. После этого она изучала анестезиологию и в 1938 году вернулась в Колумбийский университет на должность заведующего отделения анестезиологии. В 1949 году Апгар стала первой женщиной-профессором в Columbia P&S, в то же время она занималась научной и исследовательской работой в Sloane Hospital for Women. В 1959 году получила степень Master of Public Health в Johns Hopkins University. В 1953 году предложила тест для оценки здоровья новорожденных, т.н. шкалу Апгар.
Результат, записанный через минуту после рождения и зафиксированный снова через 5 минут, отражает общее состояние новорожденного и основан на наблюдениях в пяти оценочных категориях. Состояние детей, которые набирают результат от 7 до 10 баллов, считается хорошим или превосходным, и им обычно требуется лишь обычный уход; те, кто набрал от 4 до 6 баллов, находятся в удовлетворительном состоянии, и им могут потребоваться лишь некоторые реанимационные процедуры; и тем, чей результат меньше 4, требуется немедленное оказание помощи для спасения их жизни. Одно время считалось, что дети, чей результат через 5 минут после рождения оставался низким, обречены в будущем иметь проблемы неврологического характера, но недавние исследования показали, что большинство таких детей вырастают нормальными и вполне здоровыми.
|
Признаки |
0 баллов |
1 балл |
2 балла |
|
Пульс |
Отсутствует |
Менее 100 уд./мин |
Более 100 уд./мин |
|
Дыхание |
Отсутствует |
Медленное, нерегулярное |
Хорошее, крик |
|
Мышечный тонус |
Слабый |
Сгибает ручки и ножки |
Активно двигается |
|
Рефлексы (реакция на катетер в носу) |
Отсутствует |
Гримасы |
Чихает, кашляет, отталкивает |
|
Цвет кожи |
Синюшный, бледный |
Нормальный, но синюшные ручки и ножки |
Нормальный по всему телу |
Оценка складывается из суммы цифровых показателей пяти признаков. При показателе 8—10 состояние новорожденного оценивается как хорошее, при показателе 6—7 — удовлетворительное, а ниже 6—тяжелое. Так, например, у новорожденного частота сердечных сокращений составляет 120 в минуту (оценка 2), дыхательные движения нерегулярные (1), конечности несколько согнуты (1), реакция на носовой катетер—гримаса (1), цвет кожи—тело розовое, конечности синюшные (1); общая оценка по шкале Апгар равна 6.
Оценка состояния новорожденного по шкале Апгар практически вполне приемлема, хотя не всегда отражает многообразие возможных нарушений, особенно у недоношенных.
6. Недоношенный ребёнок
Недоношенный ребёнок — ребёнок, родившийся при сроке менее 37 полных недель, т. е. до 260 дня беременности.
Степени недоношенности:
степень 35-37 недель вес примерно 2001—2500 г
степень 32-34 недель вес примерно 1501—2000 г
степень 29-31 недель вес примерно 1001—1500 г
степень менее 29 недель вес менее 1000 г.
Чем отличаются недоношенные дети от тех, кто родился в срок?
Природа не зря придумала, что 9-месячный срок беременности у человека. В это время малыш формируется и развивается настолько, чтобы к моменту рождения быть готовым к внеутробной жизни. Если малыш по каким-то причинам рождается раньше срока, то ему будет сложнее адаптироваться к неизвестной и сложной жизни вне маминого животика. Конечно же, многое зависит от того, насколько раньше малыш не доношен. Если роды произошли в 35–36 недель, то малыш уже достаточно созрел, а если в 28–30 недель, то для его выхаживания потребуется намного больше усилий.
Недоношенные дети обычно имеют непропорциональное телосложение с короткими нижними конечностями и шеей. Голова выглядит более крупной по отношению к туловищу. Кожа недоношенного малыша более тонкая и нежная, покрыта нежными пушковыми волосами. Ушные раковины совсем мягкие. Подкожно-жировой слой у недоношенных сформирован недостаточно, и даже жировые комочки на щеках выражены слабо. Все эти признаки могут иметь различную степень проявлений в зависимости от срока рождения малыша.
Но не только внешние признаки позволяют отличить недоношенного ребенка. Важнейшей особенностью является функциональная незрелость всех органов и систем недоношенного новорожденного. Так, недоношенные дети хуже удерживают тепло, они более вялые и сонливые, для них характерно снижение мышечного тонуса и вялое сосание. Конечно же, эти функциональные особенности тем больше выражены, чем меньше ребенок.
В чем заключается выхаживание недоношенных?
После рождения недоношенный малыш требует особого внимания со стороны врачей. Независимо от степени зрелости и недоношенности, ребенку необходимо оказать первую помощь — согреть, отсосать изо рта околоплодные воды, обеспечить дополнительным кислородом, а в более тяжелых случаях — провести полный комплекс реанимационных мероприятий.
Тяжесть состояния недоношенного ребенка может быть связана с несколькими причинами. В первую очередь, педиатры обращают внимание на становление функции дыхания. В легких недоношенного малыша вырабатывается недостаточно специального вещества — сурфактанта, которое помогает им полноценно функционировать: препятствует спадению альвеол и обеспечивает нормальный газообмен. Нехватка сурфактанта может вызывать различные нарушения дыхания — от легкого синдрома дыхательных расстройств до тяжелого заболевания, при котором самостоятельное дыхание невозможно, и требуется искусственная вентиляция легких.
Дыхательная несостоятельность усугубляет имеющиеся у ребенка метаболические сдвиги, вызванные родовым стрессом, и проблемами со стороны систем кровообращения, пищеварения, выделения.
Чтобы создать недоношенному ребенку комфортный тепловой режим, малыша помещают в кювез. Параллельно с этим, проводится коррекция всех имеющихся нарушений. После того, как недоношенный ребенок начинает лучше удерживать тепло, способен самостоятельно дышать, и ему не требуется проведение интенсивной терапии, он может быть переведен из родильного дома на 2-ой этап выхаживания в специализированное отделение для недоношенных детей. Если преждевременные роды произошли в специализированном родильном доме, то такое отделение обзательно входит в его состав. Такое отделение может быть в составе родильного дома, если роддом специализируется на преждевременных родах, или при детской больнице.
Выхаживание недоношенного ребенка на этом этапе является логическим продолжением мероприятий, начатых в отделениях родильного дома. Период адаптации к внеутробной жизни у недоношенного ребенка также имеет некоторые отличия по сравнению с доношенным малышом. Так, потеря веса у недоношенных детей обычно больше, чем у малышей, родившихся в срок. Восстановление первоначальной массы тела происходит за более длительный период: доношенные дети обычно восстанавливают вес при рождении к 7–10 дню жизни, а у недоношенных малышей этот период может растянуться на 2–3 недели.
Еще одно состояние, которое встречается у новорожденных детей, это физиологическая желтуха. Но у недоношенных детей желтуха бывает более выраженной и длительность ее больше, чем у доношенных малышей, что в ряде случаев требует лечения. Связано это с функциональными особенностями и незрелостью ферментов печени. Вскармливание недоношенного малыша также может вызвать некоторые проблемы, так как дети, родившиеся раньше срока, плохо усваивают питание. Кормить маловесных новорожденных начинают буквально по каплям, постепенно увеличивая объем. Оптимальным для недоношенных детей является кормление грудным молоком матери. Как известно, состав молока женщины, родившей преждевременно, отличается от молока мамы, роды которой произошли в срок. Оно содержит больше белка, электролитов, полиненасыщенных жирных кислот и меньше лактозы, лучше обеспечивая потребности маловесного ребенка. В том случае, если вскармливание грудным молоком невозможно, ребенок должен получать специализированную смесь для недоношенных детей.
Когда недоношенного ребенка выписывают домой?
Этот вопрос тревожит многих многие родителей, малыши которых родились раньше срока. Конечно, подобные решения принимают врачи, основываясь на состоянии ребенка. Обычно, если масса ребенка достигла 2000 г, малыш активно сосет и прибавляет в весе, он может быть выписан при условии активного наблюдения на дому педиатром и патронажной медицинской сестрой. Кроме того, после выписки из стационара малышу может потребоваться дополнительная помощь врача-окулиста, невропатолога, массажиста и некоторых других специалистов.
В заключение нужно добавить, малыш, рожденный раньше срока, нуждается не только в опытных и грамотных врачах и медсестрах, но также в любов и заботе мамы и папы. Выхаживание недоношенного — это процесс трудоемкий и долгий. Но у недоношенного ребенка есть все шансы со временем догнать своих сверстников, и в дальнейшем не отличаться от них по психическому и моторному развитию.
Недоношенный ребенок требует пристального внимания, так как в процессе его выхаживания нередко возникает ряд проблем. Прежде всего это относится к детям, родившимся с массой тела 1500 г и меньше «глубоконедоношенные» и, особенно менее 1000 г «экстремально недоношенные». Следует помнить, что разделение на степени недоношенности с учетом весовых параметров не всегда соответствует истинному концептуальному возрасту ребенка. Данный способ классификации используется для стандартизации лечения и наблюдения, для нужд статистики. В практике, помимо этого, необходимо учитывать более широкий спектр позиций для оценки действительного возраста ребенка.
Частота преждевременных родов вариабельна, однако в большинстве развитых стран в последние десятилетия достаточно стабильна и составляет 5-10 % от числа родившихся детей. Причины недонашивания можно разделить на три большие группы:
Социально-экономические и демографические. Отсутствие или недостаточность медицинской помощи, плохое питание беременной женщины, профессиональные вредности (работа на конвейере, наличие физических нагрузок, положение стоя большую часть рабочего дня), вредные привычки, нежелательная беременность и т. д.
Социально-биологические. Преждевременные роды чаще встречаются у первородящих женщин в возрасте до 18 и старше 30 лет, возраст отца старше 50 лет. Имеет значение акушерский анамнез: искусственное прерывание беременности (особенно криминальное или протекавшее с осложнениями), беременность, наступившая вскоре после родов (менее 2-3 лет).
Клинические. Наличие у беременной хронических соматических, гинекологических, эндокринологических заболеваний. Патология беременности: поздний гестоз, острые инфекционные заболевания, перенесенные во время беременности, оперативные вмешательства, физические травмы особенно живота.
Патология новорожденного: внутриутробные инфекции, пороки развития, хромосомные аномалий. Выживаемость недоношенных детей непосредственно зависит от срока гестации и массы тела при рождений. Группа детей с массой тела менее 1500 г и ниже (менее 30-31 недели гестаций) составляет менее 1 % от живорожденных, но 70 % случаев смерти новорожденных детей. Недоношенные дети за тот укороченный период пребывания в утробе матери не успели достаточно подготовиться к условиям внеутробного существования, недостаточно накопили запасов питательных веществ.
Группа маловесных детей особенно зависит от воздействия внешних факторов. Они требуют идеальных условий выхаживания, для того чтобы добиться не только их выживания, но и благоприятного дальнейшего развития.
Одним из самых важных условий выхаживания недоношенных детей является оптимальный температурный режим сразу после рождения ребенка помещают в среду с температурой воздуха от 34 до 35,5 градусов (чем меньше масса ребенка тем выше температура) к концу месяца температуру постепенно снижают до 32 градусов.
Ещё одним важным условием выхаживания является влажность воздуха и в первые дни она должна составлять 70-80 %.
Эти условия соблюдаются при помещений ребенка в кувез (инкубатор для выхаживания новорожденных), куда обычно помещают детей с массой до 1500 г. Также, тепловой режим, можно поддерживать с помощью специальных пеленальных столиков с источником лучистого тепла.
Особо стоит сказать о вскармливаний недоношенных детей. Детям, родившимся до 33-34 недели гестаций, как правило, вскармливание проводят через зонд введенный в желудок каждые 3 часа.
7. Анатомо-физиологические особенности недоношенного ребенка
Недоношенные дети имеют своеобразное телосложение — относительно большая голова с преобладанием мозгового черепа, иногда — открытые черепные швы, малый и боковой роднички, низкое расположение пупочного кольца; слабое развитие подкожной жировой клетчатки. Для недоношенных характерно обильное пушковое оволосение (лануго), при значительной степени недоношенности — недоразвитие ногтей. Кости черепа податливы вследствие недостаточной минерализации, ушные раковины мягкие. У мальчиков яички не опущены в мошонку (у крайне незрелых детей мошонка вообще недоразвита); у девочек половая щель зияет вследствие недоразвития половых губ и относительной гипертрофии клитора. На основании внешнего осмотра ребенка можно сделать заключение о степени недоношенности (гестационном возрасте) по совокупности морфологических критериев, для чего разработаны оценочные таблицы этих признаков в баллах.
Для нервной системы недоношенных детей характерны слабость и быстрое угасание физиологических рефлексов (у глубоконедоношенных, включая сосательный и глотательный); замедленная реакция на раздражения; несовершенство терморегуляции; мышечная гипотония.
Морфология мозга недоношенного ребенка характеризуется сглаженностью борозд, слабой дифферен-цировкой серого и белого вещества, неполной миели-низацией нервных волокон и проводящих путей.
Реакции недоношенных детей на различные раздражения отличаются генерализованностью, слабостью активного торможения, иррадиацией процесса возбуждения. Незрелость коры обусловливает преобладание подкорковой деятельности: движения хаотичны, могут отмечаться вздрагивания, тремор рук, клонус стоп.
Вследствие незрелости терморегуляционных механизмов недоношенные дети легко охлаждаются (сниженная теплопродукция и повышенная теплоотдача), у них нет адекватного повышения температуры тела на инфекционный процесс и они легко перегреваются в инкубаторах. Перегреванию способствует недоразвитие потовых желез.
Система органов дыхания у недоношенного ребенка так же, как и нервная система, характеризуется незрелостью (предрасполагающий фон для патологии). Верхние дыхательные пути у недоношенных узкие, диафрагма расположена относительно высоко, грудная клетка податлива, ребра расположены перпендикулярно к грудине, у глубоконедоношенных детей грудина западает. Дыхание поверхностное, ослабленное, частота 40—54 в минуту, объем дыхания по сравнению с доношенными детьми снижен. Ритм дыхания нерегулярный, с периодическими апноэ.
Сердечно-сосудистая система недоношенного ребенка по сравнению с другими функциональными системами является относительно зрелой, так как закладывается на ранних стадиях онтогенеза. Несмотря на это, пульс у недоношенных детей очень лабилен, cлабого наполнения, частота 120—160 в минуту. Для наиболее незрелых детей характерен ритмический рисунок пульса типа эмбриокардии. Аускультативно тоны сердца могут быть относительно приглушены; при пер-систенции эмбриональных шунтов (боталлов проток, овальное окно) возможно наличие шумов. Артериальное давление у недоношенных детей по сравнению с доношенными более низкое: систолическое 50—80 мм рт. ст., диастолическое 20—30 мм рт. ст. Среднее давление 55—65 мм рт, ст.
В связи с повышенной нагрузкой на правые отделы сердца для электрокардиограммы недоношенных характерны признаки правограммы и высокий зубец Р в сочетании с относительно низким вольтажем и сглаженностью интервала S — Т.
Желудочно-кишечный тракт недоношенных детей характеризуется незрелостью всех отделов, малым объемом и более вертикальным положением желудка. В связи с относительным недоразвитием мышц карди-альной его части недоношенные дети предрасположены к срыгиваниям. Слизистая оболочка пищеварительного канала у недоношенных нежная, тонкая, легко ранимая, богато васкуляризована. Отмечаются низкая про-теолитическая активность желудочного сока, недостаточная выработка панкреатических и кишечных ферментов, а также желчных кислот. Все это затрудняет процессы переваривания и всасывания, способствует развитию метеоризма и дисбактериоза. У 2/3 недоношенных детей, даже находящихся на естественном вскармливании, имеется дефицит бифидофлоры кишечника в сочетании с носительством условно-патогенной флоры. Характер стула ребенка определяется особенностями вскармливания; как правило, в копрог-рамме у недоношенных много нейтрального жира.
Особенности функционирования эндокринной системы недоношенного ребенка определяются степенью его зрелости и наличием эндокринных нарушений у матери, обусловивших преждевременные роды. Как правило, координация деятельности эндокринных желез нарушена, прежде всего по оси гипофиз — щитовидная железа — надпочечники. Процесс обратного развития фетальной зоны коры надпочечников у новорожденных заторможен, задержано становление цир-кадных ритмов выделения гормонов. Функциональная и морфологическая незрелость надпочечников способствует быстрому их истощению.
У недоношенных детей относительно снижены резервные возможности щитовидной железы, в связи с чем у них возможно развитие транзиторного гипоте-риоза. Половые железы у недоношенных детей менее активны, чем у доношенных, поэтому у них значительно реже проявляется так называемый половой криз в первые дни жизни.
Процессы метаболической адаптации у недоношенных детей замедлены. В возрасте 4—5 дней у них чаще наблюдается метаболический ацидоз в плазме крови в сочетании с компенсаторным сдвигом в сторону алкалоза внутри клетки; на 2—3-й неделе жизни внеклеточный ацидоз компенсируется внутриклеточными нормонаправленными реакциями. У недоношенных детей (даже у условно здоровых) чаще отмечаются гипогликемия, гипоксемия, гипербилирубинемия.
Почечная регуляция кислотно-основного состояни и электролитного состава у недоношенных детей не совершенна; водно-солевой обмен лабилен, что про является как склонностью к возникновению отеков так и к быстрому обезвоживанию при патологически состояниях или неадекватном уходе. Незрелость почек обусловливает относительно высокие показатели остаточного азота в крови у недоношенных в первые 3 дня жизни (до 34,4 ммоль/л), в последующие дни этот показатель снижается; у недоношенного ребенка устанавливается относительно стабильный диурез. Моча слабоконцентрированная (вследствие низкой концентрационной способности почек), частота мочеиспускания обычно превышает таковую у доношенных (относительно большая интенсивность метаболизма и водно-пищевая нагрузка).
8. Анатомо-физиологические особенности доношенных детей
Кожа. Нежная, бархатистая на ощупь, эластичная, розовая, могут быть остатки пушковых волос на спине и плечевом поясе. Ее богатство сосудами и капиллярами, слабое развитие потовых желез и активная деятельность сальных приводят к быстрому перегреванию или переохлаждению ребенка. У него легко ранимая кожа, что также важно учитывать, т.к. при неправильном уходе появляется опрелость, через поры легко проникает инфекция и возникают гнойнички. На затылке, верхних веках, между бровями могут быть синюшного или красноватого цвета пятна, вызванные расширением сосудов (телеангиоэктазии), или точечные кровоизлияния. Иногда на крыльях и спинке носа имеются желтовато-белые узелки (милиа). Все эти явления исчезают в первые месяцы жизни. В области крестца также может быть скопление кожного пигмента, т.н. "монгольское пятно". Оно остается заметным в течение долгого времени, иногда всей жизни, однако не является признаком каких-либо нарушений. Волосы у новорожденного длиной до 2 см, брови и ресницы почти незаметны, ногти доходят до кончиков пальцев.
Подкожно-жировая клетчатка. Хорошо развита, более плотная, чем станет в дальнейшем - по химическому составу в ней преобладают сейчас тугоплавкие жирные кислоты.
Костная система. Содержит мало солей, придающих ей прочность, поэтому кости легко искривляются при неправильном уходе за ребенком.
Младенческая особенность - наличие в черепе неокостеневших участков - т.н. родничков. Большой, в виде ромба, расположен в области соединения теменных и лобных костей, размеры 1,8-2,6 х 2-3 см. Малый, в форме треугольника, находится в месте схождения теменных и затылочной костей и у большинства детей при рождении закрыт. Такое мягкое соединение костей черепа имеет практическое значение, когда головка проходит по узким родовым путям. Ее закономерная деформация в вытянутую "грушу" не страшна и не должна вызывать "паники". Правильные очертания - вопрос времени. Не должна пугать родителей и бросающаяся в глаза несоразмерность частей тела младенца. Действительно, голова выглядит слишком крупной, потому что на 1-2 см больше окружности груди, руки гораздо длиннее ног. Существующая диспропорция тоже дело времени, которое исправит все.
Грудная клетка бочкообразная: ребра расположены горизонтально, а не наклонно, как в будущем. Состоят в основном из хряща, так же как и позвоночник, который не имеет пока физиологических изгибов. Им предстоит сформироваться позже, когда ребенок начнет сидеть и стоять.
Мышечная система. Преобладает их повышенный тонус - руки согнуты в локтях, ноги прижаты к животу: поза утробная по сохранившейся инерции. Шея не держит головы - мышцы у нее некрепкие. Ручками и ножками дитя "сучит" непрерывно, но целенаправленные движения и двигательные навыки придут со зрелостью нервной системы.
Органы дыхания. Слизистые оболочки дыхательных путей нежные, содержат большее количество кровеносных сосудов, поэтому, при инфекциях, чаще вирусных, быстро развивается отечность, выделяется большое количество слизи, что сильно затрудняет дыхание. Ему препятствует и анатомическая узость носовых ходов новорожденного, а также его трахеи (дыхательного горла) и бронхов. Слуховая, или евстахиева, труба шире и короче, чем у детей старше возрастом, что облегчает проникновение инфекции и развитие отита (воспаление среднего уха). Но зато никогда не бывает воспаления лобной пазухи (фронтита) и гайморовой, или верхнечелюстной, пазухи (гайморита), т.к. они еще отсутствуют. Легкие недостаточно развиты, дыхание поверхностное и в основном осуществляется за счет диафрагмы - мышцы, расположенной на границе грудной и брюшной полостей. Поэтому дыхание легко нарушается при скоплении газов в желудке и кишечнике, запорах, тугом пеленании, оттесняющих диафрагму вверх. Отсюда пожелание - следить за регулярным опорожнением кишечника, не пеленать ребенка слишком туго. Так как при своем поверхностном дыхании младенец не получает достаточного количества кислорода, он дышит часто. Норма 40-60 вдохов-выдохов в минуту, но такая частота увеличивается даже при незначительной нагрузке. Поэтому обращать внимание надо в первую очередь на одышку, которая сопровождается ощущением нехватки воздуха и может быть признаком заболевания.
Сердечно-сосудистая система. С появлением на свет у новорожденного происходят изменения в системе кровообращения, вначале функциональные - пупочные сосуды и вена прекращают свою деятельность, а затем и анатомические - закрываются внутриутробные каналы кровотока. С первым вдохом включается в работу малый круг кровообращения, проходя по которому кровь насыщается в легочной ткани кислородом. Частота пульса 120-140 ударов в минуту, при кормлении или плаче увеличивается до 160-200 ударов. Артериальное давление в начале первого месяца 66/36 мм рт. ст., а к концу его - 80/45 мм рт. ст.
Пищеварительная система: незрелая в функциональном отношении, и так как у новорожденных повышен обмен веществ, несет большую нагрузку - незначительные погрешности в диете кормящей грудью матери и режиме питания ребенка могут вызвать расстройство пищеварения (диспепсию).
Слизистая оболочка рта богата кровеносными сосудами, тонкая, нежная, легко ранима.
Язык большой. На слизистой оболочке губ имеются т.н. "подушечки" - небольшие беловатые возвышения, разделенные полосками, перпендикулярные длиннику губы (валики Пфаундлера-Люшка); слизистая оболочка образует складку вдоль десен (складка Робена-Мажито); упругость щекам придают т.н. комочки Биша - располагающиеся в толще щек скопления жировой ткани. Они имеются как у здоровых, так и у рожденных с гипотрофией - расстройством питания, сопровождающимся снижением массы тела. С переходом гипотрофии в тяжелую форму организм теряет практически всю жировую ткань, кроме комочков Биша.
Пищеварительные железы, в том числе слюнные, еще не развились: слюны в первые дни выделяется очень мало.
Мышцы, перекрывающие вход из пищевода в желудок, тоже недоразвиты - это влечет частые необильные срыгивания. Для предотвращения его после кормления надо подержать ребенка минут 20 на руках, вертикально, прислонив к груди. Вначале желудок вмещает около 10 мл жидкости, к концу первого месяца его емкость возрастает до 90-100 мл.
Мышцы кишечника еще мало тренированы и продвижение пищи по нему замедлено. Поэтому новорожденных так мучают скопления газов, образующихся при переваривании молока и вздутия живота - метеоризм. Нередки запоры. Испражнения в первые 1-3 дня жизни (называются "меконий") имеют характерную вязкую консистенцию темно-зеленого цвета, запаха практически нет. Меконий образуется из околоплодных вод, слизи, желчи, которые попадают в желудок и кишечник плода. По наличию этих выделений в первые часы после рождения судят об отсутствии у ребенка пороков в развитии пищевода, желудка, кишечника, заднепроходного отверстия. Непроходимость органов требует немедленного хирургического вмешательства.
В течение первых 10-20 часов жизни кишечник ребенка почти стерилен, затем начинается заселение его бактериальной флорой, необходимой для переваривания пищи. Меняется и вид испражнений - появляется кал - масса желтой окраски, состоящая на 1/3 из слюны, желудочного, кишечных соков и на 1/3 из остатков пищи. В этом заметна и работа пищеварительных желез. Самая из них большая, являющаяся также защитным барьером организма на пути токсических соединений - печень - относительно велика у младенцев. Но у здоровых край печени может выступать из-под самого нижнего ребра (на границе груди и живота) не более чем на 2 см.
Мочеполовая система. К моменту рождения почки, мочеточники, мочевой пузырь сформированы достаточно хорошо. Однако сильный стресс, испытанный ребенком во время родов, кратковременно нарушает обмен веществ. В зонах, где образуется моча, происходит отложение кристаллов мочевой кислоты и первые несколько дней функция почек несколько снижена. Ребенок мочится всего 5-6 раз в сутки. Со 2-й недели обмен веществ постепенно стабилизируется, число мочеиспусканий увеличивается до 20-25 раз в стуки. Эта частота нормальная для первых месяцев, учитывая сравнительно небольшой объем и недостаточную растяжимость стенок мочевого пузыря. Наружные половые органы сформированы. У мальчиков яички чаще всего опущены в мошонку, если же находятся в нижней части живота, то могут опуститься самостоятельно в первые 3 года. У девочек большие половые губы прикрывают малые.
Обмен веществ. Повышена потребность в углеводах, усилено всасывание жиров и их отложение в тканях. Водно-солевой баланс легко нарушается: суточная потребность в жидкости - 150-165 мл/кг.
Кроветворение. У новорожденных основной очаг кроветворения - красный костный мозг всех костей, дополнительные - печень, селезенка, лимфоузлы. Селезенка по величине приблизительно равна ладони самого ребенка, нижний край ее находится в проекции левой реберной дуги (самое нижнее выступающее ребро на границе груди и живота). Лимфатические узлы, как правило, при осмотре выявить не удается, защитная функция их снижена.
Эндокринная система. Надпочечники во время родов несут наибольшую из всех желез нагрузку и часть их клеток погибает, что определяет течение некоторых пограничных состояний (см. разд. Переходные состояния). Вилочковая железа, играющая защитную роль, при рождении относительно велика, впоследствии уменьшается в размерах. Щитовидная и околощитовидные железы, гипофиз продолжают развиваться после рождения. Поджелудочная, участвующая в пищеварении и принимающая участие в обмене углеводов (вырабатывает гормон инсулин) к моменту рождения функционирует хорошо.
Нервная система. Незрелая. Извилины головного мозга едва намечены. Сильнее развиты в тех отделах, где находятся жизненно важные центры, отвечающие за дыхание, работу сердца, пищеварение и т.д. В младенческом возрасте спят большую часть суток, просыпаясь только от голода и неприятных ощущений. Врожденные рефлексы, такие, как сосательный, глотательный, хватательный, мигательный и др., выражены хорошо, а к 7-10 дню жизни начинают складываться т.н. условные рефлексы, реакция на вкус пищи, определенную позу, обычно связанную с кормлением, к его часу ребенок скоро начинает просыпаться сам.
Органы чувств. В первые недели органы обоняния почти не ощущают запаха, разбудить может только чрезвычайно громкий звук, побеспокоить лишь слишком яркий свет. Неосмысленный взгляд ребенка не задерживается на чем-либо, у многих наблюдается физиологическое косоглазие, обусловленное слабостью глазных мышц, непроизвольные движения глазных яблок - нистагм. До 2 месяцев он плачет без слез - слезные железы не вырабатывают жидкость. Ему помогают познавать мир пока лишь вкусовые ощущения, осязание и температурная чувствительность. Но про двухмесячного уже не скажешь, что он "слеп и глух". Верная примета - упорно смотрит на звонкую яркую погремушку.
Иммунитет. Некоторые факторы, выполняющие защитную роль в организме, вырабатываются еще внутриутробно. Часть иммунных веществ ребенок получает от матери с молозивом, в котором их концентрация очень высока, и с грудным молоком, где их содержание намного ниже, но в достаточном количестве. Но в целом иммунная система несовершенна, ребенок раним в плане инфекции.
9. Переношенный ребенок
Истинно переношенная беременность продолжается более 41-42 недель, т.е. более 10-14 дней после ожидаемого срока родов. Переношенный ребенок рождается с признаками перезрелости. Наиболее распространенными из них являются:
«банные» стопы и ладошки (мацерация кожи, т.е. ее размягчение под длительным воздействием жидкости);
уменьшение количества сыровидной смазки (восковидного секрета сальных желез плода, смягчающего воздействие околоплодных вод на его кожу);
уменьшение подкожной жировой клетчатки и образование складок кожи;
снижение упругости кожи;
длинные ногти на руках;
плохо выраженная конфигурация головки;
плотные кости черепа, узкие швы и роднички;
при длительном перенашивании может наблюдаться зеленоватый цвет пуповины и кожи ребенка (вследствие их окрашивания меконием).
Ребенка можно считать переношенным (перезрелым), если у него наблюдается сочетание хотя бы 2-3 из указанных признаков.
Обычно в этих случаях имеются также изменения и со стороны плаценты – в ней обнаруживаются петрификаты (т.е. отложение солей кальция), жировые перерождения. Кроме того, признаком нарушения функции плаценты и биологического перенашивания беременности считается уменьшение количества амниотической жидкости.
Пролонгированная беременность, хотя и длится более 41 недели, заканчивается рождением доношенного, функционально зрелого ребенка, жизнь которого вне опасности. Иными словами, истинно переношенной является не всякая беременность, продлившаяся дольше предполагаемого срока, а лишь та, которая завершилась рождением перезрелого ребенка.
Отличие истинно переношенной беременности от мнимо переношенной состоит не в количестве «лишних» дней, прошедших с момента предполагаемого срока родов, а в том, что в первом случае система «мать – плацента – плод» большене в состоянии нормально функционировать, а во втором ее работа не нарушается.
Почему беременность "затягивается?"
Причины перенашивания беременности многочисленны и разнообразны. Они могут быть связаны с нарушениями в любой части системы «мать – плацента – плод».
Среди материнских факторов риска следует отметить хронические заболевания половой сферы, гормональные нарушения, наследственные факторы, наличие в анамнезе переношенных беременностей. Большую роль играют те осложнения в течении беременности, вследствие которых нарушается функция плаценты. Дело в том, что для развития родовой деятельности необходимы определенные биологически активные вещества –например хорионический гонадотропин и эстрогены, вырабатываемые именно плацентой. Практика показывает, что причиной перенашивания может оказаться и так называемая макросомия (вес плода более 4000 г). Из этого перечисления становится ясно, что к перенашиванию может приводить целый «букет» причин, разобраться в котором зачастую бывает непросто, да к тому же эти причины нередко провоцируют одна другую и накладываются друг на друга (так, нарушения со стороны плода усугубляют гормональную недостаточность плаценты, поскольку некоторые синтезируемые ею гормоны окончательно «дозревают» именно в организме плода, и т.п.). Поэтому надо очень серьезно относиться к возникающему у врача или у вас опасению, что беременность перенашивается.
Чем опасно истинное перенашивание?
Для ребенка. При переношенной беременности повышается потребность плода в кислороде – ведь он продолжает развиваться, а «стареющая» плацента не может обеспечить его возросшие потребности в питании. Одним из следствий развивающегося внутриутробного страдания (нехватки кислорода) является рефлекторное выделение плодом первородного кала – мекония. Из-за недостатка кислорода плод может сделать первый вдох еще в полости матки и вдохнуть околоплодные воды с меконием. И тогда впоследствии (в первые часы жизни) у новорожденного развивается тяжелое осложнение – синдром аспирации мекония, требующее длительной искусственной вентиляции легких и мощной антибактериальной терапии. Вследствие перезрелости кости черепа плода становятся плотными и утрачивают способность к конфигурации в процессе родов (они уже не способны заходить друг на друга). Период потуг удлиняется, и у ребенка может сформироваться родовая травма.
Для матери. Переношенная беременность означает запоздалое начало родовой деятельности. Роды зачастую протекают с осложнениями: слабость родовой деятельности, кровотечения. Повышается частота кесарева сечения – как из-за осложнений родовой деятельности, так и из-за острой гипоксии плода.
Уход за переношенным ребенком
Для ребячьей кожицы
Мама переношенного малыша должна знать, что ее ребенок имеет более сухую кожу, поэтому ее почаще следует обрабатывать маслом. Какое масло выбрать, маме подскажет неонатолог при выписке из роддома или педиатр, когда придет навестить новорожденного.
Меняя крохе пеленки и подгузники, нужно каждый раз тщательно его подмывать (нежно промойте все складочки и посмотрите, нет ли опрелостей) и просушивать (промокать) пеленочкой. Обязательно используйте средства ухода за младенческой кожей: крем, масло. Перед тем, как надеть свежий подгузник и завернуть малыша в чистую пеленку, нужно на некоторое время оставить его голышом, чтобы кожа "подышала", а ножки подвигались свободно. Такое "проветривание" поможет вам избежать опрелостей.
Родничок
Переношенные дети при рождении могут иметь более плотные кости черепа, а большой родничок может закрываться быстрее, чем у младенцев, рожденных в срок. Бояться этого не стоит, никакой патологии у ребенка быть не должно. И отменять курс витамина D, не посоветовавшись с педиатром, нельзя ни в коем случае. Но, на всякий случай, в месяц и в три месяца малютку рекомендуется показать неврологу и, по назначению врача, сделать нейросонографию.
Питание
Еще одна проблема, с которой часто сталкиваются родители малышей, появившихся на свет после срока, - внутриутробная гипотрофия. Если состарившаяся плацента поставляет недостаточно кислорода и питательных веществ, не исключено, что рост новорожденного будет соответствовать его возрасту, а весить он будет меньше.
Это не очень серьезная проблема для детей, родившихся после срока. Младенца необходимо правильно кормить, кормить материнским молоком, почаще прикладывать к груди. Если соблюдать эти нехитрые рекомендации, то, как правило, переношенные дети начинают набирать вес даже быстрее, чем родившиеся в срок.
В остальном, ухаживать за переношенным ребенком нужно так же, как и за родившимся в срок.
10. Пограничные состояния новорожденных
Период новорожденности — это период адаптации ребенка к условиям внеутробной жизни, длительность которого составляет 28 дней с момента рождения.
После появления на свет условия жизни ребенка радикально изменяются, он сразу попадает в другую окружающую среду, где значительно понижена температура (по сравнению с внутриматочной), появляются зрительные, звуковые и другие раздражители. Ребенку необходимо приспособиться к новомутипу дыхания и способу получения питательных веществ, что сопровождается изменениями практически во всех системах организма.
Состояния, реакции, отражающие процесс приспособления к родам, новым условиям жизни, называют переходными (пограничными, транзиторными или физиологическими) состояниями новорожденного. Для них характерно появление в родах или после рождения, затем проходят. Пограничными эти состояния называются не только потому, что они возникают на границе двух периодов жизни (внеутробного и внутриутробного), но и потому, что обычно физиологичные для новорожденных, они при определенных условиях (некомфортные условия внешней среды после рождения, дефекты ухода) могут приобретать патологические черты. Например, дети с низкой массой при рождении более чувствительны к перепадам температуры окружающей среды, что может стать причиной большой потери массы тела и развития патологических состояний.
К пограничным состояниям новорожденных детей относят:
1.Синдром «только что родившегося ребенка» связан с выбросом большого количества гормонов в процессе родов в организме ребенка и обилием внешних и внутренних раздражителей. Сразу после рождения ребенок делает глубокий вдох, громко кричит и принимает характерную сгибательную позу. В течение 5–10 минут после рождения он активен, ищет сосок и энергично сосет, если приложить его к груди. Спустя некоторое время малыш успокаивается и засыпает.
2.Изменения кожных покрововотмечаются практически у всех новорожденных детей на 1-й неделе жизни:
Простая эритема — краснота кожи, проявляющаяся после удаления первородной смазки, наиболее яркая на 2-е сутки после рождения, полностью исчезаетк концу 1-й недели жизни.
Шелушение кожных покровов — возникает на 3–5 день жизни, чаще бывает на животе, груди. Особенно обильное шелушение отмечается у переношенных детей. Лечения это состояние не требует, однако участки шелушения лучше после купания смазывать увлажняющим детским кремом или косметическим молочком.
Токсическая эритема — пятнистая сыпь с серовато-желтыми уплотнениями в центре, которая располагается чаще всего на разгибательных поверхностях конечностей вокруг суставов, на груди. Самочувствие малышей при этом не нарушено, температура тела нормальная. В течение 1–3 дней могут появляться новые высыпания, через 2–3 дня сыпь исчезает. Лечения обычно не требуется, но при обильной токсической эритеме рекомендуется дополнительное питье, иногда врач назначает антигистаминные (противоаллергические препараты).
3. Потеря первоначальной массы тела при рождениивозникает вследствие голодания из-за дефицита молока в первые дни установления лактации. Максимальная убыль массы тела обычно отмечается на 3–4 день жизни и составляет у здоровых новорожденных от 3 до 10% весапри рождении. У недоношенных детей первоначальная потеря массы тела зависит от соответствующего показателя при рождении и восстанавливается лишь ко 2–3 неделе жизни, причем сроки восстановления веса тела находятся в прямой зависимости от зрелости ребенка. Восстановление массы тела у доношенных новорожденных обычно наступает к 6–7 дню жизни у 60–70% детей, к 10-му — у 75–85% и ко 2-й неделе жизни у всех здоровых доношенных детей. Залогом хорошей прибавки веса у новорожденного ребенка является раннее прикладывание к груди, свободный режим вскармливания. Потеря более 10% массы тела при рождении может привести к ухудшению состояния ребенка. В этом случае в индивидуальном порядке врач решает вопрос о дополнительном выпаивании ребенка или докармливании смесью.
4. Физиологическая желтуха кожных покровов определяется повышением уровня билирубина в крови и отмечается у 60–70% детей. Билирубин в небольшом количестве содержится в крови у каждого взрослого и ребенка, однако в периодноворожденности уровень этого вещества может повышаться, и связано это с особенностями новорожденного ребенка:
Повышенное образование билирубина происходит при распаде эритроцитов — красных кровяных телец, в которых содержится основной переносчик кислорода в организме — гемоглобин. Внутриутробно в эритроцитах ребенка содержится так называемый фетальный гемоглобин, отличающийся по своей структуре от гемоглобина взрослого. После рождения начинается активный процесс распада эритроцитов с фетальным гемоглобином и синтез эритроцитов с гемоглобином взрослого.
Незрелые ферменты печени новорожденного не справляются с большим количеством билирубина.
Транзиторная желтуха кожных покровов появляется на 2–3 день жизни ребенка, достигает максимума на 3–4 день, исчезает к концу первой недели. Однакопоявление желтухи в первый день жизни или интенсивное желтое окрашивание кожи являются тревожным признаком и требуют проведения дополнительного обследования.
5. Нарушения теплового балансавозникают у новорожденных вследствие несовершенства процессов регуляции и нестабильности температуры окружающей среды. Новорожденные легко перегреваются и охлаждаются при некомфортных для них внешних условиях. Основными особенностями процесса теплорегуляции у у младенцевявляются:
Способность детей легко терять тепло при некомфортных условиях (снижение температуры окружающей среды, мокрые пеленки);
Сниженная способность отдавать тепло при повышении температуры окружающей среды (например, при перекутывании ребенка, расположении кроватки в непосредственной близости от батареи отопления или под прямыми солнечными лучами).
Все это приводит к тому, что в первые 30 минут после рождения у ребенка начинается процесс снижения температуры тела. Для профилактики переохлаждения сразу после появления из родовых путей малыша укутывают в стерильную пеленку, осторожно вытирают и помещают на подогреваемый пеленальный столик. Учитывая перечисленные выше особенности новорожденных детей, необходимо поддерживать комфортную температуру окружающей среды (для доношенного ребенка это 20–22°). При этом необходимо избегать возможного перегревания. Так как очень редко, у 1% родившихся детей, на 3–5 сутки может развиваться временная гипертермия — повышение температуры тела до 38–39°.
6. Гормональный криз новорожденныхсвязан в основном с действием гормонов мамы на ребенка и встречается у доношенных новорожденных. У недоношенных детей данные состояния бываютдостаточно редко. Половой криз включает несколько состояний:
Нагрубание молочных желез, которое начинается на 3–4 день жизни, достигает максимума на 7–8 деньи затем постепенно уменьшается. Иногда из молочной железы отмечаются выделения молочно-белого цвета, которые по составу приближаются к молозиву матери. Увеличение молочных желез встречается у большинства девочек и у половины мальчиков. Это состояние не требует лечения, однако в ряде случаев — при выраженном нагрубании — педиатр рекомендует применять специальные компрессы. Кроме того, родителям можно порекомендовать накладывать на грудь ребенка специальную мягкую повязку, которая предотвратит возможное дополнительное травмирование одеждой кожи молочной железы. Ни в коем случае нельзя выдавливать у ребенка секрет молочных желез из-за опасности нагноения.
Десквамативный вульвовагинит — обильные слизистые выделения серовато-белого цвета из половой щели, появляющиеся у 60–70% девочек в первые три дня жизни. Выделения бывают 1–3 дня и затем постепенно исчезают. Характер влагалищных выделений также может быть кровянистым — это не повод для беспокойства. Такоесостояние терапии не требует.
Милиа — беловато-желтые узелки размером 1–2 мм, возвышающиеся над уровнем кожи, локализующиеся чаще на крыльях носа и переносице, в области лба, подбородка. Это сальные железы с обильным секретом и закупоренными протоками. Встречаются у 40% новорожденных и не требуют лечения.
Водянка оболочек яичек (гидроцеле) — встречаетсяу 5–10% мальчиков, проходит без лечения в период новорожденности.
7. Переходные изменения стула —расстройства стула, наблюдающиеся у всех новорожденных на первой неделе жизни. В первые 1–2 дняу всех новорожденных детей отходит первородный стул (меконий) -густая вязкая масса темно-зеленого цвета. Отсутствие мекония может быть признаком серьезного заболевания, например, кишечной непроходимости, что требует дополнительного обследования и лечения. На 3–4 день жизни, появляется переходный стул — негомогенный по консистенции и окраске (комочки, слизь, участки темно-зеленого цвета чередуются с зеленоватыми и желтыми). К концу первой недели жизни стул у большинства новорожденных детей устанавливается в виде желтой кашицы.
11. Преимущества грудного вскармливания
Преимущества грудного вскармливание для ребенка. Почему так важно кормить грудью?
Не секрет, что питание очень важно для роста и развития ребенка. С самого рождения малыша одно из основных забот родителей — кормление. Как накормить маленького человечка, пока не способного справиться с этим самостоятельно?
Современной медициной разработаны определенные правила, которые необходимо соблюдать, чтобы организм ребенка хорошо развивался. Эти правила касаются количества и качества питания, содержания в нем витаминов, воды, минеральных солей, количества калорий, которые он должен получать, чтобы нормально расти и быть здоровым.
В последние десятилетия не утихали споры о преимуществах и недостатках искусственного вскармливания, о возможном выборе для мамы кормить грудью или искусственной смесью. Но и сегодня в эпоху новых технологий, несмотря на то, что детское питание (смеси) готовится очень тщательно и по составу максимально приближено к грудному молоку, у кормления грудью, разумеется, есть только преимущества!
Грудное молоко — идеальная пища для малыша первого года жизни. Ведь это естественный продукт, созданный самой природой.
Оно оптимально по своему составу. Лучше любого другого продукта на основе коровьего или козьего молока подходит для вскармливания младенца.
Белки, жиры, минеральные вещества и витамины усваиваются лучше всего при кормлении грудным молоком.
Основу грудного молока составляют особые сывороточные белки. Они отличаются высокой биологической ценностью, легко перевариваются и всасываются. Они содержат все незаменимые аминокислоты, в частности, цистин и таурин, необходимые для полноценного развития малыша. Особенно важно, что собственные белки грудного молока не вызывают аллергических реакций и проявлений у ребенка, что нередко мы видим при использовании искусственных смесей на основе коровьего молока.
Жиры грудного молока содержат большое количество особых полезных жирных кислот, которые легко расщепляются и всасываются еще незрелыми ферментами кишечника. Молоко само содержит фермент липазу- фермент, который обеспечивает переваривание жиров. Именно липаза обеспечивает мягкий стул, защиту от запоров и «колик».
Углеводы в грудном молоке представлены преимущественно лактозой (молочным сахаром). Именно она обеспечивает оптимальную для младенцев кислотную среду в кишечнике и препятствует росту в нем патогенных микроорганизмов.
Энергетическая ценность (калорийность) грудного молока полностью обеспечивает потребность новорожденного в энергии. Кормление грудью дает возможность малышу есть в соответствии со своим аппетитом, позволяет так гибко подстраиваться под его потребности, как никогда, видимо, не удастся делать при кормлении из бутылочки.
Грудное молоко содержит ферменты, гормоны и другие биологически активные вещества, которые исключительно важны для роста и развития младенца.
Уникальность грудного молока состоит в том, что оно как бы «приспосабливается» к кишечнику именно вашего малыша, облегчая адаптацию всего ЖКТ, обеспечивая правильное заселение его полезными микроорганизмами.Благодаря этому мы порой можем коррегировать нарушения микробиоценоза кишечника без применения лекарственных средств.
Грудное молоко содержит уникальный состав иммунных факторов (секреторный иммуноглобулин А, лактоферрин, лизоцим). Благодаря им женское молоко обладает мощным антиинфекционным свойством.
Причем иммунная защита молока индивидуальна для каждого малыша. С молоком матери ребенку передаются большинство защитных антител от многих болезнетворных бактерий и вирусов. Эти особые антитела предохраняют от инфекции материнский организм и организм малыша.
Эти вещества отсутствуют в смесях и в молоке животных. Именно поэтому грудное вскармливание так важно для ребенка на первом году жизни. Ведь в этот период детская иммунная система еще недостаточно развита, не функционирует в полную силу, и малыши так подвергнуты инфекции. Грудное молоко защищает ребенка в летнее время при повышенной опасности кишечных инфекций, а в зимнее — при высокой угрозе вирусных заболеваний.
Правильное физиологическое заселение кишечника полезными бактериями, о котором мы говорили выше, также играет большую роль в защитных силах детского организма.
Грудное вскармливание формирует правильный прикус при охвате соска, снижает частоту стоматологических проблем в раннем детском возрасте, уменьшает частоту кариеса.
Немаловажно, что вскармливание грудным молоком обеспечивает тесныйэмоциональный и психологический контакт малыша с мамой. При кормлении грудью рождаются удивительное чувство защищенности, близости и доверия, сохраняющееся на долгие годы. Ничто не сравниться с этими счастливыми минутами кормления, когда малыш дарит маме первые улыбки.
И, наконец, грудное молоко не надо готовить и оно стерильно и обладает необходимой температурой.
Есть преимущества у грудного вскармливания и для организма мамы. Среди них — способность послеродового восстановления матки посредством гормонов, уменьшение риска заболеваний раком яичников и грудной железы.
Преимущества вскармливания материнским молоком для ребенка первого года жизни очевидны. Но в современных экологических и социальных условиях родителям ипедиатрам все чаще приходится применять заменители женского молока.
Преимущества для здоровья мам
Успешное восстановление после родов. Гормон окситоцин, вырабатывающийся в момент сосания груди ребенком, способствует сокращению матки. Это особенно актуально в первые полчаса после рождения малыша для благополучного отделения плаценты и профилактики послеродовых кровотечений. Первое прикладывание к груди и первое длительное кормление должны быть осуществлены сразу после родов - к этому призывают зарубежные медики и ВОЗ в своем документе "Десять шагов, ведущих к успешному грудному вскармливанию". Кормление ребенка в первые 2 месяца помогут матке восстановить свою добеременную форму, а соседним органам брюшной полости благополучно занять свои обычные "места".
"Отдых" репродуктивной системы. Благодаря сосанию груди в организме матери вырабатывается гормон пролактин, отвечающий за количество молока. Этот гормон подавляет выработку эстрогена и прогестерона - гормонов, необходимых для овуляции и изменений в стенках матки для возникновения новой беременности. Таким образом, грудное вскармливание надежно предохраняет вас от зачатия. Однако здесь следует отметить, что необходимый защитный уровень пролактина поддерживается только при организации кормления ребенка естественным способом:
грудь дается ребенку так часто и так надолго, как он хочет, - днем и, что особенно важно, ночью (не менее 3 раз за ночь);
мама не предлагает малышу для сосания посторонних оральных объектов (пустышки, бутылочки);
прикорм вводится малышу после 6 месяцев, объем взрослой пищи увеличивается очень постепенно;
ночью младенец спит рядом с мамой и получает грудь при первом признаке беспокойства во сне.
Исследования показали, что около 95% мам, организовавших кормление естественным способом, остаются не способными к новому зачатию на протяжении в среднем 13-16 месяцев. А у трети мам овуляция не возобновляется в течение всего периода грудного вскармливания!
Профилактика рака груди. Гормоны-эстрогены способствуют росту раковых клеток в репродуктивной системе и тесно связаны с раковыми образованиями. Как уже упоминалось выше, пролактин - основной "молочный" гормон - подавляет выработку эстрогена и замедляет рост клеток вообще. Кормление одного ребенка хотя бы на протяжении 3 месяцев уменьшает риск заболевания раком груди и раком эпителия яичников на 50 и 25% соответственно. Также на фоне грудного вскармливания улучшается мастопатия. Существует даже такой способ натурального лечения этого заболевания: выкормить малыша грудью до 3 лет.
Уменьшается потребность в инсулине у больных сахарным диабетом.
Кальций усваивается лучше во время беременности, кормления грудью и еще полгода после прекращения лактации! К таким сенсационным выводам пришли зарубежные ученые в ходе ряда исследований. Почему же тогда у некоторых женщин именно в эти периоды жизни возникают подозрения в нехватке кальция для их организма? Скорее всего, дело в неправильно организованном питании кормящей мамы. Важно ведь не просто поглощать в достаточном количестве продукты, содержащие этот элемент. Важно "помогать" кальцию полноценно усвоиться из пищи.
Также возможными причинами недостатка кальция могут быть маленький (меньше 3 лет) интервал между беременностями и ошибки в организации грудного вскармливания. Почему? Дело в том, что рождение ребенка вызывает целую серию гормональных перестроек: беременность - роды - становление лактации (до 3 месяцев после родов) - зрелая лактация - инволюция лактации (между 1,5 и 2,5 годами малыша) - прекращение грудного вскармливания - возвращение организма к добеременному состоянию (в течение полугода). Именно работа гормонов в эти периоды способствуют более полноценному усвоению кальция. Если же данная репродуктивная цепочка была прервана (например, мама бросила кормить малыша до наступления инволюции лактации, или произошел выкидыш, или мама поторопилась с новой беременностью), если на любом из этапов произошло грубое вмешательство извне и был нарушен естественный гормональный баланс (например, искусственная стимуляция родов, или лактация прерывалась медикаментозным способом, или женщина использует гормональные контрацептивы), если грудное вскармливание не было организовано естественным способом - гормональная система кормящей мамы работает неполноценно, и кальций действительно может усваиваться в недостаточном количестве. Поэтому прежде чем обвинять в разрушении зубов грудное вскармливание - подумайте, все ли вы делаете в согласии с природой и здравым смыслом.
По той же причине лучшего усвоения кальция риск заболевания в пожилом возрасте остеопорозом (остеопороз - болезнь, вызванная вымыванием солей кальция из костей) уменьшается тоже на 25% с каждым выкормленным грудью младенцем. Может быть, многим женщинам этот пункт покажется не очень существенным. Однако если посмотреть вокруг - старческие переломы не такая уж редкость. А если учесть, что они плохо поддаются компенсации - то стоит подумать о профилактике заранее!
Восстановление обычного веса. Один из самых важных вопросов родившей женщины: "Когда же я снова стану такая же стройная, как и до начала беременности?" Ответ: примерно через год - если будете кормить малыша естественным способом! Дело в том, что в период вынашивания малыша организм мамы "делает запасы" для последующего его выкармливания: а вдруг неурожай? или стихийное бедствие? или засуха? У мамы должно быть приготовлено много "запасных" калорий для выработки молока в первый, самый ответственный год жизни крошки. Поэтому совершенно нет необходимости следовать диетам для похудения - они, как правило, не помогут восстановить добеременный вес. Природа предусмотрела только один способ возвращения прежней привлекательности - длительное грудное вскармливание.
Профилактика депрессии. При отсутствии грудного вскармливания после родов, при возникновении проблем с кормлением, а также при резком его прерывании у мамы происходит резкое падение уровня женских половых гормонов. Начинаются так называемые эндогенные депрессии, для преодоления которых часто необходима профессиональная помощь психотерапевта. В свою очередь, при наличии успешного вскармливания у кормящей женщины присутствуют в большом количестве гормоны нейропептиды, в числе которых известный гормон эндорфин. Его действие вызывает состояние, подобное радостному приподнятому состоянию двух влюбленных: "нам море по колено, главное - что ты есть у меня, и что мы вместе!" Такая мама с мужеством переносит трудности, с радостью ухаживает за малышом, излучает эмоциональную удовлетворенность и, несмотря на частую усталость, словно летает на крыльях любви.
Более крепкий иммунитет. Это вызвано повышенным метаболизмом в организме кормящей мамы. Интенсивные обменные процессы ускоряют выведение токсинов, повышают темпы обновления костей и тканей, а также делают слизистую оболочку носоглотки менее восприимчивой к возбудителям инфекции.
Повышенная стрессоустойчивость. Такой эффект достигается благодаря работе двух гормонов:
пролактин - является сильным транквилизатором. Он словно посылает сигнал кормящей маме: "Успокойся, не нервничай, все будет хорошо..."
окситоцин - помогает женщине сосредоточится преимущественно на нуждах маленького ребенка, оставляя переживания по разным житейским поводам словно на периферии сознания.
Таким образом, в период кормления грудью у женщины выстраивается четкая система жизненных ценностей, более осознанно структурируется внутреннее пространство, упорядочивается реакция на события внешнего мира и появляются дополнительные душевные ресурсы для решения различных проблем.
К вышеизложенному хочется добавить, что у грудного вскармливания имеются еще и косвенные преимущества для здоровья мам:
Оно исключительно экономично! Вместо затрат на искусственные смеси, бутылочки, пустышки, соски, стерилизаторы, подогреватели питания, лекарства для малыша, который будет болеть гораздо чаще, чем ребенок на грудном молоке, у мамы есть возможность купить что-нибудь другое. На оздоровительную поездку к морю, например, или на посещение бассейна, на сеансы массажа и услуги косметолога.
Эмоциональная связь между мамой и ребенком, возникающая в процессе естественного вскармливания, тоже сыграет свою положительную роль для сохранения маминого здоровья. Вы спросите, каким образом? Как известно, все болезни от нервов. А ребенок, с которым отсутствует глубокий и доверительный контакт, может здорово подпортить нервы родителям!
12. Процесс образования грудного молока
Лактация - деятельность организма, обуславливающая образование грудного молока, его накопление в молочной железе и периодическое выведение из нее во время сосания или сцеживания.
В период от рождения до полной зрелости женщины происходит рост протокового аппарата молочной железы, образуются выросты первичных протоков. На их концах или боковых сторонах могут закладываться почки - зачатки будущих альвеол.
Каждый менструальный цикл сопровождается временной активацией молочных желез. В грудных железах женщин главным образом во второй половине менструального цикла возникают структурные изменения - разрастание протоков и эпителия, расширение просвета, разрыхление, а иногда отечность окружающей стромы. Таким образом, гормональная стимуляция, связанная с половым циклом, обуславливает своеобразную "гимнастику" молочной железы еще до наступления беременности.
Полного развития и подготовку к периоду лактации молочная железа достигает во время беременности. С момента зачатия в дольках железы сильно развиваются молочные ходы, на концах которых формируются альвеолы. Позже формируются секреторные отделы, значительно уменьшается объем жировых долек и межальвеолярного жира, развиваются кровеносные сосуды и нервы.
Для процесса лактации не обязательно, чтобы беременность оканчивалась в нормальный срок.
Если она прерывается досрочно (но не слишком рано), лактация может начаться и развиваться достаточно интенсивно. Примером того, как мудро все устроено природой, является иной химический состав грудного молока матери недоношенного ребенка, в сравнении с составом молока женщины, чей ребенок родился в срок - в первом случае грудное молоко содержит больше антител, обеспечивающих противоинфекционный иммунитет, и железа, необходимого для лучшего насыщения крови кислородом.
Гормоны в период лактации: пролактин, окситоцин
В лактации задействованы два материнских рефлекса: производство молока и его удаление. В обоих участвуют гормоны (пролактин и окситоцин), и оба зависят от главной движущей силы лактации - отсасывания молока. Стимуляция ребенком комплекса "сосок-ареола" посылает нервно-рефлекторные импульсы в гипоталамус материнского мозга, вызывая секрецию пролактина в передней доле гипофиза и окситоцина - в задней.
Пролактин - главенствующий, ключевой гормон в процессе лактации: именно он стимулирует выработку грудного молока в альвеолах.
Окситоцин - работающий в "паре" с пролактином, вызывает сокращение соответствующих мышечных клеток альвеол, проталкивая молоко в выводные протоки, а также потенцирует сокращение матки, что содействует скорому и полному восстановлению женщины после родов.
Нужно заметить, что от работы двух этих гормонов - окситоцина, а особенно пролактина - зависит не только физическое, но и душевное состояние матери, ее способность владеть собою и принимать адекватные решения в непростых ситуациях. Если мать не сомневается, что в силах выкормить свои грудным молоком собственное дитя, она даже в условиях стресса будет благополучно делать это.
Любой кормящей женщине нужно отдавать себе отчет в том, что налаживанию лактации лучше всего содействует частое (приблизительно каждые два часа) прикладывание ребенка к груди: благодаря этому происходит постоянное опорожнение молочной железы, а также выработка молока.
Необходимо подчеркнуть, что пролактин ("молокообразующий" гормон) выделяется гипофизом именно тогда, когда ребенок сосет. Благодаря этому новое поступление грудного молока подготавливается уже во время кормления, а через 2 часа после него около 70-75 % высосанного ребенком молока восстанавливается для следующего кормления. Следовательно, чем чаще ребенок сосет, тем больше вырабатывается молока.
Поскольку лактация - процесс энергетически интенсивный, эволюция предусмотрела наличие соответствующих механизмов, своеобразных "стражей", не допускающих перепроизводства такого бесценного продукта, как грудное молоко (наряду со стимулирующими механизмами, позволяющими удовлетворить постоянно возрастающие потребности ребенка).
Объем молока, вырабатываемого каждой железой, строго регулируется эффективностью его отсасывания и/или сцеживания.
13. Грудное молоко. Состав и свойства
Незрелость желудочно-кишечного тракта детей грудного возраста ведет к потребности переработки и потреблении питательных веществ в легкоусвояемом виде. Лучшей и наиболее физиологичной пищей для ребенка 1 года жизни является только материнское молоко. Грудное вскармливание способствует нормальному росту и развитию ребенка, повышает его сопротивляемость к инфекциям и мн. другое.
Уникальность грудного молока состоит в том, что оно содержит специальные вещества, оберегающие организм малыша от разных болезней. Кроха получает мамино молоко стерильным и теплым, а значит - занижен риск заболеваний и процесс пищеварения протекает в более благоприятных условиях.
Состав, свойства грудного молока, его кол-во меняется в течении всего периода лактации, в зависимости от состоянии здоровья мамы, ее питания, режима, сезона года, потребностей ее ребенка. И, несомненно, молоко каждой мамы подстраивается под ее ребенка. Все, что необходимо ему для роста и развития, он найдет именно в грудном молоке.
В конце беременности и в первые 3-4 дня после родов выделяется молозиво (colostrum) - густая, клейкая жидкость желтого цвета, с 4-5 дня - переходное молоко, со 2-3 недели - зрелое молоко.
|
РОДЫ |
МОЛОЗИВО |
ПЕРЕХОДНОЕ МОЛОКО |
ЗРЕЛОЕ МОЛОКО |
|
- |
3-4 сутки |
4-5 день |
со 2-3 недели |
В грудном молоке содержится около 100 пищевых и биологически активных компонентов, свойственных человеческому организму. Самые главные - белки, жиры и углеводы. В грудном молоке они находятся в идеальном для усвоения детским организмом соотношении - 1: 3: 6, тогда как в коровьем - 1:1:1.
Среди них наибольшей биологической специфичностью обладают белки и белоксодержащие компоненты (гормоны, ферменты, специфические и неспецифические факторы защиты).
Молозиво, в отличие от зрелого молока, более богато белками, солями и витаминами (например - А, С, Е, К, каротином), лейкоцитами и особенными молозивными тельцами. Но оно содержит меньше лактозы, жира и водорастворимых витаминов. Молозивные тельца - это особые клетки, неправильной формы с многочисленными мелкими жировыми включениями. Белки состоят в основном из сывороточных белков - глобулинов и альбуминов, казеин появляется в переходном молоке, с 4-5 дня лактации и составляет всего 1/5 часть всех белков. Жира в молозиве меньше, чем в переходном и зрелом молоке. Но по калорийности оно выше (см. таб.№ 1), что очень важно в первые сутки жизни ребенка.
В молозиве высокий уровень иммуноглобулинов и множество других защитных факторов, что позволяет его считать не только продуктом питания, но и лекарством - модулятором развития ребенка.
Переходное молоко выделяется с 4 - 5 дня после родов. Оно богато жиром, но по составу уже приближается к зрелому молоку.
Зрелое молоко появляется к концу 2 недели. Но в процессе лактации его состав тоже меняется. Он может быть разным в течении суток и даже на протяжении одного кормления. Так, в начале кормления, молоко более жидкое, к концу - жирнее и гуще.
В желудке ребенка женское молоко свертывается более мелкими хлопьями, чем молоко млекопитающих. Важно и то, что оно поступает от матери к ребенку при температуре тела, почти стерильным, содержащим бактерицидные вещества, в частности иммуноглобулины, лизоцим, лактоферин, альфа-2-макроглобулин и др. Все основные ингредиенты женского молока абсолютно неантигенны по отношению к ребенку.
Вскармливание грудью способствует формированию контакта ребенка с матерью, что очень важно для развития его психики.
Белок
Зрелое женское молоко имеет самое низкое содержание белка, по сравнению с молоком всех других млекопитающих. Среднее содержание белка грудного молока составляет 1,10г/100мл. Содержание пригодного для питания белка может быть даже меньшим, чем 0,8г на 100мл., если внести поправку на такие белки, которые почти не расщепляются в желудочно-кишечном тракте и не могут быть поглощены - это лизоцим, лактоферрин, секреторный иммуноглобулин А. Но и этого кол-ва вполне достаточно для нормального роста ребенка.
Белок необходим для ребенка как основной пластический материал, как важный элемент для синтеза гормонов, ферментов, выработки антител и формирования иммунитета. Организм ребенка особенно чувствителен к недостатку белка и изменению его качественного состава.
Состав и некоторые физико-химические характеристики женского молока и молозива.
Таб.№1
|
ОСНОВНЫЕ КОМПОНЕНТЫ |
МОЛОЗИВО |
ПЕРЕХОДНОЕ МОЛОКО |
ЗРЕЛОЕ МОЛОКО |
|
Белок, г % |
16,2- 4,2 |
3,2- 1,9 |
0,9- 1,8 |
|
Казеин |
2,7 |
1,59 |
1,1 |
|
Лактальбумин |
1,2 |
0,51 |
0,4 |
|
Лактоглобулин |
1,5 |
0,8 |
0,6 |
|
Жиры, г % |
2,8-4,1 |
2,9- 4,4 |
2,7- 4,5 |
|
Углеводы, г % |
4,0- 7,6 |
5,7- 7,6 |
7,3-7,5 |
|
Вода, г % |
87 |
88 |
88 |
|
Зола, г % |
0,5- 0,4 |
0,4- 0,3 |
0,3- 0,25 |
|
Энергетическая ценность, ккал |
106,8- 83,6 |
61,7- 77,6 |
57,1- 77,7 |
Белок женского молока состоит в основном из нежных альбуминов и глобулинов, которые легко перевариваются и усваиваются детским организмом. А вот грубого казеина в грудном молоке в десятки раз меньше, чем в коровьем. Частички казеина женского молока так малы, что в желудке ребенка они образуют нежные хлопья и легко перерабатываются. В коровьем молоке содержится так же бета-глобулин - главный виновник аллергических реакций, которого нет в грудном молоке (см. Таб. №2)
Таб. №2
Характеристика белков женского и коровьего молока., г / 100мл
|
КОМПОНЕНТЫ |
ГРУДНОЕ МОЛОКО |
КОРОВЬЕ МОЛОКО |
|
Общий белок |
0,9 |
3,2 |
|
Отношение сывороточные белки : казеин |
80: 20 |
20: 80 |
|
Небелковый азот |
0,05 |
0,03 |
Белок состоит из аминокислот. Аминокислоты - это незаменимые питательные вещества для организма. Из 24 известных аминокислот 8 являются незаменимыми - треонин, валин, лейцин, изолейцин, лизин, триптофан, фенилаланин, метионин. А для детей первого года жизни незаменимой аминокислотой является еще и гистидин. В женском молоке, например, больше таурина и цистина, меньше метионина, по сравнению с коровьим молоком
Цистин необходим для развития плода и детей, родившихся раньше срока. Таурин служит нейромодулятором для развития ЦНС, для образования солей желчи, для усвоения жиров. Дети не способны синтезировать таурин, поэтому она выступает, как незаменимая аминокислота.
Жиры
Жиры - один из источников энергии для организма. Жиры и продукты их обмена участвуют в образовании клеточных мембран, являются носителями жирорастворимых витаминов А, Д, Е, К, участвуют в формировании нервной системы и др.
Жиры женского молока содержат большое количество полиненасыщенных жирных кислот, которые являются незаменимым пластическим и энергетическим материалом для развития организма ребенка. Женское молоко по составу жирных кислот стабильно и состоит из 57% ненасыщенных и 42% насыщенных жирных кислот, богато холестерином, фосфолипидами. Жиры женского молока значительно лучше усваиваются в организме младенца по сравнению с жирами молочных смесей.
При недостатке жиров в пище ребенка замедляется рост, снижается иммунитет, развиваются патологические состояния кожи. Избыток же его угнетает секрецию пищеварительных желез, уменьшает уровень переваривания и усвоения белка, нарушает фосфорно-кальциевый обмен.
Усвояемость жира грудного молока очень высокая - около 90%, за счет него покрывается около 50% суточной потребности ребенка в энергии.
Углеводы
Основными углеводами грудного молока является лактоза, которая обеспечивает до 40% энергетических потребностей растущего организма малыша, и небольшие количества галактозы, фруктозы, олигосахара, например, бифидус-фактор. Лактоза - специфический продукт питания младенцев, так как фермент лактоза обнаружен только у детенышей млекопитающих.
Лактоза способствует усвоению кальция и железа, синтезу микробами кишечника витаминов группы В, витамина К, стимулирует образование кишечных лактобактерий, угнетает рост кишечной палочки. Лактоза коровьего молока, наоборот, стимулирует рост кишечной палочки.
Грудное молоко - легкоусвояемый источник энергии, создающий слабокислую среду в толстом кишечнике, что губительно для гнилостных бактерий и благоприятно для полезной флоры в присутствии бифидус-фактора.
Состав минеральных веществ, макро - и микроэлементов в женском молоке относительно лучший, чем в коровьем. В нем больше важных для гемопоэза веществ: железа, меди, марганца, кобальта и др., оно богаче ферментами и витаминами групп В, А, С и др.
В грудном молоке присутствуют лактогенные гормоны, гормоноподобные вещества, факторы роста и дифференцировки клеток и тканей, факторы специфической и неспецифической защиты против инфекций, которые участвуют в формировании иммунитета ребенка (см. Таб.№3).
Таб. № 3.
Некоторые факторы противоинфекционной защиты грудного молока
|
ФАКТОР |
ФУНКЦИЯ |
|
Иммуноглобулины |
Препятствуют внедрению бактерий, вирусов, токсинов, пищевых аллергенов в слизистую оболочку кишок. |
|
Лактоферрин |
Связывает железо, способствует лизису бактериальных клеток, регулирует гемопоэз |
|
Лизоцим |
Вызывает лизис бактерий |
|
Бифидус-фактор |
Стимулирует рост Bifidobacterium bifidum |
|
Лимфоциты и макрофаги |
Обеспечивают иммунитет |
Все эти данные говорят о большой пользе грудного молока для роста и развития ребенка первые годы жизни. И прежде чем отказаться от вскармливания своего ребенка грудью по причинам эстетического и психологического характера, оцените положительные стороны такого кормления и взвесьте все за и против…..
14. Молозиво
Некоторые специалисты сравнивают его с лекарством. Его считают первой прививкой, первой вакциной малыша, тонизирующей его именную систему. Потому что оно содержит в себе намного больше антител и защитных веществ, чем зрелое молоко.
Известно, что в первое прикладывание крохи к груди, малыш высасывает около 2 мл. молозива. Однако, этого достаточно, для того, чтобы начать иммунизацию организма новорожденного малыша.
Немаловажно, чтобы первое прикладывание состоялось в первый час после рождения, как раз в этот период малыш начинает проявлять поисковый поведение - искать мамину грудь. Он отдохнул от родов и готов действовать дальше, чтобы насладиться маминым молочком. Очень трогательны движения малыша, он пытается поднять головку, ползти по направлению к маминой груди, открывает ротик, высовывает язычок. Большинство малышей способны самостоятельно добраться до заветной ареолы материнской груди и ухватиться за нее маленьким ротиком. Если этот момент упустить, то малыш заснет и тогда его уже не удастся никакими уговорами приложить к маминой груди – он будет отдыхать.
В первый день после родов грудь мягкая на ощупь и как будто пустая. Выделение молозива незначительное, оно желтоватое по цвету и мутное. К концу второго дня грудь начинает наполняться – молозива становится больше, цвет молозива меняется до насыщенно желтого, иногда оранжевого.
Количество выделяемого молозиво разное у разных женщин, примерно от 10 до 100 мл в день, но, не смотря на это, его хватает только что родившемуся человечку. Поскольку, не смотря на небольшое количество этого продукта, оно очень питательно.
Очень часто в первые дни выработки молозива молодые мамы начинают пугаться, что у них нет молока, что вырабатывается совсем немного молозива (при надавливании на ареолу появляется одна-другая капелька), а ребенку его не хватает, от этого, как они думают, он голодный плачет. Мамы в отчаянии согласны накормить в такие моменты свое чадо заменителем грудного молока, лишь бы он не плакал. Но, прибегая к этому крайнему шагу, они, к сожалению, из благих побуждений вредят своему малышу. Важно, чтобы первым и главным пищевым продуктом, который попадет в организм ребенка, было молозиво. Оно как белая краска покрывает пищеварительную систему малыша и тем самым подготавливает ее к процессу грудного вскармливания и усвоению молока. Иммунные факторы молозива защищают пищеварительную систему малыша от воздействий вирусов, бактерий и паразитов. Очень важно, чтобы в первые дни кроха получал исключительно молозиво и больше ничего! Введение каких-либо заменителей грудного молока считается грубым вмешательством в функционирование детского организма. Чревато это тем, что у ребенка повышается вероятность аллергических реакций, возникновение диареи и других инфекционных заболеваний. Важно кормилице помнить о том, что велика вероятность того, что ребенок может отказаться сосать грудь, после того как ему давали бутылочку с заменителем молока.
Молозиво густое, в нем не так много жидкости – это-то и хорошо, ведь малыш еще не в силах перерабатывать большие объемы жидкости, его почки еще не приспособлены к ним. Именно поэтому крохе противопоказана дополнительная вода! Известно, что ребенок рождается с запасом воды, предохраняющим его организм от обезвоживания, пока не прибыло зрелое молоко, богатое водой. Кроме всего перечисленного, молозиво в своем составе имеет слабительные свойства, что помогает организму малыша избавляться от первородного кала.
15. Причины гиполактии
Гиполактия встречается у 10--15% кормящих женщин. Различают первичную и вторичную гиполактию. При первичной гипо-лактии с самого начала после родов отмечается недостаточное количество молока. При вторичной гиполактии выделение молока в послеродовом периоде постепенно уменьшается или совсем прекращается. Причинами гиполактии могут быть функциональная недостаточность молочных желез, заболевания матери, связанные с беременностью, направильный уход за молочными железами, трещины сосков, мастит. Имеют значение также переутомление, нарушение сна, психическая травма.
Полноценное питание необходимо сочетать с правильным режимом. Кормящая мать должна находиться в спокойной обстановке, достаточно отдыхать, выполнять умеренную физическую работу, гулять на свежем воздухе и спать не менее 8—9 ч в сутки. Совершенно недопустимы курение и употребление спиртных напитков. Кормящая мать по возможности не должна принимать лекарства, так как некоторые из них могут передаваться с молоком и неблагоприятно воздействовать на организм ребенка. Правильное питание и соблюдение кормящей женщиной режима во многом предупреждают гипогалактию. Однако она нередко развивается и у женщин, придерживающихся режима и рационального питания. Женщины, особенно первородящие, нередко страдают от предположения, что у них мало молозива или молока, из-за повышенной чувствительности сосков или ощущения переполненности грудных желез на 4—5-й день после родов. Чувствительность сосков — одна из проблем первого периода кормления грудью. Основной причиной болезненности и трещин сосков является неправильное сосание, обусловленное неумелым прикладыванием ребенка к груди. При кормлении необходимо менять положение ребенка, чтобы изменить силу давления на разные участки соска. Другая причина — недостаточное питание, в результате которого голодный ребенок сосет более активно и, возможно, неправильно. В этом случае не нужно ограничивать продолжительность кормления. Лучше кормить ребенка чаще, предотвращая тем самым как чрезмерно интенсивное сосание, так и застой молока в груди. Чтобы избежать появления трещин и болезненности сосков, кормящая мать должна правильно ухаживать за молочной железой:
• избегать излишнего мытья желез, особенно с мылом;
• не пользоваться кремами и аэрозолями;
• после кормления оставлять несколько капель молока на сосках, чтобы они высохли на воздухе;
• держать соски на открытом воздухе столько, сколько можно, по крайней мере ночью;
• следить за тем, чтобы соски всегда были сухими.
Если ребенок сосет нормально и в правильном положении, а соски остаются чувствительными, следует искать другие причины. Возможно, у ребенка молочница, тогда соски матери могут инфицироваться и появится их болезненность. В этом случае необходимо лечить и мать и ребенка. Может иметь место психосоматическая болезненность сосков, особенно у первородящих женщин, если мать испытывает чувство беспокойства и неуверенности в способности кормить ребенка грудью. Мать может чувствовать себя неловко, если ей приходится кормить ребенка в открытой палате или в присутствии других лиц. Тревожное настроение женщины может быть связано и с тем, что она беспокоится о происходящем в ее отсутствие дома, о будущем уходе за малышом.
17. Смешанное искусственное вскармливание
Любой маме, даже с достаточным количеством молока и хорошими физическими показателями, не помешает знать о такой полезной вещи, как смешанное вскармливание ребенка. Такое смешанное кормление - это режим питания, при котором чередуется искусственное вскармливание смесями с естественным – грудным вскармливанием. При этом материнского молока малыш получает в количестве не меньше, чем 150-200 г в сутки.
Смешанное вскармливание грудничков обычно называют докармливанием в первые 4-5 месяцев жизни. Это время, когда малыш нуждается в приличном количестве естественного питания.
Конечно, нет ничего лучше, чем кормление грудным молоком, особенно в первые полгода жизни. Однако по причинам каких-то сбоев в организме женщины, в основном истинной гипогалактии, может возникнуть надобность в искусственных заменителях, хотя время прикорма еще далеко. Истинная гипогалактия может наступить в результате неразвитости сосков, стрессов, перенесенных во время беременности, или болезней, нередких у современных рожениц. В этих случаях смешанное вскармливание грудничка может ой как пригодиться. Ну а если мама вполне здорова и умудрилась еще и на работу выйти через пару месяцев, то кормление грудью также отступает на задний план: сцеживание необходимо пополнять докормом из молочных адаптированных смесей.
Из смесей для смешанного вскармливания ребенка, также как и для полностью искусственного прекрасно подойдут "Малыш", «Агу-1» и «Агу-2», которые являются гипоаллергенными. Смесь Сперанского и "Малютка" назначаются в первые дни жизни при нехватке естественного молозива. Нормы искусственного вскармливания смесями определяются тем, сколько материнского молока не хватает ребенку и каких веществ ему не достает.
Если ребенок с рождения переведен на смешанное вскармливание, то с возрастом до года его питание дополняется смесями для второго полугодия, разведенным на отварах молоком, цельным молоко с 5% сахара, разведенным кефиром и ионитным молоком. Не удивляйтесь этому: при смешанном вскармливании грудничков требуется большее количество калорий, чем при естественном. Также возрастает необходимость в белке, фруктовых соках и дополнительных кормлениях. А время прикорма наступает раньше примерно на две недели.
Некоторые мамы принципиально отказываются от смешанного вскармливания грудничков, прибегая к донорскому молоку. Но это не всегда возможно, и в последнее время мамы очень редко прибегают к такому способу кормления своего малыша. В этом вопросе смешанного вскармливания бояться не стоит: проблемы с маминым молоком могут со временем решиться и перейти обратно на грудное кормление возможно. Ведь, как мы уже говорили, смешанное вскармливание – удел малышей, которым еще не исполнился годик, а значит, молоко мамы все еще имеет большую ценность. Главное, сохранить способность кормить, то есть восстановить лактацию и не отучать ребенка от сосания груди за промежуток смешанного вскармливания. Работающим мамам советуют забирать кроху к себе на ночь, а днем спокойно сцеживаться и добавлять искусственное вскармливание смесью.
Для этого нужно строго следовать режиму и правилам кормлений. Если мама прикладывает свое чадо к груди чаще двух раз в день, то приток молока не пропадет. Даже если вы уже накормили, помыли и уложили спать свое чудо, можно и сонному дать грудь – они и во сне причмокивают, получая дополнительные крохотные порции молока, а заодно и стимулируя молочный прилив.
Также важно, чтобы ребенок не привыкал к соске с ее широким отверстием, вернее, совсем не знал ее. В этом главная особенность смешанного вскармливания ребенка – помочь грудному питанию, а не заменить его. Вместо соски лучше использовать специальную чашечку или ложечку для кормления. Кормить смесями нужно только после «обеда грудью». Во-первых, опять же «смешанный период» пройдет без потерь материнского молока, а во-вторых, доказано, что любое искусственное вскармливание смесью усваивается лучше в сочетании с грудным молоком. В результате даже при наличии 30% маминого кормления ребенок вполне нормально развивается, даже если 70 других процентов состоят из магазинного рациона. Так что кормите грудью как можно дольше!
Чтобы определить необходимость в докорме, желательно проводить контрольные взвешивания до и после кормления. Так легче выяснить, сколько же молочной смеси требуется малышу. Тут помогут детские пеленки, вернее, их количество. В медицине существует тест под названием симптом «сухих пеленок».
Новорожденный при нормальном питании должен писать 3-6 раз в сутки, а то и больше. На десятый день малыш должен воспроизводить около двенадцати. Если уже на первой неделе жизни мокрых пеленок меньше трех (хотя это бывает крайне редко), то сразу же начинают смешанное вскармливание ребенка.
Те же пеленки помогут определить конец «смешанного курса питания»: как только рекорд пеленок достигает отметки 14 штук в сутки, докорм уменьшается, правда постепенно и под присмотром педиатра. Тяжелее всего отлучать от докорма детей, получающих в сутки более 200 грамм искусственных смесей.
Напоследок нужно сказать следующее: прежде чем ввести смесь должны попробовать решить проблему, занявшись не малышом, а собой. Проследить за своим питанием, подумайте, что может не хватать в вашем организме для необходимого количества молока. Хорошо помогают (буквально за пару дней) лактационные чаи, витаминизированные добавки. Трудности с кормлением ребенка могут быть последствиями психологического состояния: при кормлении малыша самую большую роль играет настрой. Как известно, один лишь вид вашего крохи уже способствует приливу молока. Не забывайте, что мамы подвержены и лактационным кризам в первые месяцы кормления. Это очень временное явление, и смеси тут будут ни при чем.
И только в случае глубокого обследования, можно начинать смешанное вскармливание ребенка, чтобы помочь грудному кормлению, а не заменить его.
18. Коррекция питания и правила введения прикорма
От того, насколько правильно ребенок будет питаться на первом году жизни, зависит его здоровье и отношение к еде в будущем. Так воспитайте же настоящего ценителя здоровой пищи!
Самой вкусной и полезной едой для ребенка на протяжении первых шести месяцев жизни считается мамино молоко. Если же мама по какой-то причине не может кормить ребенка грудью, то он должен получать высококачественную адаптированную смесь. Но приходит время, когда растущему организму требуется и другая пища.
Вы распознаете, что пора вводить прикорм по нескольким основным критериям: интерес к пище взрослых, умение уверенно сидеть, появление первых зубов. Значит, пора подумать над тем, как ввести прикорм ребенку.
Первый прикорм
Раньше доктора советовали мамам буквально с двухнедельного возраста включать в детское меню сок по каплям. Сейчас же диетологи все чаще говорят о вреде раннего введения прикорма ребенку, более того – они подтверждают свои слова неопровержимыми доказательствами.
Если речь идет о малышах, которые находятся на грудном вскармливании, то Всемирная организация здравоохранения рекомендует начинать их знакомство с новыми продуктами не раньше полугода.
А ребенка- искусственника надо прикармливать с пяти с половиной месяцев. Впрочем, это не значит, что вы должны усадить карапуза за стол в четко определенный день. Дождитесь момента, когда он сам попросит у вас то, что вы едите.
Скорее всего, малыш сделает это из чистого любопытства. Но результат исследований его приятно удивит! Дайте малышу кусочек очищенного яблока или груши. Можно также предложить из своей тарелки половину чайной ложечки отварного картофеля, гречневой каши на воде.
Педиатры такой метод называют педагогическим прикормом. От обычного он отличается тем, что его задача – не столько накормить малыша, сколько познакомить его со взрослой пищей и правилами поведения за столом.
Всему свое время
Не спешите переводить ребенка за общий стол. Пока не все, что едят взрослые, ему подходит. Несмотря на то, что пищеварительная система малыша уже достаточно развита, ему по-прежнему нельзя есть жареное, соленое, копченое, жирное. Полуфабрикаты, сосиски, колбасы, некоторые сырые овощи, конфеты, торты также под запретом.
Важное правило
Позвольте ребенку самому решить, когда закончить трапезу. Не заставляйте его доедать, не кормите насильно – и тогда проблем с едой у вас не будет.
Вводим прикорм
Для начала предложите маленькому гурману половину чайной ложки нового блюда до основного приема пищи. Желательно делать это в первой половине дня. Затем сразу же докормите малыша грудным молоком или смесью. На следующий день можно дать уже целую ложку. Главное, следите за общим состоянием ребенка.
Покраснения, высыпания на коже, а также боль в животе – настораживающие признаки. Немедленно исключите этот продукт из рациона и минимум на три дня вообще откажитесь от введения чего-нибудь нового. Знакомство прошло отлично? Постепенно увеличивайте порцию. А через неделю смело вводите еще один продукт.
С того момента, как вы полностью замените прикормом один прием пищи, начинайте давать малышу воду или чай. Предлагайте напиток после еды и между приемами пищи. Что же касается малыша- искусственника, то он уже давно знаком с водой. В этом случае ориентируйтесь на его желания.
Буквально сразу после введения нового продукта вы заметите изменения стула ребенка, у него появится запах изо рта. Не стоит волноваться: все нормально. Просто это одна из стадий физиологического развития.
Правила поведения
Не ждите от ребенка, что он будет послушно сидеть за столом и аккуратно орудовать ложкой. Даже если вы наденете ему нагрудник, он все равно испачкается. А еще, без сомнения, потрогает еду руками, размажет ее по столу или по коленкам. С ложкой тоже предстоят эксперименты: малыш наверняка захочет зажать в зубах, постучать по тарелке.
Естественно, ребенок не сразу начнет самостоятельно пользоваться ложкой. Но чем скорее вы дадите ее малышу, тем быстрее он этому научится. При этом кормите его другой ложкой. Максимально удобны и безопасны пластиковые столовые приборы. У вас – с ровной ручкой, у малыша – с изогнутой.
Чуть позже предложите ребенку и вилку. Поверьте, никогда не рано начинать ее осваивать. Но при условии, что приборами правильно пользуются и сами взрослые.
Правила прикорма ребенка
Собирая информацию о прикорме ребенка, вы наверняка замечали: однозначных мнений и рекомендаций не существует. Педиатры и диетологи советуют начинать вводить прикорм то в четыре месяца, то в шесть. Указанные возраста на баночках с детским питанием вообще приводит мам в замешательство.
Тем не менее, все это не должно вас смущать. Во-первых, в некоторых странах, где производят пюре и каши, другие нормы введения продуктов. Во-вторых, разработаны они для детей- искусственников, которых полагается знакомить с новой пищей раньше, чем грудничков. На сегодняшний день большинство специалистов придерживаются следующей схемы прикорма.
Схема прикорма
Прикорм 6 месяцев Начинать лучше с каши или овощного пюре. Кукурузную, рисовую или гречневую крупу предварительно перемелите в кофемолке и сварите на воде ( пусть консистенция будет жидкой ) либо используйте аналогичные каши промышленного производства.
Что касается овощей, то для первого раза подойдет отваренный кабачок, цветная капуста или картофель. Измельчите их при помощи блендера и предложите малышу. Порция в 100-150г будет оптимальной.
Прикорм ребенка 7 месяцев Можно готовить маленькому гурману пюре из нескольких уже знакомых ему овощей, варить суп, добавляя растительное масло и яичный желток ( ¼ чайную ложку не чаще двух раз в неделю ).
Прикорм ребенка 8 месяцев пришло время узнать, что такое десерт. Фруктовой пюре из яблока, груши, персика идеальны для малыша. смешивайте их с кашей или предлагайте как самостоятельное блюдо. Но учтите: если до этого малыш съел 70 г овощей, то фруктов давайте не больше 50 г.
Кроме того, уже пора попробовать кефир ( полная порция – 100 мл ) и творог ( 50 г в день ). Готовьте их сами, используя закваски – у вас это хорошо получится. Но и специальное питание тоже подойдет. Только не забывайте, что полезные бактерии живут от 5 до 14 дней. Если на упаковке указано, что хранить продукт можно дольше, значит, там нет пробиотических культур.
Прикорм ребенка 9 месяцев Приступайте к мясу. Говядина, кролик, индейка – это полезно и вкусно! Отварите мясо, а потом измельчите его на мясорубке или при помощи блендера. Детские консервы тоже подойдут. В первый раз дайте половину чайной ложечки мяса вместе с овощами. Постепенно доведите количество до 3-4 чайных ложек в день.
Только не готовьте малышу супы на мясном бульоне – маленькому желудку не под силу переварить это сложное блюдо.
Прикорм ребенка 10 месяцев Мясо в меню ребенка сейчас должно быть постоянно. Вместе с тем диетологи советуют устраивать и один «разгрузочный» день, заменяя мясо рыбой. Выбирайте нежирные сорта ( хек, треска, морской окунь ). При этом не забывайте, что первая порция нового продукта – пол-чайной ложки, полная – 50г.
В этом возрасте уже можно предложить малышу борщ. Только сначала проверьте его реакцию на яркие овощи – свеклу и морковь. Попробуйте также ввести тыкву, ягодное пюре, йогурт, детское печенье.
Прикорм ребенка 11 месяцев Супы прекрасно дополнит свежая зелень ( лучше, если вы начнете выращивать укроп и петрушку на окне, чтобы не сомневаться в их экологической чистоте ). Борщ будет вкуснее со сметаной. Хлеб со сливочным маслом тоже понравится маленькому гурману. Смело варите ему манную, перловую, ячневую, овсяную и пшенную каши – они непременно придутся ему по вкусу.
Прикорм ребенка 12 месяцев Меню малыша к этому времени уже достаточно расширилось. Наверняка у него появились и любимые блюда. Например, яблоко с сельдереем или паровые тефтели. Теперь хорошо бы ввести сок ( готовьте его сами и на первых порах разбавляйте водой 1:1 ) и молоко ( предназначенное специально для детей ).
Уроки кулинара
Конечно же, вы заботитесь о здоровье малыша, стремитесь кормить его только полезными и свежеприготовленными продуктами. Однако понятие «правильное питание» в отношении ребенка имеет ряд особенностей. Для детских блюд существуют свои законы.
Отварное или на пару Овощи из пароварки или приготовленные в небольшом количестве воды отличаются насыщенным вкусом, да и консистенция у них нежнее. К тому же при такой обработке лучше сохраняются витамины. Ни в коем случае ничего не поджаривайте, даже заправку для супа или борща.
Без соли и сахара Во всех продуктах есть немного этих натуральных составляющих, поэтому приучайте малыша к естественному вкусу. А вот что можно смело добавить в суп или пюре – так это чуть-чуть растительного масла. И только ближе к году начинайте слегка подсаливать блюда, используя йодированную соль.
Что касается напитков, то кислые компоты и кисели подслащивайте натуральным виноградным сахаром или медом – при условии, что у карапуза нет на него аллергии.
Протертое Обычно на момент введения прикорма у ребенка прорезываются всего один-два зуба, то есть он не может самостоятельно жевать. Поэтому пища должна быть перетертой до состояния пюре ( гомогенизированной ). Чуть позже, в 8-9 месяцев, достаточно будет размять ее вилкой. А к году – нарезать продукты небольшими кусочками.
Самое свежее Старайтесь готовить пищу для малыша только на один прием. Никогда не предлагайте ребенку то, что он не доел в прошлый раз. И уж тем более не готовьте с вечера на завтра.
Запивать или нет?
Диетологи советуют не пить во время приема пищи – только после нее, желательно спустя 10-15 минут. Так что не ставьте на стол все, что вы хотите предложить малышу. Лучше сделать это по очереди. Приобретите удобную посуду для чая, компота и воды. Не следует наливать напиток в бутылочку с соской, сразу же учите малыша пить из чашки. Выбирайте модель с удобным носиком и блокиратором: если малыш и опрокинет чашку, жидкость не разольется. Для детей постарше подойдут модели с трубочкой.
Пищевые аллергены
Диетологи отмечают: случаи возникновения аллергических реакций у маленьких детей участились. Причин заболевания несколько, в том числе неправильное или несвоевременное введение блюд при прикорме и непереносимость ребенком каких-либо продуктов.
Глютен Пшеница, овес и рожь содержат белок клейковины, который плохо усваивается детским организмом до 5-6 месяцев. В первую очередь вводите безглютеновые каши: кукурузную, гречневую, рисовую. С другими крупами повремените, как, впрочем, с хлебом и печеньем. Предлагайте их малышу лишь после 8-9 месяцев.
Коровье молоко До года ферментативные системы ребенка не готовы переваривать этот продукт. Если хотите побаловать малыша молочной кашей, разведите ее грудным молоком или смесью.
Яйца Аллергия на белок – довольно частое явление. Поэтому до года давайте ребенку только желток (в небольшом количестве ).
Кроме этих продуктов высыпания на щечках могут вызвать рыба, мед, фасоль, баранина, овощи, ягоды и фрукты красных и оранжевых цветов. Будьте с ними осторожны, никогда не предлагайте малышу несколько новых продуктов одновременно и ведите пищевой дневник, особенно если аллергия все-таки проявилась. Записывайте блюдо, способ его приготовления и реакцию малыша. Эти сведения помогут вам легко определить виновника появления красных пятнышек на коже ребенка.
19. Расчет суточного объема питания для доношенных детей первого года жизни.
Существует несколько способов расчета питания.
Первые 10 дней жизни
Формула Зайцевой Г.И.
суточный объем молока = 2% массы при рождения ? возраст в днях
Например, возраст ребенка - 7 дней,
масса при рождении - 3200г
суточный объем молока = 64 * 7 = 448 мл
Объем молока на одно кормление при свободном вскармливании (количество кормлений не менее 10) - составляет приблизительно 45 мл, при вскармливании по часам (7 раз в сутки) - 64 мл.
Формула Финкельштейна
Если масса ребенка при рождении менее 3200г:
Суточный объем молока = возраст в днях х70
Если масса ребенка при рождении более 3200г:
Суточный объем молока = возраст в днях х80
После 10-го дня жизни
Объемный метод:
Суточный объем питания составляет:
в возрасте от 10 дней до 2 мес. 1/5 от массы тела ребенка
от 2 мес. до 4 мес. 1/6 от массы тела ребенка
от 4 мес. до 6 мес. 1/7 от массы тела ребенка
от 6 мес. до 8 мес. 1/8 от массы тела ребенка
старше 8-9 мес. и до конца года 1000-1200 мл в сутки
Заключение
В последние годы особенности здорового человека, его окружения, профилактика заболеваний выделились в отдельную дисциплину, изучаемую в медицинских учебных заведениях. Для медсестры важны знания о здоровом ребенке, т.к. они позволяют осуществлять сестринский процесс с учетом индивидуальных особенностей, характерных для маленьких пациентов.
Список литературы и ссылки
Д.А. Крюкова, Л.А. Лысак, О.В. Фурса «Здоровый человек и его окружение».
Н.Ю. Рылова «Новорожденный ребенок»
http://www.razumniki.ru/vnutriutrobnoe_razvitie.html
Евгений Комаровский. «Здоровье ребенка и здравый смысл его родственников»
http://www.missfit.ru/mammy/prikorm/
http://www.ratnatg.ru/korrekcia.htm
http://www.net-boleznyam.ru/periody-detskogo-vozrasta/
http://www.mamusi.ru/
http://www.art-med.ru/articles/list/art178.asp
http://www.mama-journal.ru/malysh/Nedonoshennye_deti.html
http://www.vitaminov.net/rus-catalog_zabolevaniy-691887735-0-1388.html
http://www.mamashkam.ru/detki/zdorovie_pitanie/vse_grudnom_moloke.html