Неспецифический язвенный колит. Рак толстой кишки. Острый гепатит
Реферат
На тему: Неспецифический язвенный колит. Рак толстой кишки. Острый гепатит
2009
1. Неспецифический язвенный колит (Colitis ulcerosa non specifica)
Неспецифический язвенный колит — это хронический воспалительный процесс, сопровождающийся развитием геморрагии, образованием язв в толстой кишке, в частности в прямой.
Этиология и патогенез. Этиология не известна. Существует мнение об инфекционном происхождении заболевания. Более обосновано предположение о том, что язвенный колит относится к группе диффузных болезней соединительной ткани. Большая роль в развитии заболевания, несомненно, принадлежит аллергии, в том числе и аутоиммунной агрессии. По-видимому, в патогенезе заболевания имеют значение нервный и эндокринный факторы, в том числе нарушения функции коркового вещества надпочечников. Наконец, определенную роль играет пищевая, главным образом белковая и витаминная, недостаточность, в особенности витаминов группы В. Чаще страдают лица 20—40 лет.
Πатоморфология. Наблюдается глубокий инфильтративный воспалительный процесс с некротически-язвенными изменениями толстой кишки, чаще дистальных ее отделов. Развивающиеся грануляции нередко придают поверхности слизистой оболочки полипозный характер. Патогномонично для заболевания наличие большого количества язв, многие из которых значительных размеров и проникают в глубокие слои стенки кишки, иногда приводя к ее перфорации. Как правило, отмечаются кровотечения из язв, иногда значительные. В интрамуральных нервных ганглиях обнаруживаются тяжелые дистрофические изменения.
Клиника. В первую очередь наблюдаются кровотечения, чаще связанные с дефекацией, часто жидкий стул, лихорадка, боль по ходу толстой кишки, нарастающая анемия и исхудание.
По характеру течения различают острую и хроническую формы язвенного колита.
Для острой формы характерно бурное развертывание клинической картины, особенно на фоне кишечного кровотечения и лихорадки. Острая молниеносная форма, сопровождающаяся высокой лихорадкой, тахикардией, болью в животе и кровавым поносом (алая кровь), обычно в короткое время заканчивается смертью. Подобные формы встречаются сравнительно редко.
Хроническую форму подразделяют на хроническую рецидивирующую и хроническую непрерывную (С. М. Рысс и др.), которые могут протекать с тотальным (сравнительно редко) и сегментарным поражением толстой кишки. Последняя форма по аналогии с обычным сегментарным колитом разделяется на левосторонний (чаще) неспецифический язвенный колит, правосторонний (реже) и поперечный (сигмоидит, тифлит и трансверзит).
Основными симптомами неспецифического язвенного колита являются ректальные кровотечения, обычно связанные с дефекацией, реже самостоятельные. При правостороннем и поперечном регионарном язвенном колите кровь и слизь перемешаны с калом, при левостороннем нисходящем — располагаются на поверхности кала; кроме того, кровь нередко выделяется и к концу дефекации. Часто наблюдается понос—вначале стул 1—3 раза в сутки, но может быть чаще. Иногда стул оформлен и даже временно возможен запор. Однако в дальнейшем запор, как правило, сменяется поносом, частота стула нарастает (в тяжелых случаях до 6—10 раз в сутки и более). Иногда бывают ложные позывы с выделением небольшого количества слизи, гноя и крови со зловонным запахом. Отмечается боль по ходу толстой кишки, нередко усиливающаяся перед дефекацией (часто заканчиваясь императивным позывом) и обычно затихающая после нее. Во время обострения обычно наблюдается лихорадка, в тяжелых случаях до 38—39° С и выше, иногда с ознобом.
Больные нередко бледны, в особенности при выраженных ректальных кровопотерях. Как правило, отмечается тахикардия, приглушенность тонов сердца и снижение артериального давления.
Язык сухой, обложенный. Живот внешне обычно не изменен; при поверхностной пальпации определяется разлитая болезненность в нижней его половине, при глубокой — уплотнение (часто неравномерное) преимущественно левой половины толстой кишки: нисходящей, сигмовидной, а в отдельных случаях — поперечной ободочной.
Весьма показательны результаты ректороманоскопии (отек, разрыхленность слизистой оболочки, выраженная кровоточивость, язвы, псевдополипы и др.). Большое диагностическое значение имеет рентгенологическое исследование, в особенности ирригоскопия (ригидность кишки, исчезновение гаустраций, наличие язв и полипов) (рис. 32).
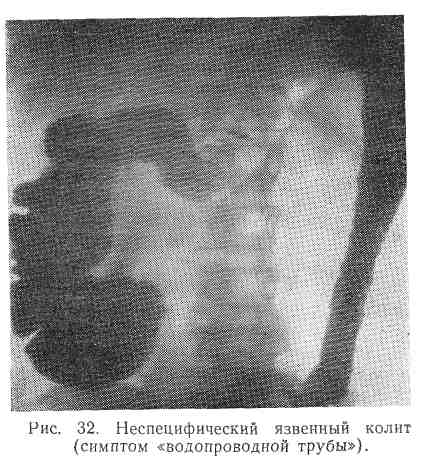
Течение неспецифического язвенного колита сопровождается частым поражением печени и других органов пищеварительной системы, а также рядом изменений кожи: узловатой эритемой, язвами на голенях, реже участками некроза кожи и т. д. Течение неспецифического язвенного колита, осложненного частыми кровотечениями, малокровием и истощением, тяжелое. Смертность в среднем составляет 10—20 %.
Лечение следует проводить по принципам лечения при хроническом колите. Оно должно быть основано на учете периода и формы заболевания, а также особенностей клинического течения. Комплекс лечебных мероприятий должен предусматривать применение средств, направленных на повышение защитных сил организма, устранение интоксикации, способствующих регенерации слизистой оболочки кишок, десенсибилизирующих средств, а также витаминотерапию, переливание крови и кровезаменителей, гормонотерапию и др.
В остром периоде заболевания назначают диету № 4а, при затихании острых явлений — диету № 5а, № 5. В период реконвалесценции можно назначить общую диету; однако при этом следует избегать пищевых продуктов, содержащих большое количество клетчатки. Широко применяют дробные переливания крови и кровезаменителей (капельным методом) по 200—250 мл 2 раза в неделю в течение 6—12 недель. Кортикостероиды назначают начиная с суточных доз преднизолона (25—35 мг), кортизона (50—200 мг), гидрокортизона (75— 125 мг). По достижении терапевтического эффекта дозы постепенно снижают. Продолжительность курса лечения 1—3 месяца. Эффективно назначение гидрокортизона (125— 250 мг) в микроклизмах 20—30 раз.
Во многих случаях необходимо применять антибиотики, сульфаниламидные препараты, энтеросептол (в целях борьбы со вторичной инфекцией). При всех методах лечения назначают аскорбиновую кислоту, витамины группы В; нередко эффективны противогистаминные средства. Препаратами, хорошо сочетающими антибактериальное и десенсибилизирующее действие, являются салазосульфапиридин (сульфасалазин, салазопирин), салазодиметоксин; их назначают по 4—6 г в сутки после еды в течение 2—3 месяцев с постепенным снижением дозы до 2 г в сутки. Положительный эффект при этом отмечается у 78 % больных. Салазо-сульфапиридин можно применять для ректального введения в виде суппозиториев (1 г) ив микроклизмах (1 — 2 г на 30 мл кипяченой воды). Предложено введение салазопиридазина в виде 5 % суспензии per rectum (30— 40 мл), а также внутрь (1,5—2 г). Сульфаниламидные препараты являются единственным средством, которое можно с успехом применять в течение продолжительного времени.
Назначают также колибактерин (2 дозы 4 раза в день в течение 1 — 2 месяцев).
Полезны лечебные клизмы из 0,5 % раствора танина, антипирина, реопирина, бальзама Шостаковского поровну с вазелиновым маслом, йодинола, кромолина-натрия (интала), настоя цветков ромашки и др.
При неэффективности консервативного лечения в течение 2—4 недель при острых формах болезни и в течение 2—3 лет и более при тяжелых хронических показано оперативное лечение (В. К. Гусак).
Все лица, перенесшие острый или обострение хронического неспецифического язвенного колита, должны находиться на диспансерном учете. По показаниям им необходимо проводить курс противорецидивного лечения в стационаре.
2. Рак толстой кишки (Carcinoma intestini crassi)
Рак толстой кишки встречается наиболее часто среди всех злокачественных новообразований кишок. На локализацию рака в прямой кишке приходится 70—80 % случаев рака толстой кишки.
Клиника. Общим симптомом рака толстой кишки является прежде всего кишечный дискомфорт (снижение, часто избирательное, аппетита, отрыжка, иногда с неприятным запахом, чувство распирания, тяжести, а в дальнейшем боль в животе, чередование запора с поносом). Затем снижается общий тонус и работоспособность, отмечается исхудание, анемия, появляется или усиливается боль в животе, в кале появляется кровь. В некоторых случаях может развиться синдром подострой и острой непроходимости кишок.
При обследовании обнаруживают бледно-грязноватый оттенок кожи и видимых слизистых оболочек, исхудание, вплоть до кахексии. В большинстве случаев в одном из отделов толстой кишки пальпируется опухоль (поздний симптом).
В кале при локализации рака в дистальных отделах кишки часто определяются кровь и слизь. Микроскопически при распадающихся опухолях в исключительно редких случаях обнаруживаются отдельные раковые клетки.
Существенное значение для диагностики имеет рентгенологическое исследование, в особенности метод ирригоскопии, а при раке сигмовидной и прямой кишок — ректороманоскопия.
Некоторые клинические особенности и характер дальнейшего течения рака толстой кишки связаны с локализацией опухоли.
Рак толстой кишки правосторонней локализации характеризуется болевым синдромом без выраженного нарушения продвижения содержимого, кишки. Довольно рано появляется синдром кишечного дискомфорта. Вначале это чувство тяжести, распирание и урчание в кишках через 3— 5 ч после еды. В дальнейшем присоединяются метеоризм, отрыжка, тошнота, а затем и выраженная боль справа и в пупочной области. Относительно рано нарастает слабость, развивается анемия без видимой кишечной кровопотери. Нередко отмечается повышение температуры тела, иногда с ознобом. Для рака слепой кишки со склонностью к изъязвлению характерны признаки общей интоксикации. В 25 % случаев отмечается наклонность к запору, в то время как жидкий стул с примесью крови встречается относительно редко (главным образом, при раке поперечной ободочной кишки).
Примерно в трети случаев удается прощупать опухоль "в виде глыбы различной величины, плотной консистенции, обыкновенно не особенно чувствительной, по своему очертанию не напоминающей ни одного органа" (В. П. Образцов). При локализации опухоли в правом и левом изгибе толстой кишки, как и в области восходящей и нисходящей ободочной кишки, опухоль обычно труднодоступна для пальпации. Опухоль поперечной ободочной кишки в большинстве случаев пальпируется. Вначале она подвижна, смещается при пальпации вместе с кишкой.
В крови обычно рано отмечается снижение уровня эритроцитов и гемоглобина, а при распаде опухоли — умеренный лейкоцитоз и увеличение СОЭ.
Рак толстой кишки левосторонней локализации характеризуется продолжительным малосимптомным течением с меньшей выраженностью болевого синдрома, хотя последний в ряде случаев может быть интенсивным. Более часто и резко выражено нарушение проходимости кишки, вплоть до развития частичной или полной непроходимости, вызывающей необходимость срочного хирургического вмешательства. Примерно з половине случаев отмечается запор, нередко запор сменяется поносом.
Более чем у четверти больных констатируется наличие крови в кале (на поверхности испражнений). Нередко, в отличие от геморроя, кровь выделяется до отхождения кала, иногда и вне дефекации в виде "плевков" кровянистой слизи, что особенно часто бывает при ректосигмоидальной локализации рака. Сравнительно поздно начинается исхудание и значительно реже или позже, чем при правосторонней локализации рака, развивается общая интоксикация и появляется лихорадка.
При локализации в сигмовидной кишке опухоль прощупывается относительно часто, в нисходящей — реже и в левом изгибе ободочной кишки — очень редко. Прощупывание бугристости в сигмовидной кишке возможно при наличии в ней каловых камней, и потому в сомнительных случаях повторную пальпацию следует проводить после очистительной клизмы. При раке прямой кишки очень характерно нарушение дефекации (запор, боль, ложные позывы). Кал часто выделяется маленькими "орешками" ("овечий кал") и в виде тонкой ленты (лентообразный кал). На его поверхности обычно видна кровь, нередко слизь и гной. В ряде случаев отмечается чередование поноса и запора, а также "запорный понос".
В некоторых случаях наблюдается выделение крови и слизи при отхождении газов и вне акта дефекаций, а иногда "кровавые слизистые плевки". Важное значение в диагностике рака прямой кишки имеет пальцевое исследование.
При лабораторных исследованиях отмечается нарастание анемии, постоянное увеличение СОЭ, положительная реакция на наличие скрытой крови в кале.
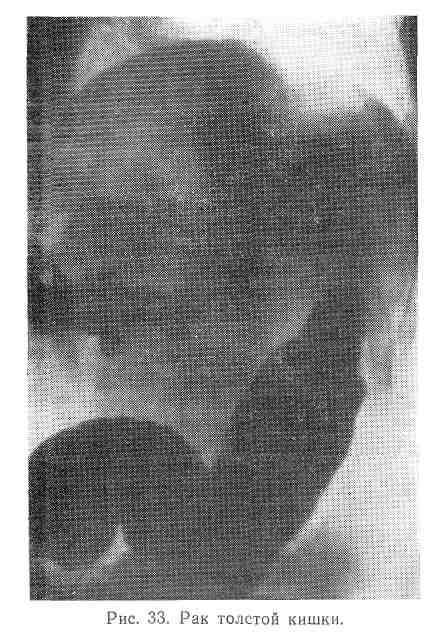
Важнейшими рентгенологическими признаками являются длительная и стойкая задержка контрастной массы, дефекты наполнения с неправильными краями, постоянное сужение кишки, не поддающееся воздействию спазмолитических средств, патологический рельеф слизистой оболочки кишки, который лучше выявляется методом двойного контрастирования (наполнение кишки контрастной взвесью и после ее удаления — газом) (рис. 33).
Течение рака толстой кишки обычно длительное, оно может осложняться постепенно нарастающей обтурационной непроходимостью кишок. Последняя развивается остро или подостро. В редких случаях наблюдается перфорация кишки. Иногда изъязвление опухоли может привести к профузному кровотечению. Возможно прорастание опухоли в соседние органы; сравнительно редко происходит метастазирование в лимфатические узлы брюшной полости, печень, кости. В некоторых случаях медленно развивается истощение, нарастает анемия и раковая интоксикация. Средняя продолжительность жизни больных 1—3 года.
Диагноз и дифференциальный диагноз на ранних этапах заболевания труден. Часто заболевание рассматривается как хронический колит, который действительно нередко длительное время предшествует развитию рака. Поэтому больные хроническим колитом, особенно страдающие упорным запором, должны быть под постоянным наблюдением.
Пальпируемую опухоль следует дифференцировать с каловыми камнями в сигмовидной кишке, полипозом (ректороманоскопия) и туберкулезным поражением слепой кишки.
Как указывал В. П. Образцов, "главное клиническое различие между раком и туберкулезом слепой кишки, не говоря уже о присутствии туберкулезных бацилл, заключается в том, что при раке мы не прощупываем самой слепой кишки, а прощупываем только опухоль, между тем как при туберкулезе в большинстве случаев мы отчетливо прощупываем самую слепую кишку со всеми ее характерными свойствами, с удержанием ее формы, эластичности и т. д. и лишь только с утолщенными и инфильтрированными стенками, причем инфильтрация постепенно уменьшается по направлению вверх, т. е. по направлению соli ascendentis"
Рак прямой кишки следует дифференцировать в первую очередь с геморроем, сифилисом, анальными трещинами, что достигается с помощью осмотра, пальцевого исследования и ректоскопии. В неясных случаях прибегают к биопсии.
Прогноз в случаях раннего распознавания и своевременного хирургического вмешательства относительно благоприятен, так как рак толстой кишки метастазирует сравнительно поздно. Согласно данным А. М. Ганичкина, выживаемость больных в течение 5 лет после радикальной операции по поводу рака толстой кишки составляет около 70 %.
Лечение. Ранняя операция, в остальном — симптоматическое. Применение химио- и лучевой терапии достаточно эффективно и может быть рекомендовано в неоперабельных случаях, а также для подкрепления результатов оперативного лечения.
3. Острый гепатит (Hepatitis acuta)
Острый гепатит объединяет труппу острых, в основном инфекционных, заболеваний, поражающих преимущественно паренхиму печени. Среди этих заболеваний преобладает острый вирусный гепатит, который имеет особое значение ввиду того, что нередко после клинического выздоровления (даже через много лет) может привести к развитию хронического гепатита, цирроза печени и хронических воспалительных заболеваний желчных путей. Можно без преувеличения сказать, что среди причин, вызывающих заболевания печени и желчных путей, вирусный гепатит занимает такое же место, какое занимает ревматизм в развитии заболеваний сердца.
Ведущим симптомом острого гепатита является печеночная (паренхиматозная) желтуха, хотя в ряде случаев возможны и безжелтушные формы.
Возбудителем заболевания является вирус (А и В). Вирус А вызывает инфекционный (эпидемический) гепатит, или болезнь Боткина, с инкубационным периодом 10—40 дней, вирус В — сывороточный (инокуляционный, прививочный) гепатит с продолжительным инкубационным периодом (до 200 дней).
В последние годы обнаружено, что существует еще вирус С, вызывающий развитие острого гепатита. Большое значение имеет дельта-вирус, особенностью которого является то, что он может вызывать поражение печени лишь у тех лиц, которые уже инфицированы вирусом гепатита В, что приводит к более тяжелому течению последнего.
Подробнее вирусный гепатит описан в учебниках по инфекционным болезням.
Из других инфекционных агентов в этиологии острого гепатита особую роль играют лептоспиры, поскольку заболевание, вызываемое ими (болезнь Васильева—Вейля), характеризуется тяжелым течением и в 5— 10 % случаев приводит к смертельному исходу (при вирусном гепатите этот показатель составляет 0,1 —0,4%).
Кроме инфекционного различают токсический гепатит. Факторами, вызывающими его, могут быть некоторые вещества (четыреххлористый углерод, хлороформ, тринитрофенол и др.), лекарственные препараты (экстракт мужского папоротника, атофан, сульфаниламидные препараты), а также острые, в том числе профессиональные, отравления. Издавна известно, что токсический гепатит может быть вызван внутривенным введением мышьяковистых препаратов. Однако в настоящее время в большинстве подобных случаев установлено скрытое течение вирусного гепатита, иногда вызванного внутривенным проникновением вируса В.
Среди промышленных ядов, обусловливающих возникновение острого токсического гепатита, следует отметить тринитротолуол, бензол и др. Известное значение в развитии острого токсического гепатита имеет предшествующее употребление алкоголя. Отмечены также относительно редкие случаи, острого алкогольного гепатита, в большинстве случаев обусловленного приемом больших количеств суррогатов алкоголя.
Острый гепатит возможен при отравлениях грибным, ядом (сморчки, бледная поганка).
Возможно развитие гепатита при острой лучевой болезни (у японских рыбаков после взрыва атомной бомбы на Бикини).
Клиника. При токсическом гепатите наряду с нарушением общего состояния больного основным симптомом является желтуха, имеющая чаще паренхиматозный генез, хотя иногда присоединяются явления гемолиза, особенно при отравлениях грибным ядом.
В большинстве случаев отмечается увеличение печени и болезненность ее при пальпации.
При токсическом гепатите, особенно с тяжелым и среднетяжелым течением, отмечается более или менее выраженная функциональная недостаточность печени, в частности значительное угнетение ее антитоксической, белковообразовательной и протромбинообразовательной функций.
Клиническими проявлениями острого алкогольного гепатита являются желтуха, ощущение тяжести в верхней части живота, часто лихорадка, иногда быстро развивающийся асцит. В легких случаях эти признаки отсутствуют. При лабораторном исследовании в зависимости от тяжести заболевания отмечается умеренный лейкоцитоз, увеличение СОЭ, а функциональные пробы печени указывают на поражение ее паренхимы (А. С. Логинов, А. С. Мухин).
В тяжелых случаях острый токсический гепатит может явиться причиной острой и подострой дистрофии печени.
Дифференциальный диагноз проводят прежде всего с желтухой другого происхождения, в частности механической (подпеченочной) и гемолитической (надпеченочной) (см. табл. 10), В дифференциальной диагностике вирусного· и лептоспирозного гепатита большое значение имеют эпидемиологические данные. При токсическом гепатите в анамнезе больных имеются сведения о профессиональных или бытовых интоксикациях. Учитываются также результаты пункционной биопсии печени.
Прогноз при остром гепатите определяется его этиологией.
Дистрофия печени может протекать остро, подостро, являясь исходом вирусного гепатита, а также ряда других как острых (токсический гепатит), так и хронических заболеваний печени (хронический гепатит, цирроз).
При развитии острой дистрофии в течении заболевания обычно критически наступает перелом в худшую сторону. Больной становится апатичным, безразличным к окружающему, нередко как бы оглушенным. В некоторых случаях, напротив, наблюдаются бессонница, возбуждение, бред, галлюцинации и даже психоз. В терминальной стадии возможна печеночная кома. Довольно часто ранее нормальная или субфебрильная температура тела значительно повышается, желтуха усиливается. На коже появляются геморрагии от петехиальных элементов до крупных кровоподтеков. Изо рта часто исходит сладковатый (печеночный) запах (foetor hepaticus).
Печень начинает уменьшаться, при пальпации становится болезненной; вскоре пальпаторно не определяется, а при перкуссии отмечается ее уменьшение (появление тимпанического звука над правой реберной дугой). В острых случаях печень уменьшается довольно быстро. Часто значительно снижается суточный диурез, при микроскопическом исследовании мочи обнаруживаются кристаллы лейцина и тирозина. Резко повышается аминотрансферазная активность крови, нарастает остаточный азот, азот полипептидов и мочевины, понижаются А/Г коэффициент сыворотки крови, уровень протромбина. Характерны увеличение СОЭ, лейкоцитоз.
При подострой дистрофии печени все вышеописанные явления развиваются медленнее. Больной чаще угнетен, подавлен, оглушен и редко бывает возбужден. Печень уменьшается постепенно, консистенция ее иногда становится неравномерной. Остальные симптомы те же, что и при острой дистрофии.
Острая и подострая дистрофия печени проявляется синдромом недостаточности печени, которая может развиться на заключительном этапе течения ряда заболеваний этого органа, в частности хронического гепатита, цирроза печени, цирроза-рака, злокачественных опухолей. Она характеризуется глубокими обменными нарушениями, дистрофическими процессами, развивающимися в ряде органов, тяжелой общей интоксикацией, в том числе и центральной нервной системы. В результате возникает печеночная кома, характеризующаяся постепенно нарастающей депрессией, сонливостью, спутанностью сознания, реже — периодами возбуждения, бредом, иногда эйфорией.
При обследовании обращает на себя внимание сладковатый запах, исходящий от больного, сухость кожи, наличие на ней кровоизлияний — от петехий до более обширных экстравазатов. Кожа больного холодная на ощупь, черты лица заострены, тонус глазных яблок снижен, нередко отмечаются судороги, патологические рефлексы. В ряде случаев возможна лихорадка, иногда достигающая высокого уровня.
Дыхание больного шумное, нередко с нарушением ритма (типа Куссмауля, Чейна — Стокса). Со стороны сердца и сосудов, наряду с тахикардией, может отмечаться нарушение ритма, снижение уровня артериального давления.
При исследовании крови обычно обнаруживается анемия, в ряде случаев лейкоцитоз, обусловленный ацидозом, увеличение СОЭ. Биохимическое исследование крови устанавливает повышение уровня в ней группы остаточного азота, в том числе мочевины, увеличение содержания аммиака, снижение уровня калия, несколько реже — натрия.
Мочеотделение снижено, а в осадке мочи могут быть выявлены кристаллы лейцина и тирозина, прежде считавшиеся патогномоничными для тяжелой недостаточности печени, в то время как форменные элементы крови и цилиндры обычно отсутствуют.
Лечение должно начинаться как можно раньше — при появлении первых угрожающих признаков, так как в период комы лечение чаще неэффективно.
Необходима массивная дезинтоксикационная терапия. Для борьбы с ацидозом целесообразно внутривенное введение натрия гидрокарбоната (200—400 мл 4 % раствора). Показано промывание кишок раствором натрия гидрокарбоната. Обязательно введение больших доз кортикостероидов (150—300 мг преднизолона в сутки). Эффективны повторные в течение 2—3 дней частичные обменные переливания крови. При этом выводят до 750—1000 мл крови, одновременно в другую вену вводят такое же количество одногруппной донорской крови с небольшим сроком хранения. Показаны такие препараты, как АТФ, леводопа (L-дофа), а также антиферментные препараты.
Е. М. Та реев и С. Р. Мардашев с сотрудниками (1974) предложили применять L-глутамин (12—18 г в сутки в течение 10—15 дней).
С целью связывания накапливающегося в крови аммиака рекомендуют внутривенное введение 10—20 мл 1 % раствора глутаминовой кислоты, предпочтительно в 5 % растворе глюкозы (100—200 мл) 2—3 раза в день.
Улучшает кровоснабжение печени внутривенное введение 10 мл 2,4 % раствора эуфиллина 3—4 раза в сутки. Для повышения усвоения кислорода клетками печени назначают кальция пангамат, кокарбоксилазу, липоевую кислоту; в последующем целесообразно внутривенное введение глюкозы, а для улучшения липо-тропной функции — внутривенное введение 10 мл 10 % раствора холина хлорида (лучше в 200—250 мл глюкозы) 2 раза в сутки.
При печеночной коме отмечается благоприятный эффект от применения антибиотиков, особенно тех, которые плохо всасываются из кишок (неомицин, канамицин и др.). Они подавляют кишечную микрофлору, что приводит к уменьшению образования в кишках, а затем и всасывания в кровь аммиака и свободных фенолов (А. Ф. Блюгер). Эти средства обладают свойством подавления церебротоксических процессов.
При выраженном алкалозе назначают препараты калия до 10 г в сутки (С. Д. Подымова).
Целесообразно парентеральное введение витаминов: пиридоксина — 50—100 мг, цианокобаламина — 100—200 мкг, аскорбиновой кислоты — 0,3—0,5 г.
Для борьбы с гипоксией проводят оксигенотерапию.
При недостаточности печени важное значение приобретает профилактика инфекций, включающая применение антибиотиков широкого спектра действия (ампициллин, левомицетин и др.).
При печеночной коме в ряде лабораторий и клиник делались попытки подключения находящимся в коме больным печени животных (гетеро-печени) — чаще печени свиньи. В некоторых случаях удавалось добиться хорошего лечебного эффекта.
Использованная литература
Внутренние болезни / Под. ред. проф. Г. И. Бурчинского. ― 4-е изд., перераб. и доп. ― К.: Вища шк. Головное изд-во, 2000. ― 656 с.