Анестезия в челюстно-лицевой хирургии
Реферат
Анестезия в челюстно-лицевой хирургии
Введение
Общие специфические изменения у больных, наиболее значимые с точки зрения проведения анестезии, следующие: острые или хронические нарушения дыхания вследствие рубцовых, воспалительных или травматических процессов в полости рта, глотки, гортани или трахеи, расстройства питания, многократность оперативных вмешательств и анестезий, психоэмоциональные изменения вследствие уродующих лицо процессов.
К общим проблемам анестезии можно отнести значительную кровопотерю вследствие сильной васкуляризации головы и лица, возможность измененной реакции на медикаменты при многократных анестезиях, особенности интубации трахеи и поддержания проходимости дыхательных путей, необходимость выполнять операции в области рефлексогенно-активных зон, эмоциональные факторы и особенности ощущений больного при операциях на лице, глазах, в области дыхательных путей, нежелательность инфильтрации тканей местным анестетиком при пластических операциях.
При многих операциях в рассматриваемых областях применяют местную и проводниковую анестезии
В современной анестезиологии эти виды анестезии обычно сочетают с методами общего воздействия (седативными, нейролептическими, аналгезирующими препаратами, способами электроаналгезии, чрескожной электронейростимуляции). Масочная ингаляционная анестезия имеет ограниченное применение, так как она создает определенные неудобства для хирурга и трудности поддержания проходимости дыхательных путей. Те же недостатки имел распространенный в прошлом инсуффляционный наркоз, который, кроме того, сопровождается значительным загрязнением атмосферы операционной ингаляционными анестетиками. Эти методы в последние годы все больше уступают эндотрахеальной общей анестезии, несмотря на то что техника интубации трахеи может представлять большие сложности.
К особенностям техники анестезии относится необходимость применения особо надежных и удобных для хирурга соединительных элементов между интубационной трубкой и адаптером дыхательной системы наркозного аппарата, тщательная фиксация интубационных трубок, важность использования армированных интубационных трубок и соединительных элементов, специальных часок для подачи газовой смеси через нос или обычных масок, но с возможностью присоединении адаптера в дистальной части.
При многих операциях и заболеваниях имеет преимущества интубация через нос. При вмешательстве в полости носа, ротоглотки для профилактики аспирации крови применяют не только раздувание манжеты интубационной трубки, но и дополнительно тампонаду глотки марлевым тампоном. Тампон предварительно смачивают (с последующим отжиманием) изотоническим раствором натрия хлорида или вазелиновым маслом. Конец тампона должен оставаться снаружи ротовой полости, иметь фиксационную нить или зажим (автору известен случай тяжелой асфиксии вследствие закупорки дыхательных путей тампоном после экстубации).
При многих операциях затруднен контроль за состоянием больного по привычным для анестезиолога признакам (состояние зрачков, цвет губ и слизистых ротовой полости), поэтому особенно важное значение приобретает аппаратный мониторинг хотя бы с помощью электрокардиоскопа и оксиметра.
Применение управляемой гипотонии возможно, хотя метод несущественно уменьшает операционную кровопотерю. При микрохирургических вмешательствах на внутреннем ухе и гортани некоторые хирурги находят управляемую гипотонию полезной.
Особенности анестезии при зобе, при операциях на трахее и бронхах, при стоматологических операциях и процедурах рассматриваются в соответствующих главах.
Анестезия в челюстно-лицевой хирургии
Анестезия при операциях на лице, языке, небе, челюстях, при травматических повреждениях этих областей может представлять большие трудности для анестезиологов, не имеющих опыта в этой области.
Широкое применение может иметь местная и проводниковая анестезия при условии хорошего владения этими методами анестезиологом или хирургом, особенно при операциях, не требующих специальных мер защиты дыхательных путей. Местная инфильтрационная анестезия может быть использована при малотравматических операциях в области лица и шеи. Внутривенная или масочная ингаляционная анестезия при спонтанном дыхании применима при малотравматичных операциях, не связанных с высоким риском развития нарушений проходимости дыхательных путей и имеющих небольшую продолжительность. Однако расположение операционного поля вблизи дыхательных путей создает дополнительные трудности при поддержании их проходимости.
Самые надежные условия сохранения проходимости дыхательных путей и предотвращения аспирации крови из операционной раны создаются при интубационной технике. В последнее десятилетие эндотрахеальная анестезия расценивается как метод выбора при челюстно-лицевых вмешательствах (в том числе в раннем детском возрасте) все большим числом хирургов и анестезиологов. Соответственно ограничивается применение инсуффляционной техники наркоза, чистой внутривенной и масочной ингаляционной анестезии.
В зависимости от характера заболевания и вида операции выбирают технику интубации трахеи: типичную оротрахеальную, назотрахеальную (вслепую или при прямой ларингоскопии), оро- или назотрахеальную с помощью фиброскопа, через имеющуюся или специально накладываемую трахеосгому. Следует установить также показания к виду обезболивания при выполнении интубации: при явно неизбежных технических трудностях предпочтение отдают технике интубации под местной анестезией, поскольку введение быстродействующих внутривенных анестетиков и миорелаксантов может оказаться опасным (см. ниже).
Хотя показания к операции трахеостомии в современной анестезиологии и реаниматологии ограничены (как и в челюстно-лицевой хирургии), в определенных ситуациях она должна быть выполнена незамедлительно. Если анестезиолог не имеет опыта работы в челюстно-лицевой хирургии, то в особо трудных хсловиях интубация трахеи может оказаться фатальной для больного. Попытка ее проведения может быть сделана только под местной анестезией (через нос, рот вслепую или по фиброскопу). В случае неудачи интубация трахеи должна оыть сделана через накладываемую под местной анестезией трахеостому. Мы считаем, что только анестезиолог, работающий в отделении челюстно-лицевой хирургии и обладающий большим практическим опытом, вправе использовать анестетики общего действия и миорелаксанты при выполнении интубации трахеи в особо трудных условиях или при реальной угрозе нарушения дыхания. При оказании экстренной помощи (острые воспалительные заболевания, травмы челюстно-лицевой области) в хирургических отделениях общего профиля показания к трахеостомии следует расширить.
Назотрахеальная интубация показана при операциях в области губ, предверия полости рта, на подбородке, нижней челюсти, у больных с нарушением подвижности височно-челюстного сустава, сужением ротового отверстия рубцами. Ее осуществляют вслепую, под контролем прямой ларингоскопии или с помощью фиброскопа в зависимости от того, что предпочтительнее. Осуществляют местную анестезию или общую анестезию со спонтанным дыханием. При затрудненном подходе к дыхательным путям миорелаксанты вводят только после выполнения интубации трахеи. Используют стерильные трубки с манжетами, фиксируя их к голове больного. Надежнее всего обеспечивают проходимость дыхательных путей армированные трубки, для введения которых применяют проводник или фиброскоп. Соединительный элемент между трубкой и наркозным аппаратом должен надежно фиксироваться и сохранять просвет (удобен гибкий армированный коннектор). Если отверстие рта позволяет, то целесообразно тампонировать глотку вокруг трубки (следует помнить о фиксации наружного конца тампона).
Технические особенности анестезии при наиболее распространенных заболеваниях и операциях
Рассмотрим технические особенности анестезии при наиболее распространенных заболеваниях и операциях и в некоторых особо трудных ситуациях.
Операции по поводу незаращения губы выполняют обычно в раннем детском возрасте (до 1 года), при незаращении твердого неба — 5—6 лет. Помимо особенностей анестезии в этих возрастных группах, учитывают типичную для этих операций необходимость профилактики аспирации крови. Большинство анестезиологов и хирургов в настоящее время отдают предпочтение эндотрахеальной общей анестезии. Техника интубации трахеи обычно не имеет значительных особенностей. Анестезию проводят по общим принципам, рекомендуемым для детей. Операции могут быть также выполнены при наркозе, осуществленном инсуффляционным способом. Для этого после введения ребенка в наркоз масочным или внутривенным способом его vкладывают в положение с запрокинутой головой (рис. 1) и вводят в рот операционный роторасширитель, снабженный каналом для инсуффляции (или вводят через нос катетер для инсуффляции). Наркоз поддерживают при большом потоке кислорода (более двух МОД) фторотаном, можно с добавлением закиси азота. Положение головы позволяет избежать аспирации крови, если систематически отсасывать ее из раны (иногда вводят в область глотки дополнительный катетер, подсоединенный к отсосу). При инсуффляции неизбежно значительное загрязнение анестетиком атмосферы операционной. Способ можно видоизменить, проводя при инсуффляции кислорода внутривенную анестезию. При этом не следует использовать препараты, угнетающие дыхание.
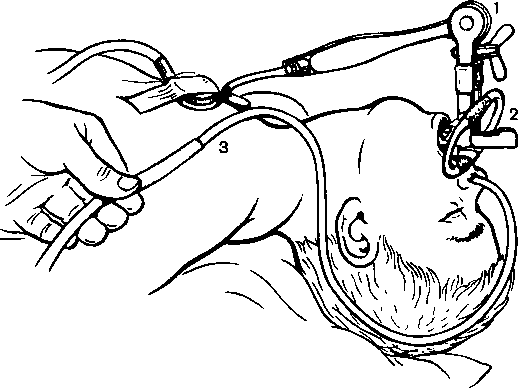
Рис. 1. Операция в положении с запрокинутой головой (схема).
1 — стетоскоп, 2 — операционный роторасширитель, 3 — подача кислорода и ингаляционного анестетика.
Сложные проблемы возникают при выполнении у детей операций по поводу врожденной дисилазии мандибулярно-лицевой области, выражающейся в значительном смещении кзади нижней челюсти (ретрогнатия), опущении глотки (глоссоптоз), неправильном положении подъязычной кости, иногда — расщеплении небной кости. При таком заболевании, называемом также синдромом Робена, типично так называемое птичье лицо с резко запавшим подбородком (рис. 2) (взрослые мужчины нередко скрывают этот дефект бородой). При тяжелой форме нарушений уже в периоде новорожденности могут возникать острые нарушения дыхания (стридор, приступы удушья, аспирационные пневмонии), требующие операции по жизненным показаниям. Последняя заключается в выполнении мышечной пластики (транспозиция большой жевательной мышцы — для уменьшения ретрогнатии, подбородочно-подъязычной мышцы — для уменьшения глоссоптоза). Операцию завершают шинированием (фиксированием) с вытяжением нижней челюсти. Отек и нарушения дыхания могут осложнить послеоперационное течение.

Рис. 2. Синдром Робена.
Общеизвестна нежелательность наложения трахеостомы в детском возрасте, что заставляет анестезиолога даже при сложной пластической операции в области ротоглотки стремиться провести анестезию с применением оро- или назотрахеальной интубации. Трудности выполнения интубации трахеи при синдроме Робена общеизвестны. В связи с этим показано использование фиброоптических устройств. Наличие и угроза острых нарушений дыхания служат основанием (при невозможности интубации) для выполнения трахеостомии.
При несложных пластических операциях можно проводить масочную анестезию или инсуффляционный наркоз при спонтанном дыхании.
Операции по поводу рубцовых образований в области гортано глотки, нижней челюсти, неподвижности височно-нижнечелюстного сустава, хирургическая коррекция нарушений прикуса, прогнатии, резекция нижней челюсти обычно представляют трудности для анестезиолога и имеют особенности, связанные с техникой интубации трахеи. Обычно предпочитают назотрахеальную интубацию вслепую или под контролем ларингоскопии, фиброскоиа, под местной анестезией или под общей анестезией при спонтанном дыхании. Лишь убедившись в возможности эффективной принудительной масочной вентиляции легких, допустимо ввести для удобства интубации миорелаксант. При прогнатии требуется самый длинный клинок ларингоскопа.
Резекция верхней или нижней челюсти, языка при злокачественных опухолях относится к высокотравматичным, нередко длительным операциям, сопровождающихся значительной кровопотерей. Показана общая анестезия по эндотрахеальному методу, с применением миорелаксантов и ИВЛ. Если возможно, то выполняют назотрахеальную интубацию, а если она затруднена, то вопрос решают в пользу трахеостомии.
Травматические повреждения челюстно-лицевой области могут значительно затруднять выполнение анестезии. К сложностям интубационной техники и анестезии присоединяется опасность аспирационного синдрома вследствие попадания крови и желудочного содержимого в дыхательные пути. Ввести желудочный зонд и опорожнить желудок удается не всегда. Повреждения челюстей, глотки делают практически невозможной атравматичную интубацию даже с применением ларингоскопии. Попытки интубации вслепую недопустимы из-за опасности дополнительной травмы. При тяжелых травмах лица и челюстей следует интубировать трахею с применением фибробронхоскопа или наложить трахеостому и интубировать через нее (последнее предпочтительно в неспециализированном хирургическом отделении). Если больного интубировали через нос, то трубку следует оставить в трахее на 1—3 сут после операции. В послеоперационном периоде при челюстно-лицевых травмах вследствие отека могут усилиться нарушения дыхания, при которых не следует медлить с выполнением трахеостомии.
Флегмоны дна полости рта и шеи в анестезиологическом аспекте представляют одну из наиболее сложных и специфичных анестезиологических проблем. Риск анестезии и операции связан с развитием глубокого и распространенного отека тканей дна рта, языка, глотки, гортани, вызывающего нарушения глотания, дыхания, невозможность открытия рта (воспалительная контрактура височно-нижнечелюстного сустава). Возникает типичная клиническая картина острых нарушений: стридорозное дыхание, цианоз, невозможность открыть рот, резкая болезненность при исследовании, возбуждение и сопротивление больного попыткам осмотра. При невыполнении операции возможно самопроизвольное вскрытие гнойного очага в полость рта или дыхательных путей. Операция обычно заключается во вскрытии флегмоны в подчелюстной области или других отделах. Часто больные настолько возбуждены и измучены, что выполнение любой процедуры без анестезии или под местной анестезией оказывается невозможным. Риск общего обезболивания при этих патологических состояниях очень высок.
Основная трудность и фактор риска общей анестезии заключается в том, что при сильном воспалительном отеке сложно поддерживать проходимость дыхательных путей. Анестезиолог должен учитывать, что отек внутренних образований может быть значительно сильнее, чем определяемый при осмотре полости ротоглотки и наружных поверхностей подчелюстной области, других частей шеи, лица. Относительно благополучные показатели дыхания и газообмена при сохраненном сознании и спонтанном дыхании могут катастрофически быстро ухудшиться при общей анестезии, расслабление мускулатуры и выключении самостоятельного дыхании. Внезапно компенсированное нарушение проходимости дыхательных путей переходит в стадию критических расстройств дыхания, в считанные секунды состояние больного резко ухудшается. В отсутствие дыхания оказывается несостоятельной принудительная вентиляция легких маской, попытки интубации трахеи не удаются из-за отека дна рта, языка, глотки и входа в гортань. Иногда невозможна даже прямая ларингоскопия. Критическая асфиксия в подобных случаях требует немедленной трахеостомии, которая может быть затруднена опять же из-за наличия резкого распространенного отека тканей.
С учетом перечисленных опасностей в случае необходимости общей анестезии при флегмонах дна рта и шеи мы настойчиво рекомендуем следующий порядок действий. Анестезию должен проводить специалист возможно более высокой категории и квалификации. Желательно, чтобы он имел опыт работы в челюстно-лицевой хирургии. Напоминаем об этом, поскольку известны случаи, когда за проведение анестезии у таких больных брались анестезиологи, не подготовленные к работе в челюстно-лицевой хирургии, иногда молодые специалисты, даже не поставив в известность заведующего отделением или более опытного анестезиолога. Возникшие осложнения очень быстро приводили к развитию критического состояния и смерти больного. Организация анестезии должна включать подготовку набора для трахеостомии, прокола трахеи и инжекции в нее кислорода; желательно иметь фибробронхоскоп и электрокардиоскоп. Анестезиолог и хирург должны обсудить план совместных действий, хирург, готовый начать операцию, должен присутствовать в операционной с момента начала анестезиологических мероприятий.
Премедикация должна включать введение атропина в полной дозе (0,01—0,015 мг/кг). Подчеркиваем неправильность расчета потребной дозы атропина в зависимости от частоты сердечных сокращений: больным с тахикардией ошибочно вводят малые дозы атропина, которые оказывают вагомиметическое действие и усиливают опасность рефлекторных реакций. Необходимость введения в премедикацию атропина в полной дозе обусловливается повышением активности рецепторов синокаротидных, ларингеальных и других рефлексогенных зон в результате воспаления, что может приводить к развитию опасных вагусных рефлекторных нарушений, гипотензии с брадикардией или даже вагусной остановки сердца. Рефлекторные нарушения усугубляются гипоксией, гиперкатехоламинемией вследствие болевого синдрома, возбуждения больного. Детям вместо атропина можно ввести метацин в возрастной дозе.
До надежного обеспечения проходимости дыхательных путей и выполнения интубации трахеи недопустимо вводить больному быстро- и сильнодействующие внутривенные анестетики (барбитураты, пропанидид), применять фторотан, а тем более хлороформ и хлорэтил. При оказании хирургической помощи больному в неспециализированном отделении мы считаем методом выбора, обеспечивающим наименьший риск анестезии, проведение на первом этапе анестезии интубации и трахеи под местной анестезией (при четких показаниях к выполнению операции под общей анестезией). Трубку вводят через нос, желательно по фибробронхоскопу, после тщательной поверхностной анестезии носовых ходов и ротоглотки путем опрыскивания и смазывания раствором местного анестетика. Желательно также с помощью пульверизатора вводить этот раствор в гортань на уровне и ниже голосовых связок. Иногда под местной анестезией удается осуществить назотрахеальную интубацию вслепую или даже выполнить ларингоскопию В случае выполнения интубации трахеи в дальнейшем анестезия может быть проведена по обычным методикам, с применением различных препаратов для вводной анестезии, поддержания анестезии, а также миорелаксантов и др.
В специализированных отделениях челюстно-лицевой хирургии и хирургической стоматологии имеется опыт применения описанных ниже методов анестезиологического обеспечения, обычно сочетающих общую, проводниковую и местную анестезию.
В Московском челюстно-лицевом госпитале инвалидов Великой Отечественной войны в отделении анестезиологии (зав. В.В. Никитина) в случае отсутствия острых нарушений дыхания местную анестезию сочетают с поверхностной внутривенной анестезией кетамином (1 мг/кг), препаратами для нейролептаналгезии или атаралгезии в дозах, не угнетающих дыхания. В полости рта в течение всего периода операции должен находиться наконечник работающего отсоса (на случай попадания гноя в полость рта, скопления слюны).
На кафедре анестезиологии и реаниматологии (зав.— проф. И.А. Шугайлов) и кафедра госпитальной хирургической стоматологии (зав.— проф. В.Ф. Рудько) и отделением анестезиологии Стоматологического центра Московского медицинского стоматологического института им. Н.А. Семашко при вскрытии распространенных флегмон дна рта используют комбинированную проводниковую, местную и внутривенную анестезию (иногда в сочетании с ингаляцией смеси закиси азота и кислорода). После премедикации атропином, диазепамом и промедолом (или пентазоцином) в общепринятых дозах производят блокаду по Бурше жевательного нерва и большой жевательной мышцы для облегчения открывания рта. Иглу вкалывают в точке, расположенной на 2 см кпереди от козелка уха под скуловой дугой. На глубину 2—2,5 см вводят 3—5 мл 2% раствора тримекаина или 2% раствора ксикаина (лидо-каина), при выведении иглы — дополнительно 1—2 мл. Через 5—10 мин обычно оказывается возможным открыть рот и выполнить внутриротовую блокаду нижнечелюстного нерва.
Применяют также инфильтрационную анестезию места разреза в подчелюстной области. После наступления зффекта проводниковой анестезии вводят внутривенно кетамин в дозе 1,5—2 мг/кг и вскрывают флегмону В течение всей процедуры можно проводить ингаляцию (или инсуффляцию) кислорода (40—60%) с закисью азота (50— 60%) через носовую маску или катетер.
В клинике челюстно-лицевой хирургии Военно-медицинской ордена Ленина академии им С.М. Кирова также применяют в сочетании местную, проводниковую и общую анестезию
Если имеются выраженные нарушения дыхания, нарастают одышка, цианоз, развиваются гемодинамические изменения, прогрессирует возбуждение или, наоборот, заторможенность, коматозное состояние, то по реанимационным показаниям накладывают трахеостому. В подобной критической ситуации врач, имеющий опыт фибробронхоскопии, может попытаться интубировать трахею под местной анестезией. В отсутствие опыта попытки интубации лишь ухудшают состояние больного и задерживают выполнение жизненно необходимой трахеостомии. Мало пользы может дать проведение инжекционной вентиляции легких в нормо- или высокочастотном режиме через введенный в трахею проводник, катетер или чрескожный прокол иглой. При затрудненном выдохе использование такой методики вентиляции может осложниться чрезмерным повышением давления в легких и развитием пневмоторакса.
Еще более усложняется анестезия, если у больного с острыми нарушениями дыхания имеется непереносимость местных анестетиков и, следовательно, невозможно выполнить трахеостомию под местной анестезией. В таких ситуациях надо при тщательнейшем наблюдении за функцией дыхания медленно капельно ввести кетамин или применить ингаляционную общую анестезию эфиром а изотропной смесью (не глубже 1-го уровня III стадии) и выполнить трахеостомию.
Следует подчеркнуть, что больному с тяжелыми нарушениями дыхания только после выполнения интубации трахеи или трахеостомии можно вводить быстро- и сильнодействующие анестетики и миорелаксанты.
Дивертикул шейного отдела пищевода также может представлять трудности для анестезиолога и повышать риск анестезии. При больших размерах дивертикула в нем скапливается содержимое (пищевые массы, слюна), которое может служить источником аспирации. При сужениях пищевода шейный его отдел может быть расширен, стенки пищевода утолщены. Эти изменения могут служить причиной того, что с помощью приема Селлика невозможно надежно предупредить аспирацию: дивертикул или расширенный пищевод не может быть эффективно перекрыт надавливанием на хрящи гортани. Аспирационный синдром может протекать особенно тяжело из-за того, что содержимое дивертикула или расширенного пищевода имеет особую консистенцию (иногда напоминает густую сметану). При попадании в бронхи такие массы не удается отсосать или удалить через бронхоскоп. Лишь активное промывание (лаваж) бронхов с использованием специального бронхоскопа может улучшить состояние органов дыхания и устранить тяжелые нарушения вентиляции.
Учитывая перечисленные опасности и осложнения, рекомендуем следующий порядок действий анестезиолога. До операции необходимо оценить расположение, величину и содержимое дивертикула (или расширенного пищевода), анатомические особенности пищевода. Анестезиологу следует присутствовать при рентгенологическом исследовании и принять участие в эзофагоскопии. Под контролем экрана следует оценить возможность и эффективность прижатия пищевода с помощью приема Селлика.
Перед началом анестезии следует подготовить необходимый инструментарий для лаважа бронхов и других мероприятий в случае развития аспирационного синдрома.
Непосредственно перед анестезией и операцией надо постараться опорожнить дивертикул толстым желудочным зондом или с помощью эзофагоскопа. Если это не удается, а характер дивертикула и изменения пищевода не могут гарантировать надежную профилактику аспирационного синдрома приемом Селлика, то показана интубация трахеи под местной анестезией обычным способом или с помощью фибробронхоскопа, как описано выше.
При дивертикулах, расположенных ниже уровня гортани, в случае отсутствия анатомических изменений строения и расположения пищевода, когда можно рассчитывать, что приемом Селлика удастся предотвратить аспирацию, больного вводят в анестезию, обычным способом (премедикация, использование быстродействующего анестетика и миорелаксанта при выполнении интубации). После интубации трахеи выбирают метод и проводят анестезию по общим правилам.
Пластические операции на лице. Следует выделить реконструктивные операции, выполняемые по медицинским показаниям, начиная с периода новорожденности, и косметические операции, выполняемые по эстетическим соображениям.
Реконструктивные пластические операции у детей разных возрастных групп выполняют при врожденных или травматического происхождения деформациях частей лица (носа, ушей и пр.). Особенности анестезии касаются педиатрических проблем и обычных, уже описанных технических приемов при операциях в челюстно-лицевой области (особенности интубации трахеи, устройство трубок, соединительных элементов и пр.).
При операциях, выполняемых по косметическим соображениям, следует особенно тщательно выявлять факторы риска анестезии и хирургического вмешательства. К операции могут быть допущены лишь лица с малыми степенями анестезиологического риска. Обязательны предварительное обследование больного в анестезиологическом аспекте, подготовка и наблюдение в ближайшем послеоперационном периоде.
С точки зрения техники выполнения операции, общая анестезия предпочтительна, поскольку при ней не нарушаются формы тканей лица, как при инфильтрационной анестезии. Тем не менее иногда хирурги выполняют пластические операции под местной анестезией больным с повышенным анестезиологическим риском, которым, как считают анестезиологи, общая анестезия противопоказана.
Результат пластической операции может зависеть от кровоточивости тканей и отсутствия нарушений свертывающей системы. Одни хирурги считают, что местная анестезия при добавлении адреналина к раствору местного анестетика создает наилучшие условия для оперирования. Другие предпочитают оперировать под общей анестезией. Существуют также сторонники применения при пластических операциях на лице управляемой гипотонии.
При трансплантации кожи особенно важно избегать нарушений кровообращения в трансплантате. В задачу анестезиолога входит предельно внимательное отношение к состоянию гемодинамики при анестезии и отказ от средств, нарушающих кожно-мышечный кровоток.
Пластические операции носа целесообразно выполнять под общей анестезией, поскольку при местной неизбежны неприятные ощущения, особенно если вмешательство затрагивает кости носа. Обязательная тампонада носа в конце операции может быть причиной нарушений дыхания после операции. Если операцию выполняют под эндотрахеальной анестезией, то экстубацию трахеи следует проводить только после восстановления сознания.
Иссечение и перемещение кожи лица и шеи, нанесение химического или термического ожога на лицо и шею с целью уменьшения или устранения возрастных изменений кожи являются болезненными и травматичными операциями (особенно ожогового типа), при которых целесообразна общая анестезия. Оптимальные условия для хирурга создает внутривенная анестезия без использования маски или интубационной трубки. Учитывая травматичность операции, не всегда удается при чисто внутривенной анестезии достичь необходимой глубины ее без нарушений дыхания. С анестезиологической точки зрения, легче обеспечить гарантированный газообмен и другие требования анестезии при комбинированной анестезии, проведенной эндотрахеальным методом с применением миорелаксантов и ИВЛ. При всех вариантах анестезии наготове должны быть наркозный или дыхательный аппарат и набор для экстренной интубации трахеи.
Из анестезиологических методик возможно применение классической нейролептаналгезии (желательно с миорелаксантами и ИВЛ), атаралгезии, анестезии на основе капельной инфузии кетамина с диазепамом, натрия оксибути-рата в сочетании с небольшой дозой барбитурата. Не противопоказана ингаляционная анестезия фторотаном в сочетании с закисью азота и кислородом.
Список литературы
Вопросы офтальмологической анестезиологии / Под ред С.Н. Федорова — М. Медицина, 1987
Егоров П.М. Местное обезболивание в стоматологии М Медицина, 1985
Конобевцев О.Ф. Особенности анестезии у больных воспалительными заболеваниями челюстно-лицевой области // Воспалительные заболевания челюстно лицевой области и шеи — М, 1985
Муковозов И.Н. Особенности анестезиологического и реанимационного обеспечения операций на лице и в ротовой полости // Клиническая оперативная челюстно лицевая хирургия — М —Л, 1974