Этиология, патогенез, классификация, клиника и диагностика одонтогенной острой инфекции
СГМА
Кафедра стоматологии факультета
последипломного образования
Заведующий кафедрой
заслуженный врач РФ,
профессор Сохов С.Т.
Курсовая работа
ТЕМА: Этиология, патогенез, классификация, клиника и диагностика одонтогенной острой инфекции.
Дата прохождения интернатуры: с 1.09.98 г. по 30.07.99 г.
База прохождения интернатуры: стоматологическая поликлиника СГМА.
Выполнила:
врач-интерн Носоченко Н.И.
Список литературы.
Губин М.А., Лазутиков О.В., Лунев Б.В.
Современные особенности лечения гнойных заболеваний лица и шеи. – Стоматология, № 5, 1998.- стр. 15 – 18.
Губин М.А., Харитонов Ю.М., Лазутиков О.В.
Клинико-лабораторная характеристика форм гнойной инфекции у стоматологических больных. – Стоматология, № 1, 1998. – стр. 28 – 33.
Губин М.А.
Диагностика и лечение острых прогрессирующих воспалительных заболеваний челюстно-лицевой области и их осложнений. – Диссертация доктора медицинских наук. – Москва – 1987 г.
Забелин С.А., Шаргородский А.Г.
Синдром эндогенной интоксикации больных с флегмонами лица и шеи. - Смоленск: изд. СГМА, 1997.
Кармиев Х.К.
Клиническая ценность определения сорбционной способности эритроцитов, уровня молекул средней массы и циркулирующих иммунных комплексов при оценке эндотоксемии убольных с абсцессами и флегмонами челюстно-лицевой области. – Стоматология, № 2, 1998. – стр. 20 – 24.
Соловьев А.В., Большаков И.И.
Абсцессы и флегмоны головы и шеи. – М.: Медицина, 1995.
Чумаков А.А., Миринова Л.Г., Зотова Л.А.
Роль ассоциативной условно-патогенной флоры в развитии одонтогенных воспалительных заболеваний челюстно-лицевой области. – Стоматология № 6, 1991.- стр. 30 – 32.
Шаргородский А.Г.
Воспалительные заболевания челюстно-лицевой области и шеи. – М.: Медицина, 1988.
Шаргородский А.Г.
Диагностика и лечение воспалительных и дистрофических заболеваний челюстно-лицевой области. – Смоленск: изд. СГМА, 1988.
Щербаков М.А.
Острые одонтогенные воспалительные процессы. – М.: Медицина 1985.
Яковлева В.М., Трофимова Е.К., Давидович Г.И., Просверяк Г.П.
Диагностика, лечение и профилактика стоматологических заболеваний. – Минск: «Вышэйшая школа», 1994.
Введение
I. Актуальность темы курсовой работы.
Острая одонтогенная инфекция является одной из актуальных проблем современной хирургической стоматологии. В последние годы отмечается увеличение числа больных острыми одонтогенными воспалительными заболеваниями, нередко наблюдается тяжёлое, прогрессирующее течение, осложняющееся острой дыхательной недостаточностью, медиастенитом, менингоэнцифалитом и другими внутричерепными воспалительными процессами, сепсисом, септическим шоком.
Несмотря на определенные успехи, достигнутые в лечении острых одонтогенных воспалительных заболеваний и их осложнений, летальность продолжает оставаться высокой, что свидетельствует о необходимости ранней диагностики, прогнозировании течения и эффективного лечения.
Нередко отмечается изменение клинической картины заболевания, особенно в начале его развития, что создаёт диагностические трудности. В последние десятилетия чаще наблюдается агрессивное течение разлитых флегмон, остеомиелита, появились тяжелейшие осложнения.
Совершенно очевидно, что учащение и увеличение тяжести течения воспалительных заболеваний привели к значительному росту временной нетрудоспособности, а в ряде случаев к инвалидности анализируемой категории больных. Таким образом, рассматриваемая проблема имеет не только медицинское, но и важное социальное значение.
II. Цель работы.
Целью данной работы является изучение этиологии, патогенеза, классификации и диагностики острой одонтогенной инфекции.
III. Для достижения указанной цели были поставлены
следующие задачи:
Изучить литературу по данной тематике и составить ее обзор.
Изучить клинико-лабораторную диагностику острого воспалительного процесса челюстно-лицевой области в зависимости от его фаз и типа.
Представить собственные наблюдения острого инфекционного процесса и методики его исследования.
Описать методы исследования при остром одонтогенном процессе.
Представить вывод, отразив в нем результаты наблюдений и исследований.
Этиология.
Этиологическим фактором воспалительных заболеваний в абсолютном большинстве случаев (96-98 %) является одонтогенная инфекция, т.е. распространение микробного агента из полости зуба при осложнениях кариеса, сначала в околоверхушечной периодонт (периодонтит), а затем, через множественные мелкие отверстия в кортикальной пластинке лунки зуба в костномозговые пространства альвеолярного отростка.
Возбудителем острой одонтогенной инфекции в подавляющем случае является белый или золотистый стафилококк, чаще в виде моноинфекции или в сочетании с другой кокковой флорой, например со стрептококком.
В настоящее время все большее значение в развитии одонтогенных заболеваний приобретает ассоциативная грибково-бактериальная форма. Здесь имеют значение наличие у подобных больных серьезных фоновых заболеваний (сахарный диабет, опухоли, туберкулез и т.д.), нерациональное лечение пациентов современными средствами терапии (антибиотики, кортикостероиды, цитастатики и т.д.) и целый ряд других моментов. Нужно учитывать и то обстоятельство, что в полости рта имеются спорофитирующие микроорганизмы, находящиеся между собой в состоянии динамического равновесия, которое сложилось в процессе эволюции и поддерживается факторами иммунитета, обеспечивающий гомеостаз. При отмеченных выше заболеваниях и состояниях баланс между отдельными видами микроорганизмов, входящих в грибково-бактериальные ассоциации нарушаются, возникает дисбактериоз, вслед за которым происходит активное размножение смешанной флоры, обуславливающей особенно упорные по своему течению воспалительные процессы.
В результате исследований у 38 % больных одонтогенные воспалительные процессы вызывались смешанной грибково-бактериальной флорой. Наиболее часто выявлялись ассоциации стафило-, стрептококков с актиномицетными грибами Candida, Penicillium, Ahodotorula.
Поскольку инфекционный процесс служит проявлением взаимодействия микро- и макроорганизмов, свойства микробов, в известной мере влияют на характер течения инфекционно-воспалительного процесса, обуславливая те или иные особенности проявления заболевания. Установлено, например, что у больных с такими ограниченными формами острой одонтогенной инфекции, как периодонтит, периостит, микрофлора инфекционного очага представлена чаще стрептококками, а у больных с флегмонами и абсцессами, одонтогенными остеомиелитами челюстей – стафилококками и ассоциации стафилококка с бета- гемолитическим стрептококком. При одонтогенной инфекции, вызванной патогенными штаммами стафилококка чаще, наблюдается развитие остеомиелита челюстей, тогда как непатогенные штаммы этого микроба обычно обуславливают возникновение околочелюстных флегмон и абсцессов.
Наличие в инфекционном очаге аспорогенных анаэробов, определяет преимущественно альтеративный характер воспаления и типичный вид операционной раны: поверхность ее покрыта серым слоем некротических тканей, от раны исходит гнилостный запах, могут выявляться признаки газообразования в тканях, отделяемое представляет собой мутную жидкость красновато серого цвета.
Являясь условно патогенными, эти микроорганизмы имеют ряд «преимуществ»: высокая вирулентность и токсигенность, устойчивость к большинству традиционных антибактериальных препаратов, высокий уровень микробного загрязнения. При нарушении естественного баланса организм-микроб анаэробы попадают в кровь, органы и ткани, вызывая тяжелейшие воспалительные процессы, часто с летальным исходом, особенно при бактериемии.
Патогенез.
По существу, ответ на вопрос, каким путем слабопатогенные и непатогенные микроорганизмы, проникая из полости рта в периодонт и костную ткань, вызывают там бурный инфекционно-воспалительный процесс, был дан в начале XX века М. Arthus и Г. П. Сахаровым. Они установили, что после 4—5-кратного подкожного введения кроликам лошадиной сыворотки на месте разрешающей внутрикожной инъекции сыворотки возникает бурная воспалительная реакция, с выраженной альтерацией. Поскольку на протяжении всего опыта животным вводили идентичную сыворотку, был сделан вывод о том, что механизм наблюдаемого феномена связан с изменением способности организма кролика реагировать на повторное введение чужеродного белка. Позднее этот феномен был использован для воспроизведения остеомиелита длинных трубчатых костей в эксперименте и остеомиелита нижней челюсти.
В настоящее время механизм феномена Артюса-Сахарова изучен достаточно хорошо. По классификации G. H. Cell и R. R. Coombs он относится к III типу иммунопатологических реакций. Сущность его сводится к следующему. Под влиянием поступающего в организм сывороточного белка, который обладает антигенными свойствами, происходит выработка антител, а это лежит в основе сенсибилизации организма. На таком фоне местное введение разрешающей дозы антигена сопровождается проникновением последнего в сосудистое русло, где образуется комплекс антиген-антитело. Этот комплекс фиксируется на мембранах клеток сосудистого эндотелия, превращая их тем самым в клетки-мишени. Нейтрофильные лейкоциты, фагоцитируя иммунные комплек
Р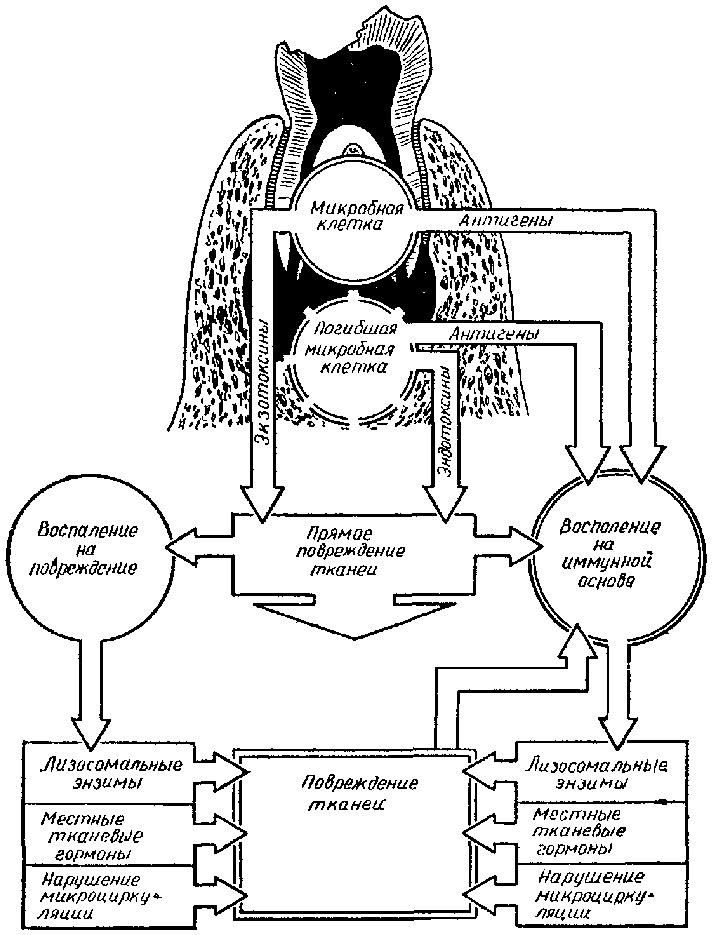
ис1.
Некоторые механизмы повреждения тканей
при развитии одонтогенного
инфекционно-воспалительного процесса.
сы, одновременно повреждают клеточную мембрану, что приводит к высвобождению лизосомальных знзимов, медиаторов воспаления. Это сопровождается активацией 3-го тромбоцитарного фактора и может быть причиной внутрисосудистого свертывания крови, приводящего к нарушению микроциркуляции и некрозу ткани.Есть основания полагать, что описанная иммунопатологическая реакция имеет место и в патогенезе одонтогенной инфекции. Правда, при одонтогенных воспалительных заболеваниях действуют антигены иной природы, чем в опытах Артюса—Сахарова, С. М. Дерижанова и др. В роли антигена у них выступают продукты жизнедеятельности микробов, структурные элементы микробной клетки, высвобождающиеся после ее гибели. Такое толкование одного из звеньев патогенеза одонтогенной инфекции позволяет понять причину того, почему у многих больных в роли возбудителя заболевания оказываются непатогенные микробы. По-видимому, в сенсибилизированном организме их повреждающее действие опосредовано через механизмы только что описанной иммунопатологической реакции (рис. 1). Что касается сенсибилизации макроорганизма к стафилококкам и стрептококкам как наиболее вероятным возбудителям одонтогенных воспалительных заболеваний, то она может предшествовать возникновению одонтогенного инфекционного процесса, т. е. сенсибилизация наступает под влиянием однотипной микрофлоры инфекционного очага любой другой. С проникновением микробов через дефект твердых тканей зуба в пульпу и особенно ткани пародонта сенсибилизация организма усиливается.
Однако было бы неправильно рассматривать факт развития инфекционно-аллергического воспаления на месте внедрения микробов в пародонт как явление, абсолютно вредное для макроорганизма. Биологический смысл этой реакции заключается в том, чтобы быстрым включением иммунных механизмов локализовать инфекционный очаг, предупредить генерализацию инфекции и тем сохранить постоянство внутренней среды макроорганизма.
Своеобразной чертой одонтогенной инфекции является то, что организм больного не может самостоятельно, без соответствующих лечебных мероприятий, прекратить поступление микроорганизмов в пародонт через канал корня зуба. А это означает, что рассчитывать на самоизлечение и полную ликвидацию инфекционно-воспалительного очага в пародонте не приходится. В лучшем случае происходит стабилизация процесса, в результате чего формируется хронический очаг одонтогенной инфекции, находящийся в состоянии динамического равновесия с организмом больного.
Что же может привести к нарушению установившегося равновесия между инфекционным очагом и организмом больного, что может быть причиной обострения воспалительных явлений и распространения инфекционного процесса за пределы его исходных границ? Ответ на этот вопрос имеет большую практическую значимость, так как позволяет наметить пути профилактики подобных осложнений и их рационального лечения.
В первую очередь среди этих причин следует назвать повышение вирулентности микрофлоры (тест патогенности) из-за нарушения путей оттока экссудата через канал корня вследствие случайного попадания в кариозную полость пищевых масс либо преднамеренной обтурации ее пломбировочным материалом. В инфекционном очаге повышается концентрация микробов, их токсинов и продуктов тканевого распада, которые по законам диффузии и осмоса в большей мере начинают проникать через соединительно-тканную капсулу в прилежащие ткани. Здесь они могут оказать прямое повреждающее действие на тканевые структуры либо, проникая в сосудистое русло и, образуя иммунные комплексы, вызывать развитие реакции по типу феномена Артюса-Сахарова, т. е. локальный воспалительный процесс с явлениями альтерации.
Клинически это выражается в виде обострения хронического периодонтита либо развития другой формы острого одонтогенного воспаления. Кроме того, обтурация путей оттока создает благоприятные условия для развития анаэробной микрофлоры, что в конечном итоге может приводить к повышению вирулентности инфекционного начала.
Другой механизм нарушения равновесия между хроническим очагом одонтогенной инфекции и организмом больного связан с механическим повреждением соединительнотканной капсулы, что сопровождается повышением ее проницаемости. Это может иметь место при удалении зуба по поводу хронического периодонтита, при резкой чрезмерной перегрузке зуба во время разжевывания твердой пищи, при попадании в пищу твердых инородных тел. Давление, испытываемое при этом зубом, передается на инфекционный очаг и через жидкость, заполняющую межклеточные пространства, на соединительнотканную капсулу. Повреждение соединительнотканной капсулы под влиянием механической травмы, гидродинамического удара и повышение ее проницаемости сопровождаются распространением за пределы инфекционного очага микробов, их токсинов и продуктов тканевого распада. В сенсибилизированном организме это может вызвать развитие иммунопатологической реакции по типу феномена Артюса—Сахарова.
Повышение проницаемости соединительнотканной капсулы способствует также тому, что в инфекционный очаг проникают в большем количестве сенсибилизированные лимфоциты или, как их называют, лимфоциты-киллеры (убийцы). В результате взаимодействия таких лимфоцитов с антигеном освобождаются лимфокинины, являющиеся эндогенными факторами повреждения.
Развитие обострения хронической очаговой одонтогенной инфекции может быть связано с изменением функционального состояния иммунологических систем, изменением иммунологической реактивности организма, т. е. с изменением способности организма реагировать на раздражитель, каковым является инфекционный очаг.
Известно, что возникновению острых одонтогенных воспалительных, заболеваний челюстно-лицевой области часто предшествует воздействие на организм больного разнообразных факторов общего порядка: охлаждения, перегревания, физического и эмоционального перенапряжения, чрезмерного общего ультрафиолетового облучения, интеркуррентных заболеваний. Влияние столь разнообразных по своей природе воздействий на течение местного инфекционного процесса можно объяснить тем, что все они вызывают у человека развитие общей стереотипной реакции - реакции активации, которая по своей сущности соответствует первой стадии стресса, получившей название стадии тревоги. Проявляется она повышением функциональной активности большинства звеньев иммунологической системы: увеличивается содержание в крови специфических (антитела) и неспецифических (комплемент, пропердин), гуморальных факторов, повышается активность фагоцитирующих клеточных элементов (микро- и макрофаги), возрастает их количество и т. д. При этом увеличивается концентрация комплемента, пропердина и антител в инфекционном очаге.
Что касается тканевых структур в зоне инфекционного очага, то в результате предшествующего контакта с антигенами (бактериальными экзо- и эндотоксинами) они оказываются сенсибилизированными, т. е. несут на поверхности клеточных мембран эти антигены. Встреча таких сенсибилизированных клеток-мишеней с антителами в присутствии комплемента вызывает их цитолиз. При этом за пределы клетки выходят лизосомальные ферменты, медиаторы воспаления и другие биологически активные вещества, что приводит к повреждению новых тканевых структур и развитию воспалительной реакции. Клинически это проявляется обострением течения хронической одонтогенной инфекции. Деструкция тканей в зоне инфекционного очага при таком механизме обострения [второй тип иммунопатологической реакции по C.H.Gell и R.R. Coombs] обычно выражена умеренно, так как оно не связано. с распространением микроорганизмов и продуктов их жизнедеятельности на новые тканевые структуры. Обострение воспалительных явлений служит как бы отзвуком минувших событий, отражая возросшую способность организма бороться с инфекцией.
Классификация.
Среди воспалительных заболеваний ЧЛО и шеи наибольший удельный вес имеют одонтогенные процессы, которые длительное время хирурги-
с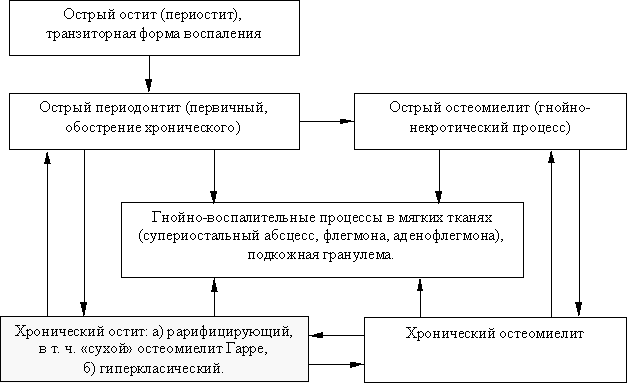
Схема 1.
томатологи различных школ трактовали по-разному. Отсутствие общепринятой классификации приводило к гипердиагностике, когда одни и те же заболевания обозначались различными терминами, что явилось причиной ошибочного подхода к лечению одонтогенных воспалительных заболеваний.Систематизация костных воспалительных процессов, разработанная Пашекоровским В.В. и Григорьяном А.С., отражена в оригинальной классификационной схеме динамики одонтогенной инфекции Груздевым Н.А.. На этой схеме представлены варианты перехода одной формы (фазы) воспаления в другую и варианты вовлечения в воспалительный процесс мягких тканей (Схема 1).
Шаргородским представлена классификация, в основу которой положены клинико-морфологические принципы.
Одонтогенная инфекция:
Периодонтит: Острый: серозный
гнойный
Периостит: Острый: серозный
Гнойный
Периостит челюсти: Острый (реактивно-транзиторная форма)
Остеомиелит челюсти: Острая стадия
Подострая стадия
Абсцессы и Острая стадия
орлегмоны: Подострая стадия
Лимфаденит Острый: Серозно-гнойный
Абсцедирующий
Аденофлегмона
Гайморит Острый
Губин М.А. в течении острых воспалительных заболеваний выделил фазы:
реактивная
токсическая
терминальная
Также он выделил 4 типа острого воспалительного процесса в мягких тканях челюстно-лицевой области и шеи:
гнойное воспаление
гнойно-некротическое воспаление
гнилостно-некротическое воспаление
гангренозное воспаление
Классификация абсцессов и флегмонов в зависимости от локализации :
|
подглазничной области скуловой области глазницы щечной области подвисочной ямки височной области околоушно-жевательной области позадичелюстной области |
крыловидно-челюстного пространства подъязычного пространства челюстно-язычного желобка окологлоточного пространства подбородочной области поднижнечелюстной области дна полости рта основания корня языка |
Клиника и диагностика.
Термин «одонтогенные воспалительные заболевания» является собирательным. Он включает в себя ряд достаточно четко очерченных в клиническом отношении форм заболеваний (периодонтит, периостит, остеомиелит, абсцесс и флегмона, лимфаденит, одонтогенный гайморит), которые в то же время можно рассматривать как разнообразные проявления одонтогенного инфекционного процесса. Для изучения динамики этого процесса рассмотрим такие заболевания, как острый периостит, острый остеомиелит, абсцессы и флегмоны.
Острый периостит.
Периостит челюстей чаще всего (74—78% случаев) развивается в результате обострения хронического воспалительного процесса в периодонте. Вследствие резорбции кости при хроническом периодонтите инфекция из тканей периодонта легко проникает в надкостницу. Значительно реже (5—8%) периостит челюсти возникает как осложнение острого гнойного апикального и маргинального периодонтита.
Надкостница челюсти может вовлекаться в воспалительный процесс вследствие распространения его из тканей, окружающих ретенированный, полуретенированный зуб (0,8—1,5%) или твердую одонтому (0,1%). Инфицирование содержимого околокорневой или зубосодержащей (фолликулярной) кисты вызывает в ней воспалительный процесс, следствием которого нередко является периостит.
Консервативное лечение зуба в ряде случаев также может осложниться воспалением надкостницы. Чаще это наблюдается после пломбирования корней зубов при недостаточной их антисептической обработке, при выведении большого количества пломбировочного материала за верхушечное отверстие корня зуба, когда зуб с верхушечным периодонтитом, «не выдерживающий герметизм», закрывают временной или постоянной пломбой. Ошибочное наложение мышьяковистой пасты на гангренозную пульпу зуба, как правило, приводит к возникновению периостита челюсти.
З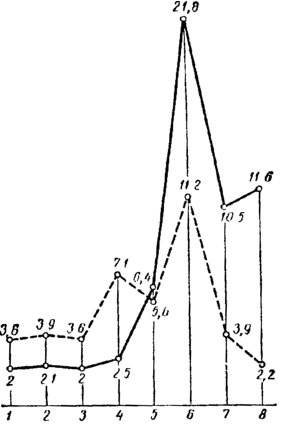 аболевание
развивается также после операции
удаления зуба, когда она выполняется
травматично, с повреждением костной
ткани и десны, в случаях неполного
удаления зуба по поводу острого или
обострившегося хронического периодонтита.
Иногда воспаление надкостницы развивается
и после атравматично выполненной
операции удаления зуба. Травма,
связанная с удалением зуба, может
активировать дремлющую инфекцию в
периодонтальной щели и содействовать
ее распространению на надкостницу
челюсти.
аболевание
развивается также после операции
удаления зуба, когда она выполняется
травматично, с повреждением костной
ткани и десны, в случаях неполного
удаления зуба по поводу острого или
обострившегося хронического периодонтита.
Иногда воспаление надкостницы развивается
и после атравматично выполненной
операции удаления зуба. Травма,
связанная с удалением зуба, может
активировать дремлющую инфекцию в
периодонтальной щели и содействовать
ее распространению на надкостницу
челюсти.
Различные зубы неодинаково часто являются источником инъекции, в результате которой развивается периостит челюсти (рис. 2).
П
Рис 2. Частота возникновения (%) острого периостита челюстей в зависимости от зуба-источника инфицирования. Сплошная линия - нижние зубы; пунктирная – верхние.
атологическая анатомия. Острый одонтогенный периостит челюстей — инфекционно-воспалительный процесс, возникающий как осложнение заболеваний зубов и тканей пародонта. Чаще всего он протекает в виде ограниченного воспаления надкостницы альвеолярного отростка на протяжении нескольких зубов. Реже воспалительные явления распространяются на надкостницу тела челюсти.В начальном периоде заболевания "надкостница утолщена, отечна, инфильтрирована лейкоцитами. В периосте и прилежащих мягких тканях происходят значительные изменения сосудов (полнокровие, стаз, кровоизлияния). Появляется выраженная лейкоцитарная инфильтрация паравазальной клетчатки. Скопление серозно-гнойного экссудата может вызвать отслойку надкостницы от кости. Постепенно в экссудате нарастает количество клеточных элементов, и он приобретает гнойный характер. В центре инфильтрата возникает некроз с гнойным расплавлением. Это сопровождается нарушением целости надкостницы и распространением инфекционно-воспалительного процесса за ее пределы.
При остром одонтогенном периостите в месте соприкосновения гнойного очага с кортикальной пластинкой челюсти возникают реактивные воспалительные и дистрофические изменения, выражающиеся в остеокластической резорбции кости. Резорбированная кость замещается клеточно-волокнистой тканью.
Отслойка надкостницы гноем вызывает повреждение экстраоссальных сосудов, что может быть причиной нарушения кровообращения в поверхностных слоях кости. В зоне нарушения кровообращения происходит резорбция основного вещества кости по типу пазушного рассасывания или формируется поверхностно лежащий секвестр (вторичный кортикальный остеомиелит челюсти по Г. А. Васильеву) Параллельно резорбции костной ткани протекают репаративные процессы. В ряде случаев периостальное костеобразование столь интенсивно, что вызывает деформацию челюсти. Указанные патоморфологические изменения характерны для хронического периостита (остита) челюсти.
Клиническая картина. Клинические проявления и течение периостита челюстей весьма разнообразны. Они зависят от реактивности организма больного, типа воспалительной реакции, вирулентности инфекции и локализации воспалительного процесса. В начальном периоде процесс у одних больных протекает бурно, воспалительные явления нарастают с каждым часом. У других заболевание развивается более медленно, в течение 1—2 дней. В этот период самочувствие ухудшается, возникают слабость, разбитость/повышается температура тела. Появляется головная боль, исчезает аппетит, нарушается сон.
Больные отмечают, что болевые ощущения в области зуба, послужившего источником инфекции, перемещаются в соответствующую половину челюсти. Они ирадиируют в висок, ухо, глаз, шею. В дальнейшем интенсивность болей уменьшается.
С развитием воспалительного процесса в надкостнице появляется отек околочелюстных мягких тканей, выраженный в той или иной степени. Возникающая припухлость изменяет конфигурацию лица. Локализация отека довольно типична и зависит главным образом от расположения зуба, явившегося источником инфекции. В первые дни заболевания отек наиболее резко выражен, затем ого несколько уменьшается и распространяется на соседние области. Величина отека мягких тканей лица зависит от строения сосудистой (венозной) сети надкостницы. При мелкопетлистой форме ветвления сосудов отек тканей мало выражен, при магистральной - имеет значительную протяженность. При пальпации в глубине отечных тканей соответственно расположению поднадкостничного воспалительного очага определяется плотный и болезненный инфильтрат. Регионарные лимфатические узлы увеличиваются, становятся болезненными.
Затрудненное и болезненное открывание рта, возникающее вследствие воспалительной контрактуры жевательной и внутренней крыловидной мышц, при развитии воспалительного процесса в области больших коренных зубов нижней челюсти наблюдается не часто. Иногда ограничение открывания рта обусловлено не столько воспалительной контрактурой мышц, сколько боязнью больного открыть широко рот из-за боли.
Характерны изменения в полости рта. Появляются гиперемия и отечность слизистой оболочки переходной складки и прилежащих участков щеки на протяжении нескольких зубов. Ввиду нарушения самоочищения полости рта слизистая оболочка рта покрывается налетом. На ней видны отпечатки наружных поверхностей коронок зубов.
В начальной стадии развития, процесса переходная складка сглаживается. При переходе процесса в гнойную форму и скоплении экссудата под надкостницей альвеолярного отростка по переходной складке начинает образовываться валикообразное выпячивание - поднакостничный абсцесс. Иногда определяется флюктуация. Постепенно гной расплавляет надкостницу и проникает под слизистую оболочку, образуя поддесневой абсцесс.
При исследовании зуба, послужившего источником инфекции, часто удается установить, что его полость и корневые каналы заполнены гнилостным распадом. Иногда этот зуб бывает запломбированным, в ряде случаев имеется глубокий патологический зубодесневой карман. В этот период болевая реакция при перкуссии зуба выражена не резко, а иногда отсутствует. Перкуссия соседних зубов безболезненна. При рентгенографии альвеолярного отростка и тела челюсти характерные для острого периостита изменения не выявляются. Периостит чаще протекает в виде ограниченного воспалительного процесса в надкостнице альвеолярного отростка на протяжении нескольких зубов. Если воспаление распространяется на значительные участки надкостницы, покрывающие тело челюсти, то общие и местные проявления заболевания выражены более резко.
Обычно температура тела при периостите в пределах 37,3— 37,8°С. Иногда в первые дни заболевания она может, оставаться нормальной. Общее состояние ослабленных людей с сопутствующими заболеваниями значительно ухудшается. При исследовании крови в период развития заболевания отмечается увеличение количества лейкоцитов (10—12 **109 / л, иногда больше). У ряда больных число лейкоцитов бывает в пределах нормы или даже наблюдается лейкопения (особенно в тех случаях, когда проводилось лечение сульфаниламидами и антибиотиками).
Часто обнаруживается нейтрофилез за счет увеличения количества сегментоядерных (до 70—75%) и палочкоядерных лейкоцитов (до 8—20%). Одновременно уменьшается процентное содержание лимфоцитов (до 10—20%) и эозинофилов. Через несколько дней от начала заболевания СОЭ равна 15—20 мм/ч. При исследовании мочи у большинства больных изменений не обнаруживается. Лишь у некоторых в остром периоде заболевания появляется белок (от следов до 0,33 г/л). Иногда отмечается небольшое количество лейкоцитов (10—20 в поле зрения).
Описанные общие клинические симптомы характерны для большинства больных с периоститом челюстей. Местные проявления заболевания имеют некоторые особенности в зависимости от локализации воспалительного процесса. Периостит чаще всего возникает с вестибулярной стороны альвеолярного отростка (85,6%), реже с небной (5%) и язычной (9,4%) стороны. Объясняется это особенностью анатомического строения челюстей: более тонкой наружной костной стенкой альвеолы, направлением оттока венозной крови и лимфы от зубов.
П
Рис. 3. Острый гнойный периостит верхней челюсти в области центральных резцов. Отек верхней губы в прилежащих областей.
 ри
вестибулярной локализации периостита
верхней челюсти в области центральных
и боковых резцов сильно отекают верхняя
губа и крылья носа (рис. 3), Иногда отек
распространяется на дно нижнего носового
хода. Если верхушка зуба близко подходит
ко дну носовой полости (при невысоком
альвеолярном отростке), то там может
образоваться абсцесс. При возникновении
периостита в результате патологии
верхних боковых резцов отек захватывает
только одну половину лица.
ри
вестибулярной локализации периостита
верхней челюсти в области центральных
и боковых резцов сильно отекают верхняя
губа и крылья носа (рис. 3), Иногда отек
распространяется на дно нижнего носового
хода. Если верхушка зуба близко подходит
ко дну носовой полости (при невысоком
альвеолярном отростке), то там может
образоваться абсцесс. При возникновении
периостита в результате патологии
верхних боковых резцов отек захватывает
только одну половину лица.
Если источником инфекции является клык верхней челюсти, то отек занимает часть щечной и подглазничной областей, крыло носа, угол рта, иногда даже часть нижней губы. Отек может распространяться на нижнее, а иногда и на верхнее веко. Глазная щель суживается, глаз бывает полностью закрыт.
При локализации процесса в области малых коренных зубов и первого большого коренного зуба отек захватывает щечную, подглазничную и скуловую области, распространяется на нижнее веко и верхнюю губу. Носогубная борозда сглаживается, угол рта опускается. При воспалении надкостницы соответственно второму и третьему большим коренным зубам припухлость занимает скуловую, щечную и верхний отдел околоушно-жевательной области.
Через несколько дней отек мягких тканей верхнего отдела лица начинает опускаться к краю нижней челюсти. Постепенно исчезает отек нижнего века, щечной; подглазничной и скуловой областей. Иногда создается ошибочное впечатление, что патологический процесс локализуется у малых или больших коренных зубов нижней челюсти.
Острый гнойный периостит верхней челюсти с локализацией на небной поверхности чаще всего возникает в результате распространения инфекции со стороны первого большого и малого коренных зубов и бокового резца.
Периостит с небной стороны характеризуется своеобразным течением. С самого начала появляются сильные ноющие, затем пульсирующие боли в области твердого неба. Воспалительный инфильтрат приподнимает слизистую оболочку, занимая нередко значительную часть соответствующей половины твердого неба. Слизистая оболочка над очагом воспаления и в его окружности краснеет. Ввиду отсутствия подслизистого слоя отек выражен незначительно.
При развитии воспалительного процесса от центрального или бокового резца инфильтрат располагается в переднем отделе твердого неба по обе стороны от средней линии. Если источником заболевания являются большие коренные зубы, то воспалительные изменения распространяются на слизистую оболочку мягкого неба, крыловидно-челюстную складку и переднюю небную дужку, появляется болезненность при глотании.
В результате прогрессирующего увеличения количества гнойного экссудата под надкостницей твердого неба образуется резко отграниченная от окружающих тканей и имеющая полукруглую или овальную форму припухлость, в центре которой определяется флюктуации. Возникает картина, издавна именуемая в специальной литературе как небный абсцесс. Прием пищи и речь затруднены, т.к. прикосновение к абсцессу вызывает резкую боль.
При периостите нижней челюсти с вестибулярной стороны в области центральных и боковых резцов отекают нижняя губа и подбородок. Иногда отек распространяется и на подбородочную область. Нижняя губа выдается вперед из-за отечности красной каймы и примыкающей к ней слизистой оболочки рта. Подбородочно-губная борозда сглаживается. При пальпации центральных отделов подбородочной области прощупывается болезненный инфильтрат.
В результате проникновения гноя в мягкие ткани образуется абсцесс.
Если воспалительные явления локализуются в области, клыка и малых коренных зубов нижней челюсти, отек захватывает нижний, а иногда и средний отдел щечной области, распространяется на нижнюю губу, угол рта и поднижнечелюстную область, угол рта опускается вниз и несколько выступает наружу. Отек подбородка и подбородочной области отсутствует.
В тех случаях, когда источником инфекции являются большие коренные зубы, образующийся коллатеральный отек при периостите нижней челюсти захватывает значительную часть соответствующей половины лица. Он занимает нижний и средний отделы щечной облаян и, околоушно-жевательную и поднижнечелюстную области. Контуры нижнего края и угла нижней челюсти сглаживаются. Если отек выражен нерезко, то локализация его ограничивается нижним отделом щечной и задним отделом поднижнечелюстной области.
Развитие периостита нижней челюсти в результате патологии больших коренных зубов начинается чаще с внутренней поверхности альвеолярного отростка, так как эта стенка тоньше, чем наружная.
При периостите язычной поверхности альвеолярного отростка появляются гиперемия и отек слизистой оболочки в области альвеолярного отростка и подъязычной области. Подъязычный валик на соответствующей стороне увеличивается и выбухает между языком и нижней челюстью. Язык приподнимается и смещается в здоровую сторону. Воспалительные явления часто распространяются на область крыловидно-челюстной складки и передней небной дужки, вызывая болезненность при глотании. Инфильтрат располагается в пределах альвеолярного отростка на границе с подъязычной областью. Флюктуация обнаруживается не всегда. Язык покрывается налетом. Движения его болезненны, что затрудняет жевание и глотание. Появляется незначительный отек мягких тканей в области угла нижней челюсти. Поскольку в процесс часто вовлекается медиальная крыловидная мышца, наблюдается нерезко выраженное сведение челюстей.
Обычно периостит развивается с одной стороны челюсти. Однако у ослабленных больных при наличии множественных хронических очагов одонтогенной инфекции возможно одновременное поражение нижней и верхней челюсти или двусторонний периостит.
Дифференциальная диагностика. Клинические проявления периостита челюсти весьма характерны. Тем не менее, при диагностике нередко отмечаются ошибки, что ведет к неоправданным лечебным мероприятиям. Острый гнойный периостит челюсти следует дифференцировать от острого периодонтита, остеомиелита, абсцесса и флегмоны, лимфаденита и других острых воспалительных заболеваний челюстно-лицевой области.
Абсцесс и флегмона, как и периостит, проявляются припухлостью лица. Анализ диагностических ошибок, проведенный при периостите, показал, что наиболее часто это заболевание ошибочно принимают за абсцесс или флегмону. Ошибки в диагностике связаны с тем, что коллатеральный отек тканей лица, возникающий при периостите, расценивают как инфильтрат, тем более, что пальпация отечных тканей лица над участком воспаленной надкостницы из-за давления на инфильтрат всегда болезненна. Однако известно, что инфильтрат, какой бы ограниченный он ни был, всегда плотный, отечные ткани мягкие. Если флегмона располагается поверхностно, то кожа над инфильтратом гиперемирована и плотно спаяна с подлежащими тканями. При абсцедировании появляется флюктуация. Развитие флегмонозного процесса всегда сопровождается выраженной интоксикацией, вызывающей изменения органов и систем.
При периостите нижней челюсти с язычной стороны отек тканей подъязычной области иногда ошибочно расценивается как абсцесс подъязычного пространства или челюстно-язычного желобка. Периостит отличается от этих воспалительных процессов, прежде всего локализацией инфильтрата. При периостите он расположен в области альвеолярного отростка, при абсцессе подъязычного пространства и абсцессе челюстно-язычного желобка - в соответствующих анатомических областях.
Иногда периостит ошибочно принимают за воспаление подъязычной или поднижнечелюстной железы и их протоков. Однако при периостите слюнные железы никогда не вовлекаются в воспалительный процесс, всегда бывают мягкими, безболезненными и не увеличены. Из протоков этих желез при периостите выделяется чистая слюна, что не характерно для сиалоденита.
При остром лимфадените, как и при периостите, возникает отек тканей лица в соответствующей области. При пальпации отечных тканей определяется вовлеченный в воспалительный процесс лимфатический узел; иногда выражены явления периаденита. Установить при лимфадените инфильтрацию надкостницы и другие признаки периостита не удается.
Острый остеомиелит.
Клиническая картина одонтогенных остеомиелитов определяется рядом причин: вирулентностью микробов, вызвавших заболевание, состоянием иммунологической реактивности и неспецифических факторов защиты, возрастом больного, видом пораженной челюсти.
В острой фазе заболевания больные вначале обычно жалуются на боль в области одного зуба, явившегося источником инфекции. Однако скоро к этому присоединяются признаки воспаления периодонта и других, рядом расположенных зубов. Боль усиливается, становится рвущей, ирадиирующей по разветвлениям тройничного нерва в глазницу, височную область, ухо.
Одной из характерных жалоб при остеомиелите нижней челюсти является нарушение поверхностной чувствительности красной каймы нижней губы, слизистой оболочки преддверия рта, подбородка соответствующей стороны (онемение, чувство ползания мурашек). В случаях развития гнойно-воспалительного процесса в мягких тканях боль как бы перемещается за пределы челюсти, появляются жалобы, характерные для околочелюстной флегмоны (припухание, сведение челюстей, боль при глотании, жевании). Почти всегда наблюдаются головная боль, общая слабость, повышение температуры тела, нарушение аппетита и сна.
При опросе больного удается выяснить, что одонтогенному остеомиелиту предшествовал острый апикальный, маргинальный периодонтит или обострение хронического периодонтита. Нередко заболевание возникает после консервативного лечения осложнений кариеса зубов, удаления зубов по поводу обострения хронического периодонтита, нерационального зубного протезирования, приведшего к травме круговой связки зуба и периодонта. В ряде случаев больные связывают возникновение одонтогенного остеомиелита с переохлаждением, острыми инфекционными заболеваниями (ОРЗ).
Больные бледны. Пульс учащенный, в некоторых случаях аритмичный. В области пораженного участка челюсти обнаруживаются инфильтрация и отечность мягких тканей. Определяется зловонный запах изо рта. «Причинный» зуб вначале неподвижен, но вскоре он расшатывается. Становятся подвижными и рядом расположенные зубы: перкуссия их болезненна. Десна и слизистая оболочка переходной складки в области зубов, вовлеченных в гнойно-воспалительный процесс, отечны, гиперемированы. Пальпация их резко болезненная. Под надкостницей альвеолярного отростка и тела челюсти скапливается гной. Вслед за расшатыванием зубов гной появляется также в зубодесневых карманах. В ряде случаев образуются поддесневые абсцессы. При проникновении гноя в клетчаточные пространства возникают абсцессы и флегмоны околочелюстных тканей. В таких случаях обнаруживаются инфильтрация тканей плотной консистенции и гиперемия кожных покровов. Рядом с инфильтратом появляется резко выраженный коллатеральный отек мягких тканей. Отражением воспалительной реакции при остеомиелите может быть также регионарный лимфаденит. Инфильтрация мягких тканей нередко распространяется на жевательные мышцы, что ведет к сведению челюстей.
Наиболее постоянными и ранними симптомами при остеомиелите нижней челюсти являются утолщение ее края, нарушение поверхностной чувствительности красной каймы нижней губы и кожи подбородка, изменение электровозбудимости зубов. Морфологическим субстратом последнего симптома служит поражение нижнего альвеолярного нерва, находящегося в толще нижней челюсти. Нарушение чувствительности мягких тканей при остеомиелите нижней челюсти получило название симптома Венсана. По мнению С. П. Протопопова, изменение нерва при воспалении аналогично состоянию парабиоза с резкой степенью угнетения в зависимости от тяжести воспаления и близости нерва к воспалительному очагу.
При изучении этого вопроса А. С. Забелин показал, что у больных с одонтогенными остеомиелитами нижней челюсти нарушается функциональное состояние нижнего альвеолярного нерва, проявляющееся повышением порогов болевой и дискриминационной чувствительности, понижением электровозбудимости зубов на стороне поражения. Установлено, что степень выраженности этих нарушений зависит от тяжести, локализации и распространения остеомиелитического процесса. Полученные А. С. Забелиным данные могут иметь не только диагностическое, но и прогностическое значение.
Для остеомиелита челюстей, как и для любого острого воспалительного процесса, характерны симптомы гнойно-резорбтивной лихорадки. Ответная реакция организма зависит от вирулентности инфекции, реактивности больного, протяженности патологического процесса. Интоксикация продуктами распада тканей и жизнедеятельности микробов наиболее выражена при разлитых, диффузных остеомиелитах, гиперергическом типе воспалительной реакции. Признаки интоксикации в значительной мере отражены в жалобах больных.
Общая реакция организма проявляется лихорадкой, учащением пульса и дыхания, ознобом, особенно по вечерам, изменениями крови и мочи. Большинство авторов отмечают, что при острой фазе остеомиелита температура тела повышается до 39—40 °С . По данным В. И. Лукьяненко, у 48,1 % больных в острой фазе одонтогенного остеомиелита температура тела не превышала 37,5 °С, у 37,7% составляла 37,6—38,5 °С, у 14,2% была выше 38,5 °С . Обычно удается проследить зависимость температурной реакции от распространенности поражения кости и околочелюстных тканей. Вряд ли можно согласиться с В. И. Лукьяненко, который категорически отвергает такую закономерность. В то же время у отдельных больных изолированный процесс развивается при высокой температуре тела (особенно у детей) и гиперергической воспалительной реакции. Иногда диффузный остеомиелит протекает при субфебрильной температуре тела. Температурная реакция должна интерпретироваться с учетом иммунологической реактивности.
Принято считать, что острая фаза остеомиелита челюстей сопровождается нейтрофильным лейкоцитозом (12-15 109/л) с появлением молодых форм нейтрофильных лейкоцитов (палочкоядерные, юные, миелоциты), эозино- и лимфопенией. В тяжелых случаях наблюдается нейтрофильный лейкоцитоз.
Однако известно, что лейкопения у больных с распространенными воспалительными процессами в кости и околочелюстных тканях является неблагоприятным прогностическим признаком, свидетельствующим о несостоятельности иммунитета и неспецифических факторов защиты. Простым и информативным показателем общей реакции организма при острой фазе одонтогенного остеомиелита, по данным Л. М. Цепова и А. С. Забелина, является лейкоцитарный индекс интоксикации.
Красная кровь в острой фазе одонтогенного остеомиелита у большинства больных не изменяется. Лишь при разлитом поражении кости и околочелюстных тканей, а также у ослабленных больных уменьшается число эритроцитов и снижается содержание гемоглобина. СОЭ, как правило, повышена до 40—60 мм/ч. Чем выше СОЭ при одонтогенном остеомиелите, тем хуже прогноз. Стабильность этого показателя, позволяет проводить дифференциальную диагностику остеомиелита челюстей и острого периодонтита, для которого характерна более низкая СОЭ. Проявления гнойно-резорбтивной лихорадки, должны расцениваться с учетом иммунологической реактивности больного.
В сыворотке крови больных в острой фазе остеомиелита челюстей появляется в значительном количестве С- реактивный белок, соотношение альбуминов и глобулинов изменяется в сторону преобладания последних.
В
Рис 4. Электроэнцефалограмма больного с одонтогенным остеомиелитом нижней челюсти в острой фазе справа. а) при поступлении: угнетение ритма более вьражено на контралатеральной очагу поражения стороне, доминированиие - активности; б) при выписке: регулярныйритм, активность менее выражена

последние годы особое значение в борьбе организма с инфекцией придается раскрытию механизмов иммунологической реактивности организма.
В острой фазе остеомиелита челюстей в результате интоксикации в моче выявляются следы белка, цилиндры, эритроциты.
Показателем реактивности организма в целом могут быть изменения биоэлектрической активности головного мозга. Изучение биоэлектрической активности головного мозга у больных одонтогенными остеомиелитами нижней челюсти показало, что изменения биотоков носило функциональный характер. После противовоспалительного лечения ЭЭГ нормализовалась (рис. 4). Следовательно, нарушение генеза электрической активности головного мозга при одонтогенном остеомиелите челюстей обусловлено возникновением патологической афферентной импульсации в системе тройничного нерва, ведущей к усилению восходящих активирующих влияний на стволовые системы мозга, а также к изменениям ряда вегетативных функций (учащение дыхания, изменения кислотно-щелочного состояния и т. д.).
Острая фаза остеомиелита верхней челюсти характеризуется более легким течением, укорочением продолжительности заболевания, отсутствием обширной деструкции костной ткани. Остеомиелит верхней челюсти редко осложняется тяжелыми флегмонами. Такое своеобразие клинического течения остеомиелита верхней челюсти объясняется ее анатомо-топографическими особенностями - хорошей васкуляризацией, наличием большого количества отверстий в кортикальном веществе, что содействует быстрой эвакуации гнойного экссудата под надкостницу или под слизистую оболочку. К верхней челюсти не прилегают массивные мышечные слои, значительные клетчаточные пространства, поэтому разлитые флегмоны, гнойные затеки при остеомиелите этой кости возникают редко.
Вместе с тем при локализации поражения костной ткани в области бугра верхней челюсти гной может распространиться в крыловидно-небную ямку, а затем через нижнеглазничную щель на клетчатку глазницы. В таких случаях вначале возникает отечность век и подглазничной области, затем их инфильтрация. Гной может проникнуть в подвисочную ямку и крыловидно-челюстное пространство, обусловив тяжелое клиническое течение заболевания. При одонтогенном остеомиелите верхней челюсти в ряде случаев в воспалительный процесс вовлекается верхнечелюстная пазуха.
Диагностика острой фазы одонтогенного остеомиелита челюсти нередко затруднена. Установление диагноза одонтогенного остеомиелита челюстей нередко затруднено ввиду отсутствия в стоматологических поликлиниках возможностей для лабораторного исследования, в том числе получения гемограммы.
Острую фазу одонтогенного остеомиелита необходимо дифференцировать от следующих заболеваний: 1) острого (или обострившегося хронического) периодонтита; 2) острого гнойного периостита; 3) изолированного воспалительного процесса мягких тканей лица (абсцессы, флегмоны); 4) нагноившихся кист челюстно-лицевой области (одонтогенные, дермоидные, эпидермоидные).
Отсутствие признаков поражения периоста челюсти и прилежащих мягких тканей отличает острый гнойный периодонтит от остеомиелита. Очаг воспаления при периодонтите ограничен главным образом лункой одного зуба. Десна и слизистая оболочка переходной складки могут быть отечны, болезненны при пальпации. Перкуссия и давление на пораженный зуб вызывает боль, зуб становится подвижным. Состояние больного существенно не ухудшается. При своевременном лечении наступает выздоровление. В ряде случаев процесс принимает хроническое течение.
Острый гнойный периостит сопровождается нарушением общего состояния больного, субфебрильной температурой, умеренными изменениями со стороны крови. Очаг воспаления при периостите локализован на поверхности альвеолярного отростка. В процесс вовлечены надкостница и мягкие ткани, что, как правило, приводит к коллатеральному отеку и формированию поднадкостничных гнойников. При своевременном оперативном вмешательстве (удаление зуба, вскрытие гнойника) и рациональной медикаментозной и физической терапии процесс купируется в течение 3—5 дней.
У больных острым одонтогенным остеомиелитом более отчетливо, чем у больных периоститом, выражена общая реакция организма, включая и изменения со стороны крови. Челюсть утолщена, имеют место подвижность нескольких зубов, неврологические расстройства мягких тканей и нарушение электровозбудимости зубов.
Абсцессы и флегмоны лица и шеи неодонтогенного происхождения, а также возникшие в результате нагноения регионарных лимфатических узлов отличаются от остеофлегмон характерным началом. Так, аденофлегмонам предшествует воспалительный процесс в лимфатических узлах. Неодонтогенные флегмоны развиваются при наличии инородных тел, в случае осложнения слюннокаменной болезни, злокачественного течения фурункулов и карбункулов. Для так называемых изолированных флегмон не характерна выраженная воспалительная реакция периоста.
Кисты челюстно-лицевой области по мере роста вызывают деформацию мягких тканей или челюстей. Нагноение с характерными признаками острого гнойного процесса возникает вторично.
Абсцессы и флегмоны.
Среди инфекционно-воспалительных заболеваний челюстно-лицевой локализации значительную часть составляют гнойные отграниченные или разлитые воспалительные процессы мягких тканей, т. е. абсцессы и флегмоны. Частота их возникновения, своеобразие клиническогого течения и тяжесть прогноза во многом определяются тонографо-анатомическими и иммунобиологическими особенностями этой области: наличием зубов и разветвленного лимфоидного аппарата, близостью головного мозга, зрительного анализатора, начального отдела пищеварительного тракта и верхних дыхательных путей, возможностью распространения инфекционного процесса вдоль сосудисто-нервных пучков шеи, глотки и пищевода в средостение.
Местом проникновения микроорганизмов у 90—93% больных служат дефекты твердых тканей зуба, краевого пародонта. При этом у взрослых входными воротами инфекции чаще являются полость зуба и корневой канал 8 | 8 и 6 | 6, затем 7 | 7, 6 | 6, 7 | 7, 5 | 5, 2 | 2 зубов, а также патологически измененные зубодесневые карманы.
Н
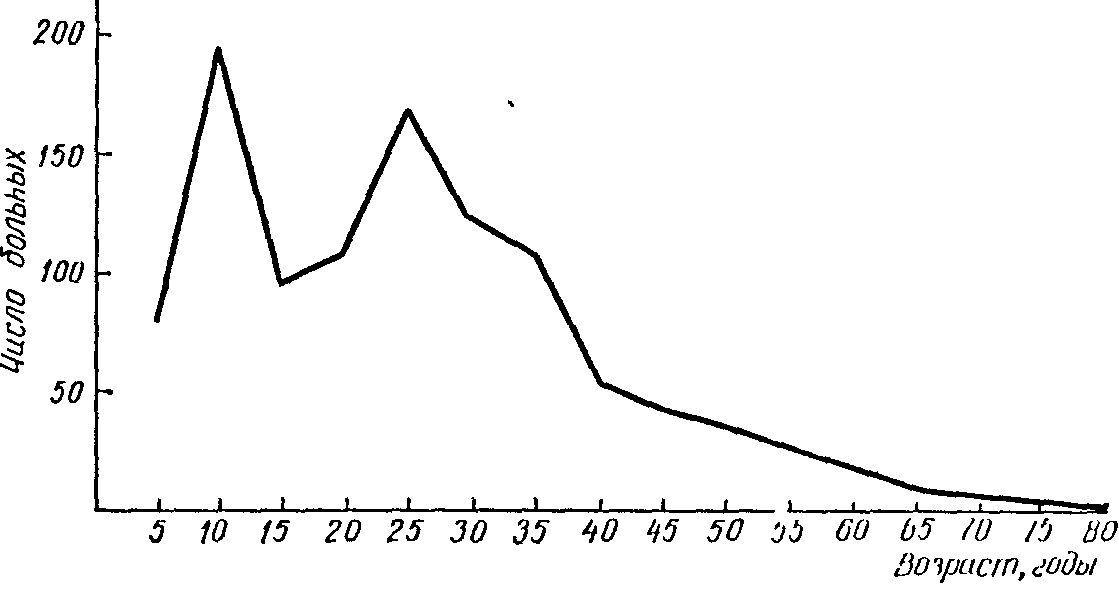 Рис.4
Распределение больных с одонтогеннымии
абсцессами и флегмонами по возрастным
категориям.
Рис.4
Распределение больных с одонтогеннымии
абсцессами и флегмонами по возрастным
категориям.
аблюдается два возрастных пика заболеваемости одонтогенными абсцессами и флегмонами - в 9-12 и 20-30 лет (рис. 4). Появление первого пика приходится на сменный прикус, когда высокая интенсивность поражения молочных зубов кариесом сочетается с высокой поражаемостью кариесом первых постоянных моляров. Второй пик связан с ростом интенсивности поражения постоянных зубов кариесом и частыми осложнениями при прорезывании третьих нижних моляров.
Заболеваемость одонтогенными абсцессами и флегмонами заметно колеблется на протяжении года. Всего выше она в летне-осенний период.
Заболевание при одонтогенных абсцессах и флегмонах часто начинается с обострения хронического периодонтита, перикоронарита, абсцедирующей формы пародонтита. В области зуба, пораженного кариозным процессом или имеющего выраженные изменения в краевом пародонте, появляется боль, которая усиливается при надавливании на зуб. Спустя некоторое время к перечисленным проявлениям заболевания присоединяются другие, свидетельствующие о распространении инфекционно-воспалительного процесса за пределы челюсти. Место проявления первых признаков воспаления околочелюстных мягких тканей зависит от локализации первичного инфекционного очага в области того или иного зуба и выраженности предшествующей деструкции кости. Дальнейшее распространение инфекционно-воспалительного процесса в околочелюстных мягких тканях происходит обычно по клетчатке заполняющей межфасциальные и межмышечные пространства, окружающей сосуды, нервы, слюнные железы. При этом возникает уплотнение тканей, часто сопровождающееся появлением асимметрии лица и шеи в виде припухлости. Боль как бы перемещается за пределы челюсти, становится менее локализованной. Может наблюдаться нарушение функции жевания за счет боли и ограничения открывания рта. Больные из-за боли нередко отказываются от приема пищи и жидкости. Иногда нарушается внешнее дыхание. Нарастают признаки интоксикации. Больные отмечают общее недомогание, быструю утомляемость, потерю аппетита, плохой сон. Одни из них раздражительны, другие вялы, заторможены, неохотно вступают в контакт. Нередко наблюдается нарушение физиологических отправлений в виде запора, уменьшения суточного диуреза (олигурия). Температура тела повышается до 38—39 °С.
При обследовании больного выявляются классические местные признаки воспаления: припухлость или инфильтрация тканей, боль самопроизвольная пли в момент пальпации, краснота — гиперемия кожных покровов либо слизистой оболочки, повышение местной температуры и нарушение функции жевания, глотания, дыхания, речеобразования. Выраженность каждого из перечисленных симптомов варьирует в широком диапазоне, что зависит не только от остроты воспалительного процесса, но в первую очередь от его локализации.
Различают острую и подострую стадии заболевания. Для острой стадии характерно нарастание местных проявлений воспалительного процесса в сочетании с общими реакциями организма в виде гипертермии, нейтрофильного лейкоцитоза со сдвигом формулы влево, эозинопении, повышения СОЭ, увеличения индекса лейкоцитарной интоксикации, изменения протеипограммы, повышения уровня IgG, появления в сыворотке крови С-реактивного белка, усиления общей протеолитической активности крови. После вскрытия абсцессов и флегмон, если не возникает осложнений, заболевание переходит в подострую стадию. Наблюдается стихание местного воспалительного процесса: уменьшается инфильтрация тканей, снижается количество гнойного отделяемого. По мере очищения раны в ней появляется грануляционная ткань. Происходят рубцевание и эпителизация раны. Одновременно ослабевает выраженность общих реакций организма, улучшается самочувствие больного, восстанавливаются нарушение функции дыхания, глотания, жевания.
Диагностика при абсцессах и флегмонах предусматривает уточнение локализации и характера воспалительного процесса, оценку вирулентности инфекционного начала и типа ответной реакции организма (нормергическая, гипергическая, гиперергическая), своевременное выявление осложнений.
Все абсцессы и флегмоны челюстно-лицевой области принято подразделять на поверхностные и глубокие. Для поверхностных абсцессов и флегмон характерна выраженность таких симптомов, как припухлость в виде асимметрии липа и шеи гиперемия кожных покровов и слизистой оболочки полости рта над очагом воспаления, местное повышение температуры. Повышение температуры можно выявить прямой контактной термометрией либо путем термографии с использованием жидких холестерических кристаллов или тепловизора.
При глубоких абсцессах и флегмонах перечисленные выше симптомы выражены обычно неярко или выявляются с трудом. В то же время у больных с подобной локализацией патологического процесса ярче выражен болевой синдром, в большей мере страдает общее состояние. Как правило, наблюдается нарушение функции жевания, глотания, а нередко и дыхания. Что касается более тонкой топической диагностики, то она проводится на основании сопоставления выраженности отдельных симптомов воспаления, их локализации.
Вирулентность инфекционного начала, Зависящая от свойств и количества возбудителей заболевания, во многом определяет объем и глубину повреждения тканей, вероятность возникновения осложнений у больных с флегмонами лица и шеи. Правильная оценка вирулентности инфекционного начала помогает прогнозировать течение заболевания и служит основанием для решения вопроса о характере терапии, ее интенсивности. Такая оценка проводится с учетом выраженности местной воспалительной реакции и общих реакций организма. При этом исходят из допущения, что у больных со средним уровнем общей иммунологической реактивности существует прямая пропорциональная зависимость между вирулентностью инфекционного начала и величиной таких ответных реакций, как лихорадка, лейкоцитоз, увеличение СОЭ, повышение общей протеолитической активности крови, изменение протеинограммы, нарастание уровня содержания IgG.
Снижение иммунологической реактивности организма обычно имеет место при эндокринных расстройствах (сахарный диабет), гемобластозах, у лиц, длительно получающих цитостатики, некоторые гормональные препараты (глюкокортикоиды), в старческом возрасте.
Другой причиной несоответствия выраженности общих реакций и вирулентности инфекционного начала является прием больным лекарственных препаратов, тормозящих эти реакции. Например, многие больные c абсцессами и флегмонами челюстно-лицевой области перед обращением к врачу принимают обезболивающие препараты, в состав которых входят жаропонижающие средства: аскофен, асфен, пентальгин. Чтобы избежать грубой ошибки при оценке тяжести состояния таких больных, необходимо помнить, что повышение температуры тела на 1° С обычно сопровождается учащением пульса на 10 в минуту. Выраженная тахикардия при нормальной или субфебрильной температуре тела должна насторожить врача.
Следует также иметь в виду, что в последнее время у многих больных флегмоны и абсцессы протекают атипично в связи с нерациональным применением антибиотиков в догоспитальном периоде. При этом на фоне удовлетворительного состояния больного и умеренно выраженных общих реакций организма появляются плотные инфильтраты, медленно увеличивающиеся в поздно нагнанивающиеся.
Характер воспалительного процесса (серозный, гнойный, гнойно-некротический) во многом определяет лечебную тактику. Так, при серозном воспалении клетчатки того или иного пространства (целлюлит) после дренирования инфекционного очага в челюсти путем удаления зуба — источника инфекции и проведения соответствующей этиотропной и патогенетической терапии возможно обратное развитие процесса. При гнойном и гнойно-некротическом воспалении необходимо срочное оперативное вмешательство с целью дренирования очага в мягких тканях.
Диагноз гнойного воспаления (абсцесс, флегмона) ставят на основании учета таких местных симптомов, как размягчение в центре инфильтрата, флюктуация, локальное повышение температуры кожи. Кроме того, при гнойном воспалении наблюдается лейкоцитоз свыше 10 * 109/л, нейтрофилез 80% и более. В сыворотке крови появляется С-реактивный белок в количествах, оцениваемых +++. Для решения вопроса о характере воспаления при глубокой локализации процесса можно осуществить диагностическую пункцию, применить ультразвуковую диагностику.
Гнилостно-некротические флегмоны челюстно-лицевой области, в развитии которых важная роль принадлежит гемолитическому стрептококку, кишечной палочке и анаэробной микрофлоре, характеризуются преобладанием общих реакций над местными проявлениями воспаления и быстротой распространения на соседние области. Наиболее частая локализация таких поражений — дно полости рта, околоушно-жевательная область. С самого начала заболевания больные жалуются на слабость, головную боль, повышенно температуры тела. Местно у них обнаруживается плотный болезненный инфильтрат без четких границ и признаков флюктуации. Кожа над ним бледная, подвижная. В ряде случаев при пальпации определяется крепитация. Температура тела повышается до 39 °С и более, наблюдается выраженная тахикардия. При лабораторном обследовании выявляются признаки иммунодепрессии и метаболических сдвигов: отсутствие лейкоцитоза, лимфопения, снижение функциональной активности нейтрофильных лейкоцитов, низкий титр гуморальных факторов иммунитета, метаболический ацидоз, нарушение антитоксической функции печени и т. д.
Оценка характера ответной реакции организма на воздействие инфекционного начала необходима для осуществления целенаправленной патогенетической терапии: при гиперергическом типе реакции — гипосенсибилизирующая терапия, при гипергическом типе — терапия, направленная в первую очередь па повышение-иммунологической реактивности организма больного в целом, па активацию иммунологических процессов в зоне инфекционного очага. Заключение о характере ответной реакции организма делается в первую очередь на основании выраженности местных проявлений воспалительного процесса, а также общих реакций организма. Медленное нарастание воспалительных явлений с вовлечением в патологический процесс все новых тканевых структур на фоне умеренно выраженных общих реакций организма характерно для реакции гипергического типа. При реакции гипе-рергического типа быстро нарастают признаки воспаления, ран» формируются флегмоны и абсцессы. Общее состояние больных резко нарушается, наблюдаются лихорадка, лейкоцитоз, эозинопения, сдвиг формулы крови влево и т. д. Гиперергический тип реакции может иметь место и у больных с низким уровнем общей иммунологической реактивности. В этих случаях он свидетельствует о выраженной сенсибилизации организма больного к возбудителю заболевания, что является неблагоприятным прогностическим признаком.
Дифференциальная диагностика при абсцессах и флегмонах включает в себя в первую очередь топическую диагностику, основанную на сопоставлении выраженности отдельных симптомов воспаления и их сочетаний. Кроме того, одонтогенные абсцессы и флегмоны необходимо дифференцировать от остеофлегмон, Которые обычно сопутствуют одонтогенным остеомиелитам. Дифференцировка этих заболеваний основана прежде всего на сопоставлении признаков, характеризующих распространенность воспалительного процесса в челюсти. При одонтогенных флегмонах и абсцессах эти признаки свидетельствуют о поражении челюсти в пределах пародонта одного зуба (боль при перкуссии, подвижность 1—2 зубов), при одонтогенном остеомиелите — о поражении челюсти на большем протяжении (боль при перкуссии, подвижность трех и более зубов, положительный симптом Венсана, муфтообразная инфильтрация тканей, прилежащих к челюсти).
Одонтогенные абсцессы и флегмоны крыловидно-челюстного и окологлоточного пространств часто приходится дифференцировать от перитонзиллярных абсцессов, при которых входными воротами инфекции служит патологически измененная небная миндалина. Для одонтогенных флегмон и абсцессов этой локализации, возникающих в связи с перикоронаритом, острым или обострившимся периодонтитом 8 | 8 зубов или остеомиелитом угла нижней челюсти, характерно выраженное сведение челюстей, тогда как при перитонзиллярном абсцессе этого обычно не наблюдается.
Губин М.А., Лазутиков О.В., Лунев Б.В. выделили 4 типа острых воспалительных процессов (ОВП) в мягких тканях челюстно-лицевой области и шеи. Была разработана специальная таблица для дифференциальной диагностики типов ОВП в мягких тканях челюстно-лицевой области и шеи (табл. 1)
Как видно из табл. 1, каждому типу воспаления соответствуют определенные симптомы и синдромы, которые легко можно установить при до- и интраоперационном контактах. Для I типа характерно бурное развитое заболевания. Местные клинические признаки ОВП появляются рано и выражены ярко. Как правило, имеются плотный болезненный инфильтрат, умеренно выраженный коллатеральный отек, яркая кожная гиперемия Интоксикация не выражена или определяется I степень эндогенной интоксикации, симптомы которой исчезают в течение 1-х послеоперационных суток. Для интраоперационной картины I типа ОВП характерен единичный ограниченный гнойный очаг в виде полости с гомогенным экссудатом желтоватого цвета вязкой консистенции. Кроме того, характерно наличие мощной, хорошо выраженной демаркационной линии в виде пиогенной мембраны. Экссудат без запаха. При хроматографии последнего определяется отсутствие ЛЖК.
Таблица 1. Дифференциальная диагностика 0ВП в мягких тканях челюстно-лицевой области и шеи.
|
Тип ОВП |
Типичные Возбудители |
Местные симптомы |
Степень эндогенной интоксикации |
Интраоперационная картина |
Анализ хромато граммы |
|
I (гнойное воспаление) |
Золотистый стафилококк |
Выраженный плотный болезненный инфильтрат, умеренно выраженный коллатеральный отек, яркая (гиперемия кожи |
Не выражена или I |
Ограниченный очаг гнойный в виде полости с выраженной демаркационной линией; экссудат гнойный, гомогенный, желтого цвета, консистенция и окраска ткани не изменены |
Отсутствие ЛЖК |
|
II(гноино-некротичсс кое воспаление) |
Стрептококк энтерококки |
Плотный болезненный инфильтрат, ярко выраженный коллатеральный отек, гиперемия кожи |
I |
Воспалительный очаг многополостной, демаркационная линия слабо выражена, в ране имеются отдельные очаги некроза, экссудат жидкий, гомогенный, серозно-гнойного характера, без запаха |
То же |
|
III (гнилостно-некротическое воспаление) |
Ассоциативная грамположительная и грамотрицательная микрофлора, частое участие в ассоциациях бактерий анаэробной неспоро-образующей группы |
Выражены слабо; разлитая пастозность тканей; ярко выраженный коллатеральный отек; исчезновение болей в пораженной области и раннее нарушение функции |
II или III |
В пораженных клетчаточных пространствах обилие некротизированных тканей; Экссудат жидкий, грязно-серого или коричневого цвета с резко выраженным неприятным запахом и каплями жира; демаркационная линия отсутствует; экссудат диффузно пропитывает окружающие ткани |
Обилие ЛЖК |
|
IV (гангренозное воспаление) |
Клостридии |
Разлитой инфильтрат мягкой консистенции, не ограниченный анатомическими границами областей; Выраженный коллатеральный отек; бледность кожи над инфильтратом |
III выраженное угнетение функций ЦНС |
Тотальный сухой или влажный некроз клетчатки, мышц, паренхиматозных функций органов, часто — кожи; экссудат скудный, геморрагического характера; из раны — характерный сладковатый неприятный запах |
Обилие ЛЖК |
Второй тип ОВП характеризуется менее бурным течением, однако местные признаки воспаления выражены достаточно хорошо. Из особенностей местной картины ОВП следует отметить мощный коллатеральный отек, распространяющийся на соседние клетчаточные пространства. Наблюдается I степень эндогенной интоксикации, симптомы интоксикации сохраняются в течение 24 — 48 ч после операции и адекватной терапии. Интраоперационно: гнойный очаг не имеет четко выраженной линии демаркации, ограничен мышцами, фасциями и кожей. В ране на 1 — 2-е сутки появляются отдельные очаги некроза. Экссудат жидкий, гомогенный, вначале серозного, затем серозно-гнойного характера, без запаха. На хроматограмме — отсутствие ЛЖК.
Для гнилостно-некротического воспаления (III тип ОВП) характерно медленное, вялое течение ОВП. Местные признаки воспаления выражены слабо, обычно определяется пастозность кожного покрова в пораженной области. Инфильтрат не выражен, однако имеется массивный коллатеральный отек. Характерно раннее исчезновение боли и нарушение функций воспаленной области. Симптомы интоксикации появляются рано, выражены ярко, сохраняются более 48 ч. Интраоперационный вид раны весьма характерен, множество мелких гнойных очагов; большое количество некротических масс, практически трудно различить границу поражения, воспалительный очаг, как правило, не ограничивается зоной одною клетчаточного пространства Экссудат геморрагического или гнойно-геморрагического характера, диффузно пропитывает окружающие ткани, количество его скудное. На хроматограмме — обилие ЛЖК.
Для IV типа ОВП характерно очень быстрое, часто молниеносное течение заболевания. Местные признаки воспаления выражены слабо. Обычно имеются разлитой инфильтрат, не ограниченный анатомическими границами области, выраженный коллатеральный отек, бледность или цианотичность кожи над инфильтратом. Наблюдается выраженная картина общей токсемии, III степень интоксикации. Превалируют симптомы выраженного угнетения функций ЦНС. Интраоперационная картина представлена наличием тотального сухого или влажного некроза клетчатки, мышц, фасций, часто кожи. Экссудат скудный, обычно геморрагического характера. Из раны — характерный сладковатый неприятный запах. На хроматограмме — обилие ЛЖК.
Губин М.А. в течении острых воспалительных заболеваний челюстно-лицевой области выделил фазы – реактивная, токсическая и терминальная.
У больных с реактивной фазой заболевания были типичные жалобы местного характера, как правило, небольшая (2-4 суток) продолжительность заболевания, умеренно выраженные симптомы интоксикации, явление гипердинамики системы кровообращения (СИ- 3,56л/мин/м2, УИ – 35,9 1,1 мл/м2, ЧСС – 97,84,5уд/мин, ОЦК- 63,7мл/кг, ОПС- 1293,0дин.сек.см, содержит общего белка крови-71,9г/л, отмечается умеренная гиперкоагуляция, изменение электролитного состава крови не выходят за пределы физиологических колебаний. Однако на фоне компенсированного состояния организма интенсивность развития местных проявлений заболевания и нарастание симптомов интоксикации были отчетливо выражены.
У больных с токсической фазой заболевания наряду с местными, усиливались жалобы общего характера, продолжительность заболевания до госпитализации 5-7 суток. Определялись выраженная интоксикация, нарушения функций жизнеобеспечения, о чем свидетельствовал выраженный гипердинамический режим кровообращения. Изменение обменных процессов характеризовалось диспротеинемией. Установлены явления метаболического ацидоза. Некоторые из показателей гомеостаза имели резко выраженный патологический характер (явления острого и подострого фибринолиза, декопенсированные формы КЩС крови), что свидетельствовало о крайнем напряжении и истощении защитно-приспособительных реакций организма.
У больных с терминальной фазой заболевания преобладали жалобы общего характера, продолжительность заболеваний большинства больных до госпитализации в пределах 8-12 суток. Наличие одышки, кашля, хрипов в легких, расширение границ сердца, глухость сердечных тонов, снижение артериального давления, увеличение частоты пульса до 110-130 уд/мин (вплоть до параксизмальной тахикардии), увеличение печени, селезенки, систем диуреза указывали на значительные функционально-структурные изменения организма, изменения психической деятельности, проявляющейся эйфорией, бредом и комой.
Терминальная фаза является неблагоприятным вариантом течения ОПВ. Характеризуется гипердинамическим режимом кровообращения, диспротеинемией, развитие декомпенсированного метаболического ацидоза. Для терминальной фазы заболеваний характерно преобладание патологических реакций (глубокая диспротеинемия грубые декомпенсированные изменения показателей электролитного состава крови, плазмы, КЩС крови, системы гемокоагуляции), указывающих на истощение механизма адаптации в изменившихся условиях существования организма.
Собственные наблюдения.
Нами были использованы данные истории болезни стоматологической поликлиники СГМА за последние 2 года (1998-1999 гг.), были отобраны истории болезни 60 пациентов в возрасте от 16 до 45 лет. После изучения катамнестических данных было выделено следующее распределение больных с острым одонтогенным воспалительным процессом по возрасту:
|
Возраст больных |
% ко всем больным |
|
От 16 до 20 лет |
15,5 |
|
От 20 до 40 лет |
36,0 |
|
Старше 40 лет |
3,0 |
Причины развития острого одонтогенного процесса:
Обострение хронического периодонтита – 47 больных
Альвеолит – 7 больных
Перикоронарит – 3 больных
Травматический остеомиелит – 3
Зависимость острого одонтогенного процесса от причинного зуба:
|
Причинный зуб |
Количество больных |
|
Резцы, клыки |
5 |
|
Первый премоляр |
5 |
|
Второй премоляр |
7 |
|
Первый моляр |
21 |
|
Второй моляр |
9 |
|
Третий моляр |
13 |
Исследование острого одонтогенного процесса в клинике рассмотрим на примере больного с острым гнойным периоститом.
Выписка из истории болезни Арутюняна Юрия
Викторовича 1968 года рождения.
24.04.99 г. Жалобы на пульсирующую боль в области верхней челюсти слева, головную боль, слабость.
Анамнез заболевания. Считает себя больным с 21.04.99 г., когда появились боль и отечность в области верхней челюсти слева. 22.04.99 г. произведен разрез до кости в области |5 6, со слов больного, получен гной, разрез дренирован, но боль и отечность усиливаются.
Объективно. Значительная асимметрия лица, за счет отечности левой половины лица. Отмечается отечность мягких тканей, в подвижной области слева. Тризм первой степени. Выделений гноя из разреза нет. Реакция на перкуссию по |5 6 резко болезненная. Температура 38,5 С о. На рентгенограмме значительное разрежение костной ткани в области заднего корня |6 и в межкорневой области.
Диагноз. Острый гнойный периостит верхней челюсти слева.
Методики исследования.
Обследования любого больного складывается из 3 этапов:
Выяснение жалоб и анализа;
Исследования при помощи физические методов (осмотр, пальпация, перкуссия, аускультация);
Исследования при помощи специальных методов (лабораторные, инструментальные, рентгенологические, патогистологические и др.).
Для установления точного диагноза острой одонтогенной инфекции применяются следующие методы исследования. Анализ биохимических и клинических показателей крови. При биохимическом анализе крови учитывается общий белок, белковые фракции, электролитный состав крови. В показателях периферической крови учитывается количество эритроцитов, лейкоцитов, тромбоцитов, гемоглобин, СОЭ. Отклонение от нормы указано выше в тексте.
Применяется микробиологический метод исследования для уточнения причины поражения и для определения чувствительности микрофлоры патологического очага. Губин М.А., Харитонов Е.М. и Лазутиков О.В. установили, что вид возбудителя острой инфекции оказывает существенное влияние на течение процесса и формы развития инфекции. Основные методики исследования микрофлоры: 1) микроскопия нативных и окрашенных препаратов, 2) культуральный метод выделения микроорганизмов, 3) биохимическая и серологическая идентификация видов, 5) иммунофлюорисцентный метод. Взятие материала для исследования. В большинстве случаев материал берут тонкими ватными тампонами или турундами на корневых иглах, либо плотно скрученными из ваты шариками. Указанные предметы должны быть предварительно простерилизованы в чашках Петри или бумажных пакетах. Турунду или ватный шарик непосредственно перед взятием пробы слегка увлажняют стерильным 0,9% изотоническим раствором хлорида натрия. В случаях остеомиелита пробы берут со дна альвиолы зуба. При абсцессах и флегмонах исследуют экссудат, полученный из наружных разрезов и со стороны полости рта. При этом необходимо соблюдать меры, предупреждающие контаменацию исследуемого материала (ограждение операционного поля от слюны, обработка слизистой оболочки и кожи спиртом и эфиром).
Показало перспективность использование в качестве маркера эндогенной интоксикации при абсцессах и флегмонах ЧЛО трех показателей: сорбционная способность эритроцитов, содержание молекул средней массы и циркулирующих иммунных комплексов. У больных с абсцессами и флегмонами ЧЛО отмечается увеличение сорбционной способности эритроцитов на 11,3 %, уровень молекулярной средней массы на 77,6%, содержание циркулирующих иммунных на 17,6 %. Данные показатели используются для оценки тяжести состояния больных с указанной патологией и контроля эффективности лечения.
Данные методы исследования невозможны в условиях поликлиники, поэтому постановка диагноза острого воспалительного процесса основывается на основании учета местных симптомов воспаления, и таких общих реакциях организма как общее самочувствие и повышение температуры. Это может привести к ошибочной постановке диагноза.
На основании проделанного анализа можно сделать выводы:
Вид возбудителя оказывал существенное влияние на течение процесса и формы развития процесса. На клиническое течение оказывает влияние и уровень бактериальной обсемененности гнойных очагов. Преышение критического уровня бактериальной обсемененности предопределят бурное развитие инфекции и вероятность ее генерализации.
Острая одонтогенная инфекция включает в себя ряд достаточно четко очерченных в клиническом отношении форм заболеваний (периодонтит, периостит, остеомиелит, абсцесс и флегмона, лимфаденит, одонтогенный гайморит), которые в то же время можно рассматривать как разнообразные проявления динамически протекающего одонтогенного инфекционного процесса.
Анализ клинико-лабораторных показателей является основой распознавания, определяет дифференциальную диагностику и позволяет прогнозировать течение и исход острых одонтогенных заболеваний и их осложнения.
Исходя из собственных наблюдений, можно сделать выводы, что наиболее часто острое одонтогенное воспаление встречается в возрасте от 20 до 40 лет, основной причиной его распространения является обострение хронического периодонтита, причинный зуб чаще первый моляр. Установление диагноза нередко затруднено ввиду отсутствия в стоматологических поликлиниках возможности для лабораторных исследований.