Медиастиниты
Тюменская Государственная Медицинская Академия
Кафедра госпитальной хирургии с курсом анестезиологии.
МЕДИАСТИНИТЫ
(методическая рекомендация для врачей и студентов медицинских ВУЗов)
Тюмень. 1999 г.
Методическое пособие разработано на кафедре госпитальной хирургии клиническим ординатором Полховской Т.В. под руководством заведующего кафедрой, доктора медицинских наук Махнева А.В., ориентировано на врачей хирургического и терапевтического профиля, а также студентов медицинских вузов. В данном пособии отражена классификация медиастинитов, рассмотрены вопросы патогенеза, клиники, диагностики, тактики и лечения этой категории пациентов. В заключение предложены для самостоятельного изучения наиболее фундаментальные литературные источники по вопросу диагностики и лечения медиастинитов.
До настоящего времени в практике обучения студентов медицинских вузов уделялось недостаточное внимание изучению медиастинитов. Практика показала, что только в 15-20% случаев этот диагноз устанавливается при жизни, что связано с редкостью данной патологии, недостаточным освещением в литературе, недостаточно яркими проявлениями на фоне общей инфекции у тяжелобольных и ограниченными возможностями наблюдения из-за быстро прогрессирующего течения.
Утверждено на ЦКМС,
,1999 г.
председатель, профессор (Пантелеев С.М.)
Острый медиастинит – острое гнойное, ограниченное или разлитое (абсцесс, флегмона) воспаление клетчатки средостения.
Хирургическая анатомия средостения
Средостением принято называть пространство в грудной полости, расположенное центрально по отношению к легким.
С боков средостение ограничено медиастинальными листками плевры, спереди – позадигрудинной фасцией и грудиной, сзади – предпозвоночной фасцией и грудным отделом позвоночника, снизу – сухожильным центром диафрагмы. Верхняя граница представлена условной плоскостью, проходящей через вырезку грудины; фронтальной плоскостью, проведенной через корень легких и трахею, средостение условно делится на переднее и заднее.
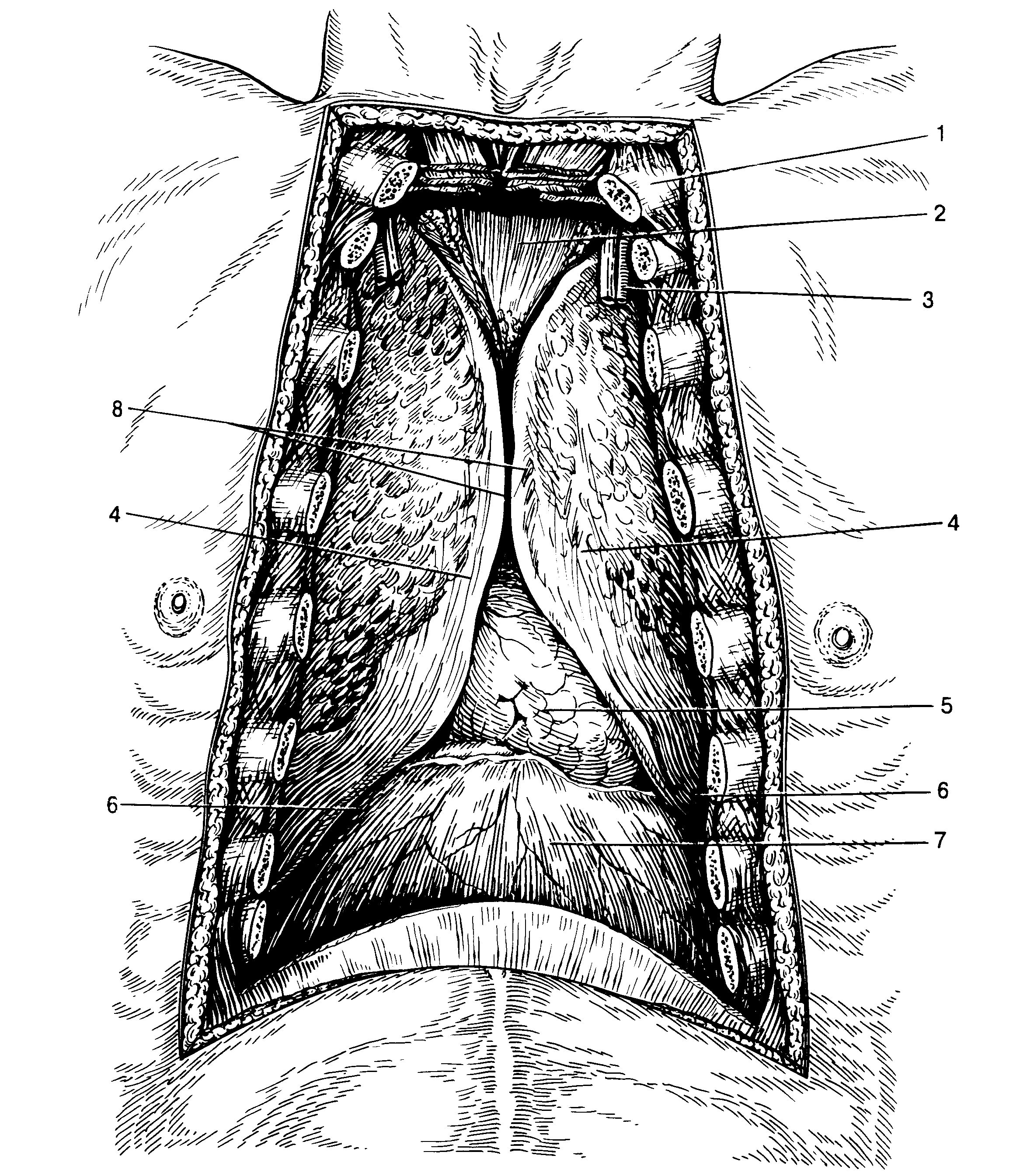
Рис.1. Топография переднего средостения после удаления грудины (по А.Н. Максименкову).
1 ключица; 2 область вилочковой железы; 3—внутренние сосуды груди: 4—передний край легких; 5—перикард: 6—реберно-диафрагмальный синус: 7—диафрагма: 8—передний край плевры.
Для определения локализации гнойных процессов, выбора соответствующего хирургического доступа средостение условно делится на передневерхний, передненижний, задневерхний и задненижний отделы.
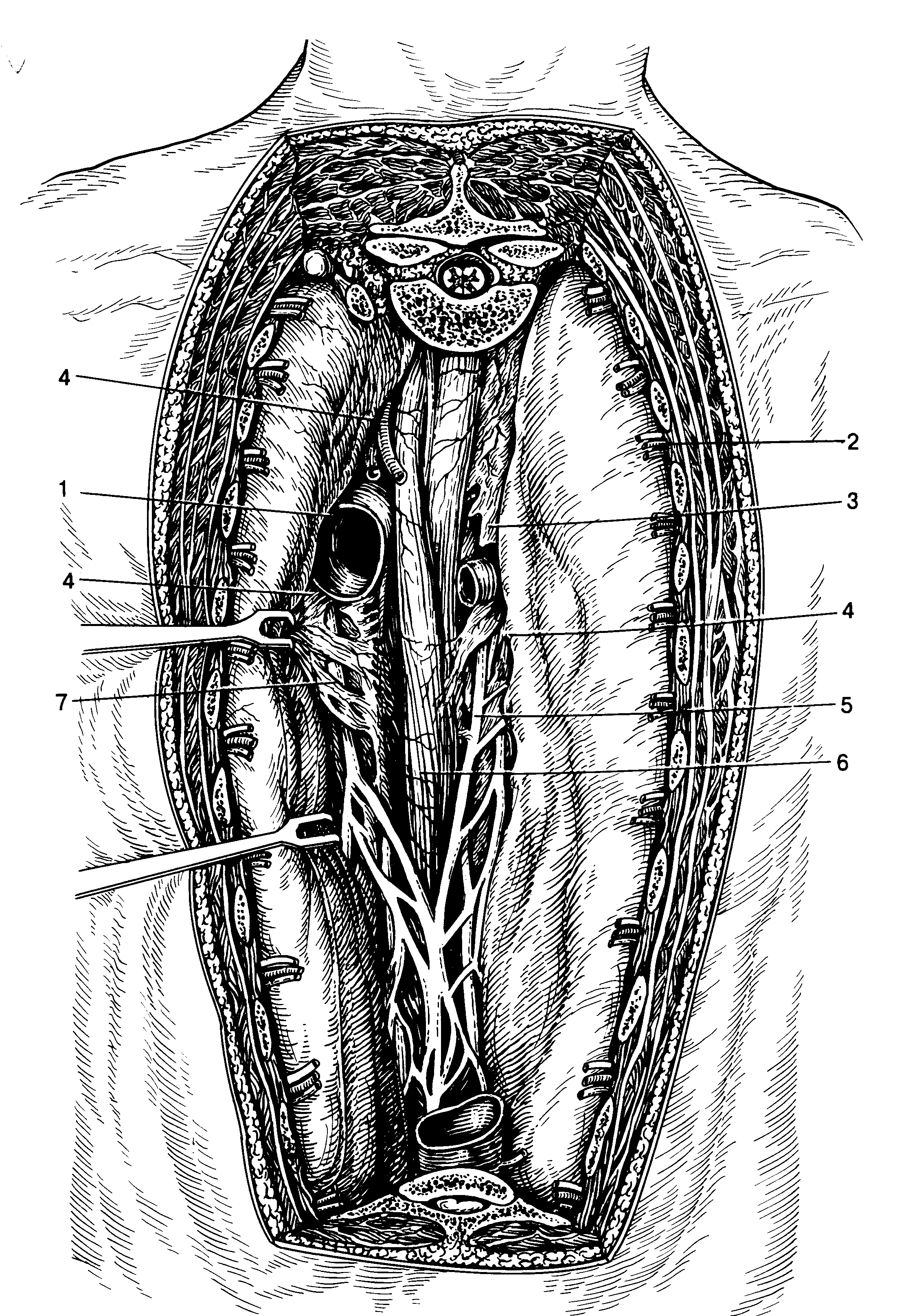
1 аорта: 2 межреберные сосуды; 3—непарная вена; 4—клетчатка средостения; 5—правый блуждающий нерв: б—пищевод; 7- левый блуждающий нерв.
В передневерхнем средостении располагаются вилочковая железа, верхняя полая и безымянная вены, дуга аорты, легочная артерия, трахея, бронхи, лимфоузлы, нервные сплетения. В передненижнем отделе- сердце и перикард. В заднем средостении расположены пищевод, часть дуги аорты, блуждающие нервы, симпатические узлы, грудной лимфатический проток, нижняя полая вена, парная и непарная вены.
Все промежутки, соединительно-тканные образования средостения представляют собой единое пространство. Четких границ между этими отделами нет, и гнойные процессы могут, распространятся, переходить из одного отдела в другой. Этому способствуют не только недостатки фасциальных и других органных перегородок, но и постоянное движение органов средостения – сокращения сердца, пульсация сосудов, перистальтика пищевода, смещение трахеи и крупных бронхов при кашле и т.д. Но в это же время следует учитывать и клинический опыт: гнойные процессы в средостении распространяются, как правило, в вертикальной плоскости, как бы спускаясь сверху вниз, соответственно в переднем или заднем средостении. Крайне редко гнойный процесс переходит из заднего средостения в переднее и наоборот. В связи с этим деление на клетчатку переднего и заднего средостения следует считать анатомическим понятием.
Этиология и патогенез.
Абсцессы и флегмоны средостения возникают чаще всего вторично, являясь осложнением каких-либо гнойных или гнилостных процессов в организме – это или непосредственный переход воспаления на медиастинальную клетчатку или метастазирование возбудителей инфекции из определяемых или неустановленных очагов. Большую роль в патогенезе гнойного медиастинита, возникающего контактным путем, играют воспалительные заболевания тканей и органов шеи: флегмоны, раны шеи, гнойный тиреоидит. Нередко причиной являются заболевания и ранения легких и плевры (пневмонии, абсцессы и гангрены легких, эмпиемы, туберкулез, бронхоэктатическая болезнь, огнестрельные ранения легких и плевры, осложненные инфицированием.)
Из других заболеваний можно указать на гнойные заболевания костного остова грудной клетки: остеомиелиты грудины, ребер, перихондриты реберных хрящей, остеомиелит грудного отдела позвоночника. Инфекция с гнойного очага непосредственно распространяется на клетчатку средостения.
Основную группу пациентов с метастатическими медиастинитами составляют больные с такими первичными источниками, как флегмоны конечностей, остеомиелиты костей нижних конечностей, отморожения, сепсис, ранения нижних конечностей, костей таза, верхних конечностей.
Отмечены метастатические формы медиастинитов и при таких инфекционных заболеваниях как дизентерия, язвенный колит, рожа, грипп.
При заболеваниях полости рта и зева возможны как непосредственный переход инфекции, так и метастатический путь. Причиной медиастинитов могут стать заглоточные абсцессы, ангина Людовика, флегмонозные паротиты, гнойные заболевания челюстей.
Первичные, а по патогенезу – травматические, медиастиниты возникают при экзогенном инфицировании. Это, прежде всего, открытые, в том числе огнестрельные, травмы средостения и его органов. Следующей причиной развития первичного медиастинита являются повреждения пищевода и особенно его огнестрельные ранения. Полное прекращение приема пищи через рот не останавливает инфицирования средостения, так как и при пустых глотательных движениях в медиастинальную клетчатку нагнетается кровь, слизь, воздух, а вместе с ними и возбудители инфекции из пищевода. При огнестрельных ранениях пищевода развитию медиастинита способствует травматизация, некроз параэзофагеальной клетчатки, нарушение питания, вследствие повреждения сосудов и нервов.
В механизме возникновения абсцессов и флегмон средостения при инородных телах пищевода лежит развитие пролежней, изъязвлений и флегмон стенок пищевода или перфорация с непосредственным переходом инфекции на клетчатку средостения.
Причинами повреждения пищевода могут также стать инструментальные манипуляции, такие как эзофагоскопия, бужирование пищевода, кардиодилатация, интубация трахеи, введение в пищевод толстого желудочного зонда.
В патогенезе острых медиастинитов по мере развития хирургии пищевода появилась группа так называемых послеоперационных медиастинитов, вследствие нарушения герметичности пищеводно-желудочного анастомоза и даже при безупречном анастомозе.
При исследовании флоры первое место по частоте бактериологических находок занимает стрептококк, реже встречается стафилококк, пневмококк и др.
Классификация медиастинитов
А.Я. Иванов (1959).
А) По этиологии и патогенезу:
I. Первичные или травматические:
при ранениях средостения без повреждения его органов;
при ранениях средостения с повреждением его органов;
при ранениях средостения сочетанных с ранениями легких и плевры;
послеоперационные;
при повреждениях пищевода инструментальных или инородными телами.
II. Вторичные
контактные;
метастатические с выясненным источником инфекции;
метастатические с невыясненным источником инфекции.
Б) По распространенности:
Острые гнойные и негнойные лимфадениты средостения с вовлечением в воспалительный процесс окружающей клетчатки;
Множественные и единичные абсцессы средостения;
Флегмоны средостения;
склонные к ограничению;
прогрессирующие.
В) По характеру экссудата и виду возбудителя:
Серозные;
Гнойные;
Гнилостные;
Анаэробные;
Гангренозные;
Туберкулезные.
Г) По локализации:
I.Передние
верхние, с расположением выше III межреберья;
нижние, книзу от III межреберья;
всего переднего отдела средостения.
Задние
верхние, с расположением выше V грудного позвонка;
нижние, с расположением ниже V грудного позвонка;
всего заднего отдела средостения.
Тотальные
Д) По клиническому течению:
Острые медиастиниты
1
Хронические медиастиниты
первично хронические;
вторично хронические.
Клиника, диагностика, дифференциальный диагноз.
Признаки острых воспалений медиастинальной клетчатки могут быть систематизированы в следующие группы:
общие симптомы;
симптомы, зависящие от сдавления органов, сосудов, нервов средостения;
симптомы, выявляемые при физикальном исследовании;
рентгенологические признаки заболевания;
симптомы, выявляемые при инструментальных и лабораторных методах исследования.
1.Характерной и неизменной особенностью для флегмоны и абсцесса средостения является острое начало заболевания, сопровождающееся ознобами, профузными потами, возникновением лихорадки гектического типа и появлением загрудинных болей. Уже в начале заболевания значительны расстройства со стороны нервно-психической сферы больных: чаще – общее угнетение с апатией, иногда и спутанностью сознания, реже возбуждение, преимущественно двигательное.
Появление первых симптомов острого медиастинита чаще наблюдается в конце третьих, начале четвертых суток, т.е. в срок, который соответствует обычному для гнойной инфекции инкубационному периоду.
Наиболее частым, обязательным общим симптомом являются боли в груди, локализация которых имеет значение для дифференциальной диагностики между передними и задними медиастинитами.
Локализацию болей за грудиной, усиление ее при постукивании по грудине, при откидывании головы назад (А.А. Герке), при натяжении сосудисто-нервного пучка на шее (скользящее движение пальцами правой руки кверху вдоль сосудисто-нервного пучка), при пассивных смещениях трахеи (Д.М. Рутенбург, Л.Е. Ревунский) следует считать патогномоничной для передних медиастинитов.
Иррадиация болей в межлопаточную, а также эпигастральную области, усиление болей при надавливании на остистые отростки, самостоятельные острые боли в спине на уровне V грудного позвонка, появление болей при глотании – все это характерно для локализации нагноительных процессов в задних отделах средостения. При разлитых гнойных воспалениях всего средостения развиваются боли, свойственные как передним, так и задним медиастинитам.
Характерным для больных является вынужденное полусидячее положение, с головой наклоненной книзу к грудине, т.к. тяжелые расстройства кровообращения, которые возникают при острых медиастинитах, и одышка усиливаются в горизонтальном положении.
К общим симптомам также относится эмфизема средостения и шеи.
Определяемая в начале заболевания только рентгенологически, распространяясь в подкожную клетчатку шеи и выявляемая пальпаторно, эмфизема становится грозным признаком острого медиастинита, свидетельствующим о развитии в средостении гнилостной или анаэробной инфекции. Так при передних медиастинитах крепитирующая припухлость появляется на шее в области яремной вырезки, при задних – над ключицей и лишь впоследствии распространяется по клетчатке шеи.
В более поздние сроки течения острых медиастинитов может возникать еще один симптом – появление пастозности на шее или в области грудной клетки.
Заканчивая описание общих симптомов, следует упомянуть еще о югулярном (появление глубокого втягивания в области яремной вырезки при глубоком вдохе) и паравертебральном (появление ригидности длинных мышц спины) симптомах В.А. Равич-Щербо.
2. Расстройства деятельности сердечно-сосудистой системы всегда значительны. Возникновение воспаления в средостении сопровождается резким учащением пульса до 100-110 ударов в минуту. Пульс становится мягким, вскоре появляется аритмия. При молниеносных формах – пульс прогрессирующе падает и, наоборот, при благоприятном течении улучшается характер пульса.
Артериальное давление, как правило, падает. Особенно низких цифр достигает падение артериального давления при развитии дегенеративных изменений в сердечной мышце и при ослаблении ее функции. Одновременно отмечается ослабление первого тона на верхушке сердца в сочетании с ослаблением второго тона над аортой.
Венозное давление, как правило, у таких больных повышается. Это объясняется механическим воздействием воспалительных инфильтратов или эмфиземы на вены.
На первый план выступают симптомы сдавления верхней полой вены, что проявляется венозным стазом в области головы, шеи, верхних конечностей. Развивается цианоз кожи и слизистых, напрягаются яремные вены, на груди появляется подкожная венозная сеть. Больные жалуются на резкую одышку, головную боль, звон в ушах. При сдавлении непарной и полунепарной вен возникает расширение межреберных вен, появляются выпоты в полость плевры и перикарда.
При раздражении стволов блуждающего нерва, кроме изменений характера, ритма и частоты сердечных сокращений, может возникать спазматический, звонкий, лающий кашель, чаще приступообразный, как при коклюше, осиплость голоса, а иногда афония.
Другой группой проявлений изменившейся проводимости вагусов являются дисфагия, рвота, нарушение секреторной функции желудка.
При сдавлениях пограничного симпатического ствола инфильтратом можно наблюдать симптом Горнера, анизокарию и т.п.
Раздражение диафрагмальных нервов проявляется неукротимой икотой, при значительном сдавлении - появление паралича диафрагмы на соответствующей стороне.
При сдавлении пищевода возникают дисфагии. Смещения и сдавлениях трахеи и главных бронхов проявляются картиной трахеобронхиальной непроходимости.
3. Физикальное исследование больных для распознавания острых медиастинитов дает чрезвычайно мало. Перкуссией иногда можно обнаружить расширение границ тупости в области грудины или паравертебрально. Аускультативно прослушиваются только изменения со стороны сердечной деятельности.
4.Рентгенологическое исследование довольно легко разрешает все диагностические сомнения, касающиеся сдавления и смещения органов средостения, способствуя диагностике острых медиастенитов.
При острых гнойных лимфаденитах рентгенологически определяются только увеличенные до больших размеров лимфатические узлы (расширенная тень верхних отделов средостения имеет отдельные выпячивания).
При возникновении абсцессов в верхних или нижних отделах средостения появляются выпуклые тени, округлой формы.
При прорыве в полости, содержащие воздух, появляется горизонтальный уровень жидкости.
При огнестрельных ранениях, особенно слепых, ориентируясь на локализацию инородного тела, удается точно установить и расположение гнойника.
При развитии флегмон средостения рентгенологическое исследование наименее эффективно, т.к. обычно отсутствует скопление гнойного экссудата и медиастинальная клетчатка сравнительно равномерно инфильтрируется гноем. В этих случаях тень средостения расширена незначительно.
При наличии перфорации пищевода и трахеи на рентгенограмме определяются пузырьки воздуха. При даче бариевой взвеси в случаях перфорации пищевода наблюдается затекание бария в средостение.
5.При наличии патологических изменений в стенках пищевода или трахеобронхиального дерева или при прорыве гнойников средостения в их просвет, ценнейшими диагностическими методами являются эзофагоскопия и бронхоскопия.
В последние годы, как для диагностики острых медиастинитов, так и для дифференциальной диагностики применяется компьютерная томография, а с помощью УЗИ можно диагностировать наличие жидкости в полости перикарда и плевры.
Из лабораторных исследований имеют значение изменения в крови. Характерными являются высокий лейкоцитоз, резкий сдвиг формулы влево.
При дифференциальной диагностике следует исключить ряд заболеваний. Среди них пневмонию, острый плеврит, экссудативный перикардит, нагноившуюся тератому или кисту средостения. Из других заболеваний - туберкулез грудных позвонков с натечными абсцессами в средостенье, рак пищевода и корня легкого с распадом Дифференциальный диагноз между медиастинитом и воспалением легких проводится сравнительно легко. Острая пневмония может быть исключена на основании данных физикального обследования больного- наличия влажных хрипов, бронхиального дыхания, притупления в области пневмонического очага. Значительную услугу для распознавания пневмонии окажет и рентгенологическое исследование легких.
Труднее дифференцируются медиастинит и острый плеврит. Пограничная со средостением локализация выпота дает при перкуссии парастернальное или паравертебральное притупление, характерное и для медиастинита. Правда, в отличие от абсцесса средостения, где участок притупления имеет овальную форму, при медиастинальном плеврите притупление имеет удлиненную, продолговатую форму. Кроме того, при плеврите в области притупления определяется ослабление дыхательного шума, чего нет обычно при медиастините. Диагноз значительно облегчает рентгенологическое обследование.
В клинической картине экссудативного гнойного перикардита, с которым нужно дифференцировать острый медиастинит, внимание врача должны привлечь симптомы, не свойственные картине медиастинита. Среди них явления тампонады сердца, отсутствие сердечного толчка, шум трения перикарда, увеличение границ сердечной тупости и ее необычная конфигурация, а также изменения электрокардиограммы.
Из новообразований средостения, с которыми приходится дифференцировать, следует упомянуть тератомы и дермоидные кисты, особенно при нагноении их. Медленный рост последних, цикличность в проявлении субъективных ощущений больных, данные рентгенологического исследования обычно приводят к правильному диагнозу. И, наконец, совершенно нетруден дифференциальный диагноз между острым медиастинитом и натечным абсцессом при туберкулезе грудных позвонков, между острым медиастинитом и раком корня легкого или пищевода, где главную роль в диагнозе играют рентгенологические признаки названных заболеваний.
Лечение
В настоящее время большинство авторов придерживается активной хирургической тактики при гнойном очаге средостения у всех больных, независимо от формы клинического течения, т. к. известно, что смертность среди не оперированных составляет от 70 до 100% всех больных.
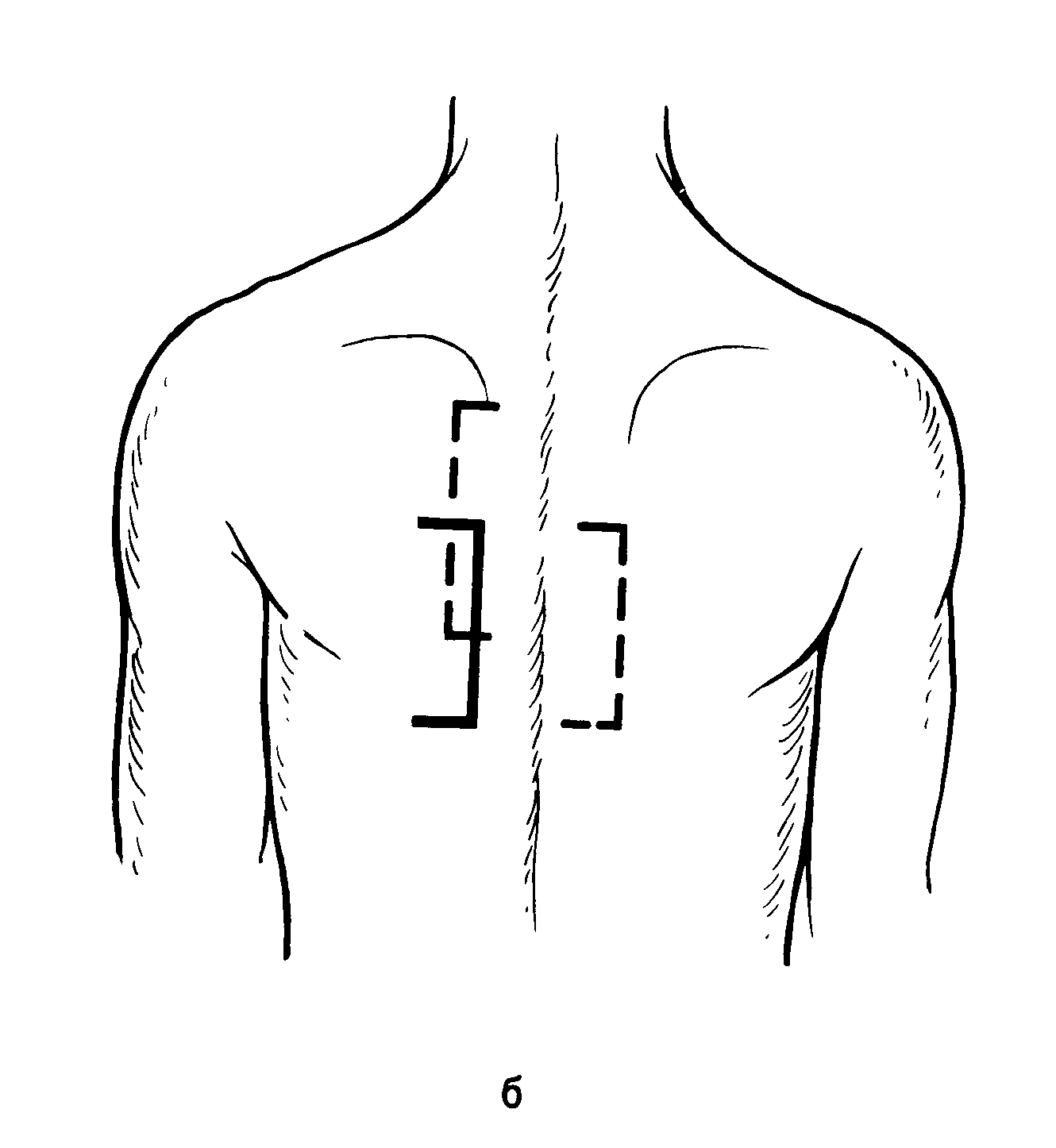
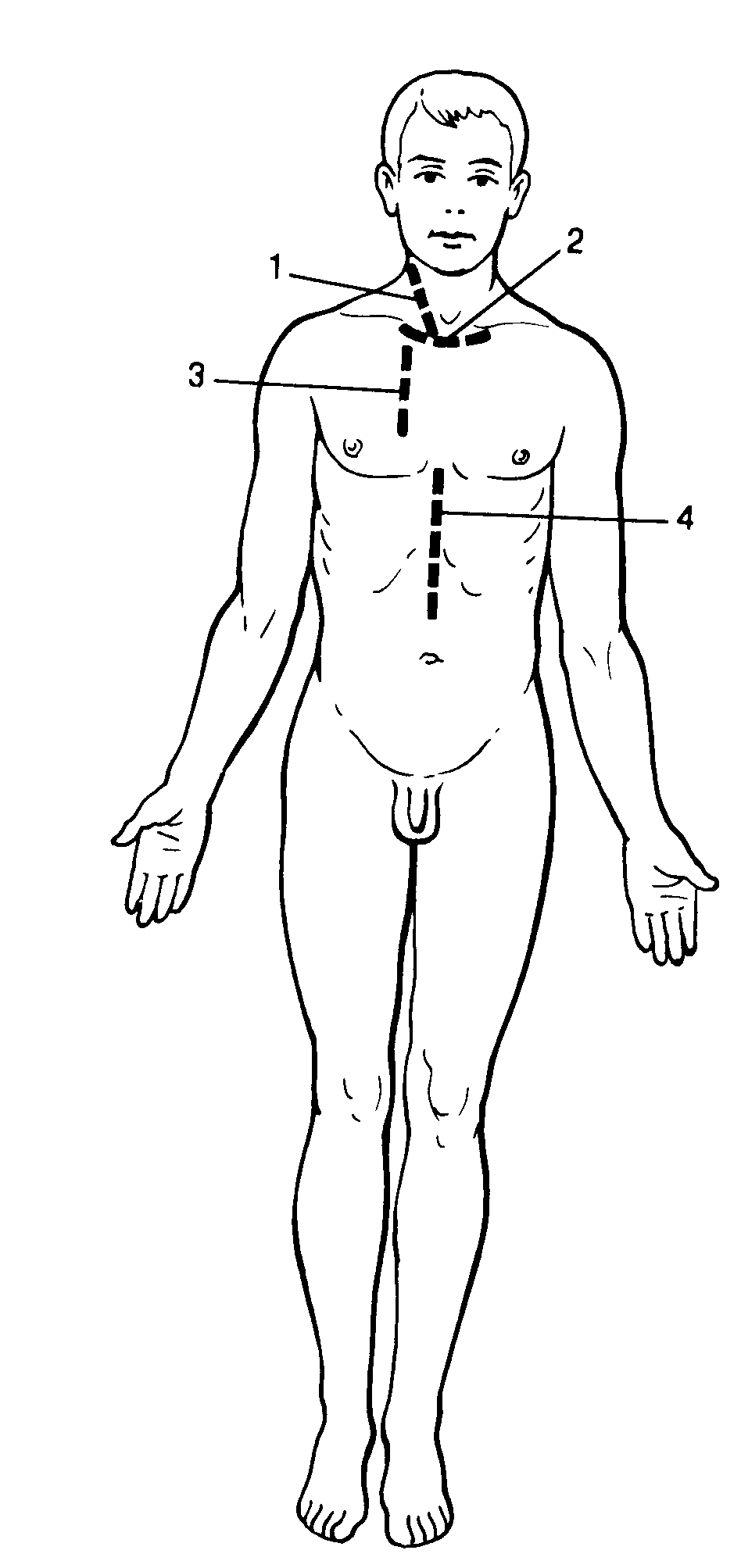
Рис. 3. Кожные разрезы, применяемые при медиастинитах. а доступы при передних медиастинитах: 1 - шейная медиастинотомия, 2 - надгрудинный разрез по Разумовскому, 3 - разрез по Маделунгу, 4— -чрездиафрагмальная медиастинотомия; б - хирургические доступы по Насилову при задних медиастинитах.
Оперативных доступов к средостению предложено много. Выбор хирургического доступа определяется локализацией патологического процесса:
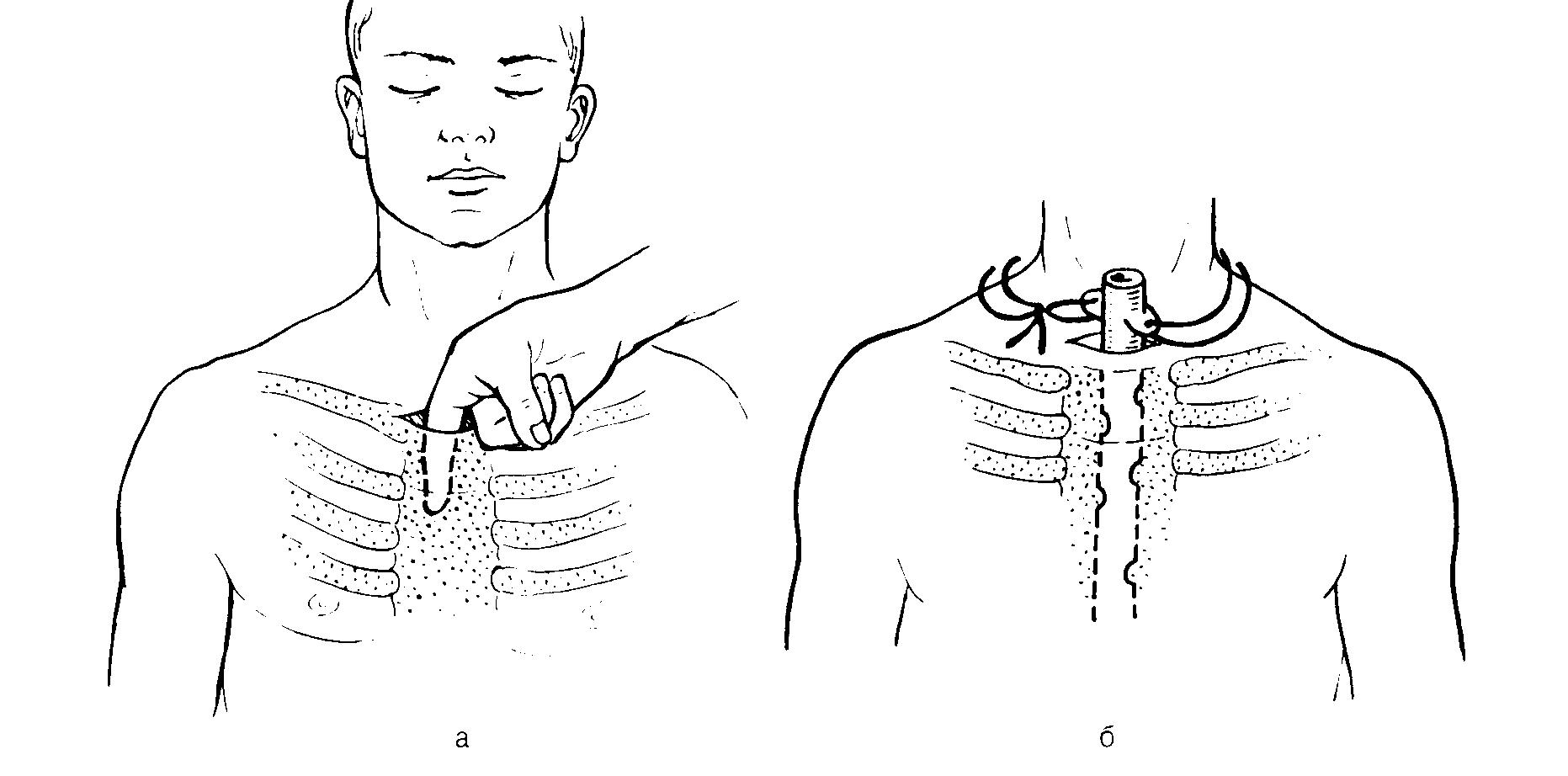
надгрудинная шейная медиастинотомия по Разумовскому при верхне-передних медиастинитах (рис. 4).Больной лежит на спине с валиком под лопатками. Производят поперечный разрез длиной не менее 10-12 см чуть выше рукоятки грудины. Рассекают поверхностные слои и вторую фасцию шеи, тупым путем расслаивают надгрудинный клетчаточный слой, не повреждая яремную венозную дугу, разъеденяют третью фасцию и пальцем проникают за грудину в переднее средостение. При вскрытии и опорожнении гнойника полость его многократно промывают и дренируют.
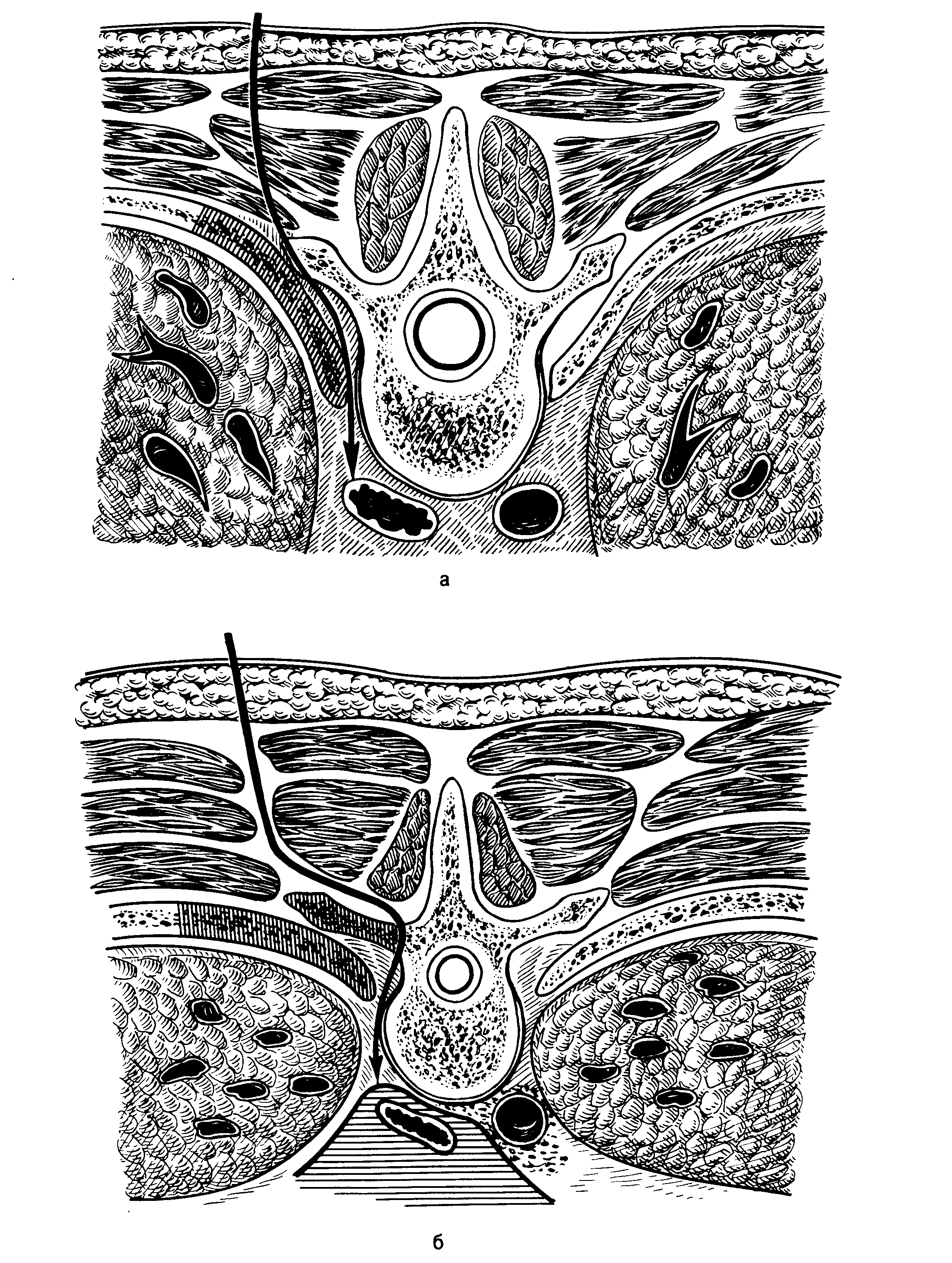
Рис. 5
внеплевральная задняя медиастинотомия по Насилову при некоторых ограниченных задних медиастинитах.(рис.5) сохранила актуальность,хотя сам по себе доступ довольно травматичен, а оперативная рана слишком глубока и не всегда обеспечивает достаточное дренирование обычными способами. При операции больной лежит на животе. Соответственно локализации гнойника по задней поверхности груди выкраивают прямоугольный лоскут в виде створки, основанием обращенный латерально. Откидывают его кнаружи и расслаивают длинные мышцы спины. Поднадкостнично резецируют 2-4 ребра на протяжении 5-7 см. Пересекают оставшиеся межреберные мягкие ткани, тщательно останавливают кровотечение из межреберных артерий и вен. Осторожно отслаивают кнаружи париетальную плевру. Следуя по параплевральной клетчатке. Находят гнойный очаг, опорожняют его и промывают антисептическим раствором.
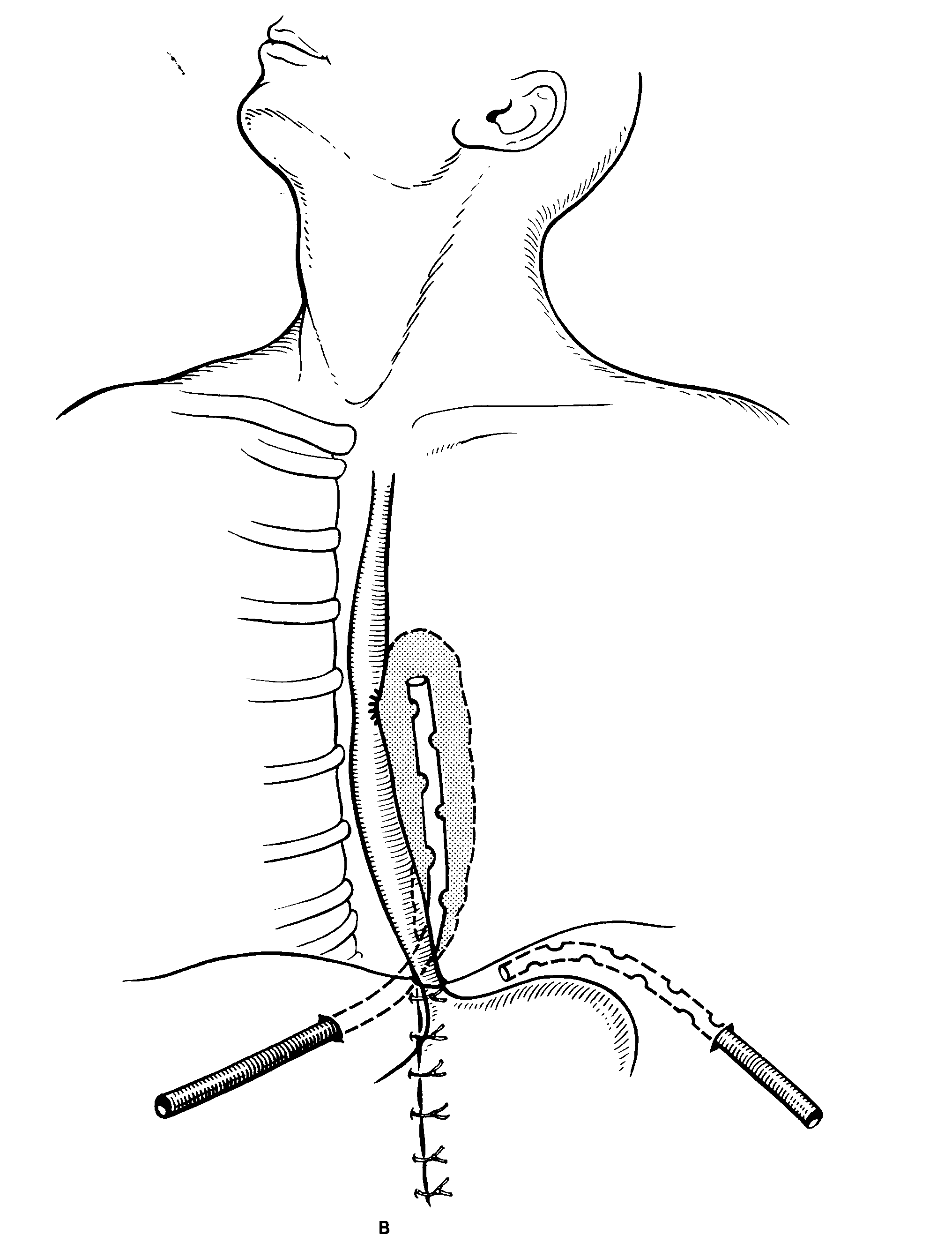
Рис. 6
торакотомный чрезплевральный доступ по В. Д. Добросмыслову - при сочетании гнойного медиастинита и гнойного плеврита, распространенных медиастинитах, при задних локализациях гнойного процесса в средостении. Положение пациента на боку с валиком под лопатками. Производят боковую торакотомию в 5-6 межреберье. Легкое отодвигают кпереди. В ходе даже ранней торакотомии в плевральной полости обычно обнаруживают мутный геморрагический, а позднее и гнойный экссудат с неприятным запахом. Медиастинальная плевра отечна, в области ранения покрыта фибрином. Предполагаемое место ранения пищевода изолируют салфетками и широко рассекают медиастинальную плевру. При наличии раневого дефекта в пищеводе, он герметически ушивается узловыми синтетическими швами на атравматичной игле с прикрытием линии швов лоскутом медиастинальной плевры. Плевральную полость тщательно промывают антисептическим раствором и дренируют отдельной двухпросветной трубкой в восьмом межреберье по среднеподмышечной инии. Второй дренаж располагают в средостении вдоль пищевода и выводят его через отдельный разрез на переднюю грудную стенку пол скату диафрагмы. Торакотомную рану ушивают.
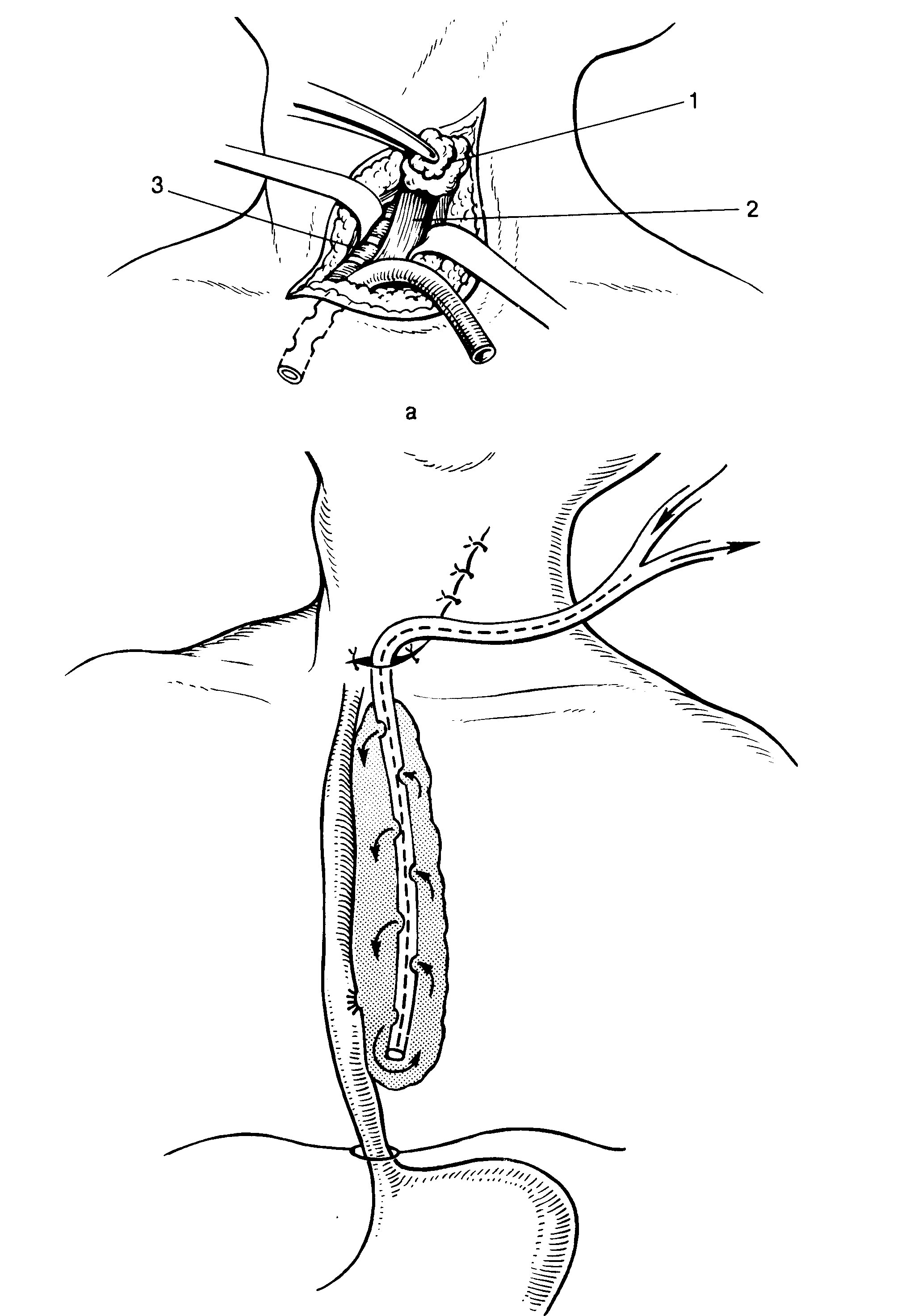
А - вскрытие гнойника: 1 щитовидная железа, 2 пищевод, 3 трахея; б чресшейное дренирование заднею средостения но Каншину.
Операцию заканчивают дренированием средостения. Основным методом, на протяжении многих лет, является метод дренирования при помощи марлевых тампонов, силиконовых трубок и перчаточной резины. В первые сутки послеоперационного периода марлевые салфетки формируют канал для последующего полноценного оттока гнойного содержимого. Удаление марлевых дренажей проводят на 5-7 сутки послеоперационного периода, так как к этому времени они утрачивают дренажную функцию и способствуют задержке гнойного экссудата. После их удаления дренирование осуществляется путем введения перчаточной резины.
В послеоперационном периоде наиболее благоприятные условия для дренирования средостения создает постоянная аспирация гнойного содержимого. Метод был предложен P.Lilienthal (1923), но не получил широкого распространения из-за технического несовершенства и недостаточной эвакуации гноя из клетчатки средостения.
Н.Н. Каншин и М.М. Абакумов разработали метод дренирования и проточного промывания с длительной аспирацией двухпросветными дренажами. Дренажные трубки выводятся вне хирургической раны, сама рана ушивается для создания герметичности полости дренирования.
Более благоприятные условия для промывания полости получены при фракционной аспирации. Гнойную полость заполняют раствором антисептика, а при наличии густого гноя - растворами протеолитических ферментов. Дренажную трубку перекрывают. После экспозиции аспирацией удаляют содержимое из полости гнойника. Такую процедуру повторяют несколько раз в сутки, расходуя до 2-3 литров антисептика.
Медиастинит течет очень тяжело. В течение 3-5 суток после операции большое значение придают достаточному обезболиванию, с этой целью назначают наркотические и ненаркотические анальгетики до 4-6 раз в сутки.
Инфузионная терапия проводится с целью дезинтоксикации, возмещения потерь жидкости, белков, электролитов.
Весьма важную роль играет не только парентеральное, но и энтеральное питание, которое осуществляют через зонд, гастростому или еюностому. Проведение такого энтерального питания показано при медиастинитах, причиной которых послужили повреждения пищевода.
Каждому больному в послеоперационном периоде обязательно назначается антибактериальная терапия с подключением не менее 3 антибактериальных препаратов, воздействующих на анаэробную и аэробную флору: полусинтетические пенициллины, цефалоспорины, аминогликозиды, препараты метронидозолового ряда и др. При установлении вида и чувствительности возбудителя проводят коррекцию терапии.
Большое внимание уделяется мерам повышения общей неспецифической реактивности организма. В первые сутки послеоперационного периода проводят иммунозаместительную терапию, включающую в себя нативную плазму, лейкоцитарную массу, поливалентный иммуноглобулин, перфузат ксеноселезенки. Кроме того, с целью «протезирования» функции иммунокомпетентных органов применяются методы экстрокорпоральной детоксикации, такие как: плазмоферез, плазмосорбция, лимфосорбция и т.д. При улучшении состояния пациента назначается иммуностимулирующая терапия согласно данным иммунограммы.
И, наконец, немаловажное значение уделяется проведению симптоматической терапии.
Но до настоящего времени летальность больных острым гнойным медиастинитом остается довольно высокой. Пути ее снижения - своевременное хирургическое вмешательство и проведение комплексного лечения в послеоперационном периоде.
Литература
В.П. Гостищев « Оперативная гнойная хирургия» М Медицина 1996год
А.Я. Иванов «Абсцессы и флегмоны средостения» Медицина 1959 год
Б.Д. Комаров, Н.Н. Каншин, М.М. Абакумов «Повреждения пищевода» Медицина 1981 год
И. А. Курилин, Л. П. Юрьев «Инородные тела пищевода» Киев «Здоровье» 1977 г.
Б.В. Петровский «Хирургия средостения» Медицина 1960 год
В.Н. Стручков, В.К. Гостищев, Ю.В. Стручков «Руководство по гнойной хирургии» Медицина 1984 год