Кардиография (введение )
1. ВВЕДЕНИЕ
Современная функциональная диагностика располагает самыми различными инструментальными методами исследования. Некоторые из них доступны только узкому кругу специалистов. Самым распространенным и доступным методом исследования является электрокардиография, используемая в основном в кардиологии. Однако она с успехом применяется и при исследовании больных с заболеваниями легких, почек, печени, эндокринных желез, системы крови, а также в педиатрии, гериатрии, онкологии, спортивной медицине и т. д. Ежегодно производят десятки миллионов электрокардиографических исследований. Этот метод в настоящее время стал достоянием широкого круга врачей – не только специалистов, занимающихся функциональной диагностикой, но и кардиологов, терапевтов, педиатров, спортивных врачей, физиологов и т. д.
Медицинскую практику можно представить как многоэтапный многократно повторяющийся лечебно-диагностический процесс, целью которого является выявление симптомов заболевания и устранение их причин. Одним из важных моментов этапа сбора данных о состоянии здоровья пациента является снятие и анализ электрокардиограммы (ЭКГ). Существует большая гамма приборов для снятия, а в ряде приборов и анализа, ЭКГ. Следует отметить, что особенно эффективное использование медицинской аппаратуры на современном этапе стало возможно благодаря появлению микрокомпьютеров, поскольку приборы на основе микро-ЭВМ способны производить сложную математическую обработку данных. Кроме того, такие приборы позволяют представить большой объём информации различной степени сложности в ясной и доступной для медицинского персонала форме, что является непременным условием для быстрого принятия необходимых решений.
1.1 ОПИСАНИЕ ПЛАНА ОБОРУДОВАНИЯ ДЛЯ СНЯТИЯ ЭЛЕКТРОКАРДИОГРАММЫ
Основным инструментом исследования динамики развития сердечно-сосудистых заболеваний является электрокардиограф, так как он позволяет изучать сердечную деятельность пациента в любых условиях без проникновения непосредственно в область сердца, т.е. неинвазивным путём.
При помощи электрокардиографа можно:
определить
частоту сердечных сокращений и таким
образом,
своевременно
выявлять любые нарушения ритма сердца;
обнаруживать
нарушения электрической проводимости
сердца
(типичная
диагностика), которые могут приводить
к снижению его
насосной
функции и даже к ее полному прекращению;
выявлять
дефекты или повреждения в сердечной
мышце,
вызванные
хроническим или острым заболеванием.
Принципы действия электрокардиографа состоят в регистрации электрических сигналов, возникающих при сокращении сердечной мышцы, причём величина этих сигналов характеризует электрическую активность сердца.
Для измерения сигналов используют, как минимум, два электрода, которые располагают на поверхности тела пациента.
Нормально работающее сердце генерирует электрические импульсы, создающие электрическое поле. Математически это поле может быть представлено в виде вектора определенной величины и направления. Векторное представление электрических потенциалов сердца впервые было разработано известным датским физиологом Эйнтховеном: измеряя разности потенциалов между руками и между каждой рукой и левой ногой (т.е. вдоль каждой из сторон треугольника Эйнтховена), можно определить величину и направление вектора электрического поля сердца.
Разности потенциалов между вершинами равностороннего треугольника называют стандартными передними отведениями и обычно обозначают римскими цифрами I, II, Ш. Усиленные униполярные отведения позволяют измерять разности потенциалов между одной из вершин треугольника и средними значениями потенциалов на двух других вершинах. В случае отведений I, II, Ш изучается изменение вектора электрического поля сердца во фронтальной плоскости; в случае шести дополнительных отведении, называемых грудными, изучаются изменения вектора электрического поля сердца в поперечной плоскости.
Опытному терапевту для диагностирования любой сердечной патологии, как правило, достаточно стандартной 12-канальной записи ЭКГ, т.е. шести грудных, трёх усиленных униполярных (aVR, aVF, aVL) и трёх стандартных (I, II, Ш) отведений.
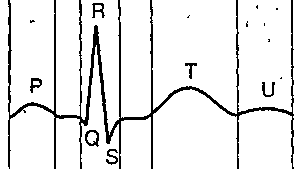
Нормальная электрокардиограмма (ЭКГ):
Зубец Р характеризует охват возбуждением мускулатуры предсердий. Начальная часть зубца Р соответствует возбуждению правого предсердия, затем следует возбуждение левого предсердия. Процесс реполяризации предсердий не находит отображения на ЭКГ, так как он наслаивается по времени на процесс деполяризации желудочков (комплекс QRS) К концу зубца Р предсердия максимально возбуждены, и начинается распространение волны возбуждения по АВ-узлу и пучку Гиса. Зубец Q свидетельствует о возбуждении межжелудочковой перегородки, которое быстро распространяется по волокнам Пуркинье на желудочки сердца Конечная часть комплекса QRS соответствует полной деполяризации желудочков. Охват желудочков возбуждением предшествует их механическому сокращению. Сегмент ST определяется от конца зубца S и в норме изоэлектричен Зубец Т отражает процесс быстрой реполяризации желудочков. Значение зубца U неясно.
Таблица 1. Обозначения элементов нормальной ЭКГ.
|
предсердия |
желудочки |
||||
|
Зубец Р
|
комплекс QRS |
Сегмент ST |
Зубец Т |
Зубец U |
|
Интервал PQ |
Интервал QT |
Р-зубец соответствует сокращению предсердий, вызванному электрическим импульсом, который возникает в синоатриальном узле и по проводящей системе сердца достигает предсердий; P-R - интервал соответствует возбуждению атриовентрикулярного узла, a QRS - комплекс - сокращению желудочков; Т-зубец соответствует фазе восстановления желудочков. С помощью ЭКГ могут быть установлены различные нарушения в проводящей системе сердца, а, следовательно, и их причины.
1.2 ВИЗУАЛИЗАЦИЯ И РЕГИСТРАЦИЯ ИНФОРМАЦИИ
Одним из наиболее распространенных средств записи информации являются самописцы, снабженные специальными перьями, наполненными чернилами. При движении перо оставляет чернильный след на градуированной бумажной ленте. В некоторых самописцах используются перья с подогревом: такое перо, соприкасаясь с термочувствительной бумагой, также оставляет на ней след. Другим часто используемым средством визуализации является электронно-лучевая трубка (ЭЛТ). В этом случае форма ЭКГ - сигнала высвечивается на экране дисплея. В приборе такого типа предусмотрена электронная память в сочетании с цифровыми и аналоговыми схемами для запоминания и воспроизведения полного сигнала.
В некоторых воспроизводящих устройствах в качестве индикатора сердечных сокращений или сигнализатора тревоги применяется звук. При выборе устройств со звуковой сигнализацией следует учитывать такие факторы, как степень воздействия звукового сигнала на больных и возможность спутать данный сигнал с другими звуковыми сигналами, поступающими на пост медицинской сестры.
Стетоиндикаторы,
используемые для воспроизведения
информации о
состоянии больного, должны быть легко
различимыми и не должны размещаться
слишком близко друг к другу. С
появлением компьютеров, обладающих
большими вычислительными
возможностями и имеющих сравнительно
низкую стоимость,
в медицине появились компьютерные
системы 4-го
поколения,
в которых широко применяется сложная
математическая
обработка
измеренных физиологических параметров.
Это в первую
очередь
относится к области электрокардиографии,
где начали широко
использоваться
многоканальные
диагностические системы,
обеспечивающие:
измерение биоэлектрических потенциалов в большом числе точек на поверхности грудной клетки пациента,
вычислительную обработку результатов измерения с использованием различных математических моделей,
представление окончательных результатов вычислений на экране монитора ЭВМ в виде топографических карт с привязкой к анатомическим ориентирам. Такой способ отображения, получивший название «картирование» или «мапинг», позволяет обеспечить более надежную и точную диагностику по сравнению с традиционной электрокардиографией.
В последние годы за рубежом появилось большое количество подобных систем. В области электрокардиографии - система ИРМ-7100 фирмы FUKUDA DENSHI (Япония) и система CARDIAC -112.2 фирмы 2РА (Чехия). Эти системы выполнены в виде стационарных устройств, причем исследуемый пациент связан с ними множеством проводов. Вместе с тем существует настоятельная необходимость изучать организм пациента при различных видах деятельности, а также при физических нагрузках. Учитывая эти обстоятельства, в настоящее время разрабатываются диагностические многоканальные электрокардиографические системы с телеметрическим каналом связи.
На базе этого комплекса можно будет создавать системы, аналогичные по своим параметрам системам SPECTRUM-32 и CARDIAG-112.2, но предназначенные для исследования физиологических характеристик пациента, не соединенного проводами с измерительной аппаратурой.
С этой целью вся система выполняется из двух частей, а именно, измерительно-передающего блока (ИПБ) с массой не более 0,7кг, удобно закрепляемая на пациенте, и приемно-регистрирующего комплекса (ПРК). Связь между ИПБ и ПРК осуществляется беспроводным (телеметрическим) способом посредством передачи электромагнитных сигналов.
В основу работы комплекса положен метод МУЛЬТЭКАРТО, который состоит в том, что с помощью оптимальной системы отведений, состоящей, например, из 48 электродов, располагаемых равномерной сеткой на поверхности грудной клетки пациента по схеме, учитывающей симметрию тела и анатомические ориентиры, синхронно измеряют электрические потенциалы, генерируемые сердцем. По результатам измерения электрических потенциалов, решают обратную электродинамическую задачу и определяют эпикардиальное распределение потенциала, а затем, на основе тонкостенной модели желудочков сердца как электрического генератора, определяют распределение на поверхности сердца основных электрофизиологических состояний стенки желудочков в процессе возбуждения и рассчитывают основные электрофизиологические характеристики: время прихода деполяризации, длительность активации, длительность реполяризации и др.
Существует также метод непрерывной записи ЭКГ на магнитную ленту в течение длительного периода времени (сутки и более) Продолжительная запись ЭКГ осуществляется с помощью портативного электрокардиографа или карманного кассетного магнитофона, питающегося от батареек.
Портативный электрокардиограф для длительной записи ЭКГ на магнитную ленту по заданной программе (фирмы «Cardiodyne», США).

Скорость движения ленты в магнитофоне 2,4 см/с, что и позволяет производить длительную регистрацию ЭКГ. Магнитофон может работать по заранее заданной программе, периодически включаясь на короткий период через определенный промежуток времени. Например, прибор может записывать ЭКГ в течение 14 с, автоматически включаясь через каждые полчаса. Длительность регистрации ЭКГ и интервалы между записями определяются врачом и осуществляются с помощью переключателя программ. Кроме того, больной может сам начать запись в любой момент времени, нажав соответствующую кнопку. Это дает ему возможность зарегистрировать ЭКГ во время появления приступа стенокардии, нарушений ритма, одышки, головокружений, обморочного состояния и т. д. Одновременно у исследуемого имеется возможность устно записать свои ощущения в этот или любой другой период времени. Особенно удобен кассетный регистратор при преходящих мимолетных изменениях самочувствия больного, вероятность возникновения которых при пребывании больного на приеме у врача или во время обычной регистрации ЭКГ в больнице чрезвычайно мала. Устные комментарии больного дают возможность проводить корреляцию субъективных симптомов с изменениями ЭКГ.
Один из аппаратов — кардиокассета фирмы «Cardiodyne» (США) —может быть запрограммирован на автоматическое включение в периоды 3, 5, 7, 14 или 28 с с интервалами между включениями 15, 30, 60, 120 мин. Прибор может работать непрерывно по заданной программе в течение недели или больше. Его можно носить в кожаном футляре, перекидывая на ремне через плечо или прикрепляя к поясу. Электроды фиксируются с помощью липкого пластыря.
При записи ЭКГ применяют в большинстве случаев двухполюсные отведения, причем активным является красный электрод, индифферентным — белый, а зеленый служит заземлением. Для выявления нарушений коронарного кровообращения красный электрод помещают в пятом межреберье слева по среднеключичной или передней подмышечной линии, белый — над рукояткой грудины или под ключицей справа и зеленый — над V или VI ребром справа по среднеключичной линии. Получают видоизмененное отведение V>4>. Для диагностики аритмий лучше помещать красный электрод на нижнюю часть грудины вблизи от мечевидного отростка, белый — над рукояткой грудины, зеленый — над V ребром по среднеключичной линии. Это видоизменное отведение V>1>. При таком расположении электродов лучше выявляется зубец Р.
Записанную па магнитную ленту ЭКГ в последующем воспроизводят с помощью обычного электрокардиографа и подвергают тщательному анализу. Можно воспроизвести ее на экране любого осциллоскопа, например векторэлектрокардиоскопа. При обнаружении на осциллоскопе патологических изменении ЭКГ их можно зарегистрировать на обычном электрокардиографе. Кроме того, обработка магнитной ленты может быть произведена с помощью ЭВМ с подробным анализом ее. При анализе ЭКГ врач может быстро определить, связаны ли жалобы больных с нарушениями сердечной деятельности и каков характер этих нарушений.
Запись ЭКГ с помощью портативного электрокардиографа позволяет проводить длительную амбулаторную регистрацию ЭКГ во время обычной деятельности больного: физической нагрузки, профессиональной деятельности, отдыха, сна, во время занятий спортом и т. д.
Запись ЭКГ на магнитную ленту с помощью портативного магнитофона можно рекомендовать для регистрации преходящих нарушений ритма и проводимости, для оценки применяемой противоаритмической терапии, для диагностики и оценки нарушений ритма и проводимости у больных острым инфарктом миокарда и влияния на них антиаритмических средств. Кроме того, ее можно использовать при постоянных формах нарушения ритма для оценки влияния на них различных бытовых и профессиональных факторов, имеющихся в повседневной жизни больного. Иногда такая методика записи ЭКГ применяется при проведении пробы с физической нагрузкой. Длительная регистрация ЭКГ помогает также в выявлении скрытой коронарной недостаточности, а также факторов, вызывающих ухудшение ЭКГ во время обычной повседневной жизни больного, у больных с заведомо имеющейся ишемической болезнью сердца.
Непрерывное длительное наблюдение ЭКГ с помощью мониторов. Современные мониторы предоставляют возможность длительного наблюдения за ЭКГ на экране осциллоскопа. Для регистрации ЭКГ используют при этом различные отведения: стандартные, грудные, отведения по Небу и т. д. Длительное электрокардиографическое наблюдение (в течение нескольких часов или дней) в основном используется для диагностики различных нарушений ритма и проводимости. При появлении на экране осциллоскопа аритмии ее можно зарегистрировать с помощью электрокардиографа. Большинство современных мониторных установок имеет специальное сигнальное устройство — сигнал тревоги, которое автоматически включается (свет или звук) при появлении аритмии, значительном замедлении или учащении ритма. В некоторых аппаратах одновременно автоматически производится запись ЭКГ.
Мониторное электрокардиографическое наблюдение наиболее часто используют при остром инфаркте миокарда. Его проводят обычно в отделениях или палатах интенсивной терапии в первые дни после возникновения инфаркта, при наличии преходящих нарушений ритма и проводимости, которые требуют срочных терапевтических мероприятий, а также для уточнения диагноза аритмии. Кроме того, его используют иногда при проведении массивной противоаритмической или сердечной терапии, а также при применении отдельных диагностических процедур, которые могут приводить к возникновению аритмий (например, проба с физической нагрузкой, зондирование сердца, ангиокардиография и т. д.). Нередко ЭКГ записывают на магнитную ленту, что позволяет вводить и анализировать ЭКГ с помощью ЭВМ.
Современная медицина базируется на широком использовании разнообразной аппаратуры, которая в большинстве своем является физической по конструкции. Поэтому в курсе медицинской и биологической физике рассматриваются устройство и принципы работы основной медицинской аппаратуры.
2. БИОЭЛЕКТРИЧЕСКИЕ ОСНОВЫ ЭЛЕКТРОКАРДИОГРАФИИ
2.1 МЕМБРАННАЯ ТЕОРИЯ ВОЗНИКНОВЕНИЯ БИОПОТЕНЦИАЛОВ
В основе возникновения электрических явлений в сердце лежит, как известно, проникновение ионов калия (К+), натрия (Na+), кальция (Са 2+), хлора (СГ) и др. через мембрану мышечной клетки. В электрохимическом отношении клеточная мембрана представляет собой оболочку, обладающую разной проницаемостью для различных ионов. Она как бы разделяет два раствора электролитов, существенно отличающихся по своему составу. Внутри клетки, находящейся в невозбужденном состоянии, концентрация К+ в 30 раз выше, чем во внеклеточной жидкости. Наоборот, во внеклеточной среде примерно в 20 раз выше концентрация Na+, в 13 раз выше концентрация СГ и в 25 раз выше концентрация Са2+ по сравнению с внутриклеточной средой. Такие высокие градиенты концентрации ионов по обе стороны мембраны поддерживаются благодаря функционированию в ней ионных насосов, с помощью которых ионы Na, Ca и Сl выводятся из клетки, а ионы К входят внутрь клетки. Этот процесс осуществляется против концентрационных градиентов этих ионов и требует затраты энергии.
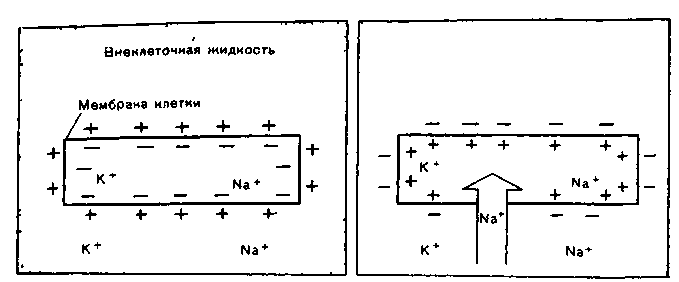
А Б
Клетка миокарда в покое (А) и во время деполяризации (Б).
В невозбужденной клетке мембрана более проницаема для К+ и СГ. Поэтому ионы К+ в силу концентрационного градиента стремятся выйти из клетки, перенося свой положительный заряд во внеклеточную среду. Ионы СГ, наоборот, входят внутрь клетки, увеличивая тем самым отрицательный заряд внутриклеточной жидкости. Это перемещение ионов и приводит к поляризации клеточной мембраны невозбужденной клетки: наружная ее поверхность становится положительной, а внутренняя - отрицательной. Возникающая таким образом на мембране разность потенциалов препятствует дальнейшему перемещению ионов (К - из клетки и С1 - в клетку), и наступает стабильное состояние поляризации мембраны клеток сократительного миокарда в период диастолы. Если мы теперь с помощью микроэлектродов измерим разность потенциалов между наружной и внутренней поверхностью клеточной мембраны, то зарегистрируем так называемый трансмембранный потенциал покоя (ТМПП), имеющий отрицательную величину, в норме составляющую около - 90 mV.
При возбуждении клетки резко изменяется проницаемость ее стенки по отношению к ионам различных типов. Это приводит к изменению ионных потоков через клеточную мембрану и, следовательно, к изменению величины самого ТМПП. Кривая изменения трансмембранного потенциала во время возбуждения получила название трансмембранного потенциала действия (ТМПД). Различают несколько фаз ТМПД миокардинальной клетки (рисунок 1).
Фаза 0. Во время этой начальной фазы возбуждения - фазы деполяризации - резко увеличивается проницаемость мембраны клетки для ионов Na, которые быстро устремляются внутрь клетки (быстрый натриевый ток). При этом, естественно, меняется заряд мембраны: внутренняя поверхность мембраны становится положительной, а наружная - отрицательной. Величина ТМПД изменяется от -90 mV до +20 mV, т.е. происходит реверсия заряда - перезарядка мембраны. Продолжительность этой фазы не превышает 10 мс.
Фаза 1. (фаза начальной быстрой реполяризации) Как только величина ТМПД достигает примерно +20 mV, проницаемость мембраны для Na+ уменьшается, а для СГ. Это приводит к возникновению небольшого тока отрицательных ионов С1 внутри клетки, которые частично нейтрализуют избыток положительных ионов Na внутри клетки, что ведет к некоторому падению ТМПД примерно до 0 или ниже.

Рисунок
1. Трансмембранный потенциал действия
(ТМПД). АРП
и ОРП - абсолютный и относительный
рефракторный периоды.
Фаза 2. (фаза плато) В течение этой фазы величина ТМПД поддерживается примерно на одном уровне, что приводит к формированию на кривой ТМПД своеобразного плато. Постоянный уровень величины ТМПД поддерживается при этом за счет медленного входящего тока Са2+ и Na+ направленного внутрь клетки, и тока К+ из клетки. Продолжительность этой фазы велика и составляет около 200 мс. В течение фазы 2 мышечная клетка остается в возбужденном состоянии, начало ее характеризуется деполяризацией, окончание - реполяризацией мембраны.
Фаза 3. (конечной быстрой реполяризации) К началу фазы 3 резко уменьшается проницаемость клеточной мембраны для Na+ и Са2+ и значительно возрастает проницаемость ее для К+. Поэтому вновь начинает преобладать перемещение ионов К наружу из клетки, что приводит к восстановлению прежней поляризации клеточной мембраны, имевшей место в состоянии покоя: наружная ее поверхность вновь оказывается заряженной положительно, а внутренняя поверхность - отрицательно. ТМПД достигает величины ТМПП.
Фаза 4. (фаза диастолы) Во время этой фазы ТМПД происходит восстановление исходной концентрации К+, Na+, Ca2+, СГ соответственно внутри и вне клетки благодаря действию «Na+ - K+ -насоса». При этом уровень ТМПД мышечных клеток остается на уровне примерно - 90 mV.
Клетки проводящей системы сердца и клетки синусового узла обладают способностью к спонтанному медленному увеличению ТМПП - уменьшению отрицательного заряда внутренней поверхности мембраны во время фазы 4. Этот процесс получил название спонтанной диастолической деполяризации и лежит в основе автоматической активности клеток синоатриального (синусового) узла и проводящей системы сердца, т. е. способности к «самопроизвольному» зарождению в них электрического импульса.
Наружная поверхность клеточной мембраны заряжена:
положительно - в невозбужденной
мышечной клетке, находящейся
в
состоянии покоя;
отрицательно
- в клетке, находящейся в состоянии
возбуждения в
фазе
0 и 1 ТМПД (деполяризация и ранняя быстрая
реполяризация);
положительно
- в клетке, восстанавливающей свой
исходный
потенциал
(реполяризация клетки).
2.2 ОСНОВНЫЕ ФУНКЦИИ СЕРДЦА
Сердце обладает рядом функций, определяющих особенности его работы.
1) Функция автоматизма
Функция автоматизма заключается в способности сердца вырабатывать электрические импульсы при отсутствии внешних раздражений.
Функцией автоматизма обладают клетки синоатриального узла (СА-узла) и проводящей системы сердца: атриовентрикулярного соединения (АВ-соединения), проводящей системы предсердий и желудочков. Они получили название клеток водителей /пейсмекеров (от англ., pacemaker— водитель). Сократительный миокард лишен функции автоматизма.
Если
в норме ТМПД сократительных мышечных
клеток в течение всей диастолической
фазы (фазы 4 ТМПД) стабильно поддерживается
на одном и
том же уровне, равном примерно-90 mV,
то для волокон водителей
ритма
(пейсмекеров) характерно медленное
спонтанное уменьшение
мембранного
потенциала в диастолу, как это показано
на рисунке 2. Этот
процесс
носит
название
медленной
спонтанной
диастолической
деполяризации и возникает в результате
особых свойств
мембраны пейсмекеров - постепенного
самопроизвольного увеличения
в диастолу проницаемости мембраны для
ионов Na,
медленно входящих
в клетку. В результате скопления в
клетке все большего количества
положительных ионов отрицательный
заряд внутренней поверхности
клеточной мембраны частично нейтрализуется,
и разность потенциалов
между наружной и внутренней поверхностью
мембраны (ТМПП) постепенно уменьшается.
Как только ТМПП достигнет критического
уровня (примерно 60 mV)>9>
проницаемость мембраны для ионов
Na
резко и быстро возрастает, что приводит
к возникновению быстрой лавинообразной
деполяризации клетки (фаза О ТМПД) - ее
возбуждению,
которая является импульсом к
возбуждению других
клеток
миокарда.
Критический
потенциал
покоя
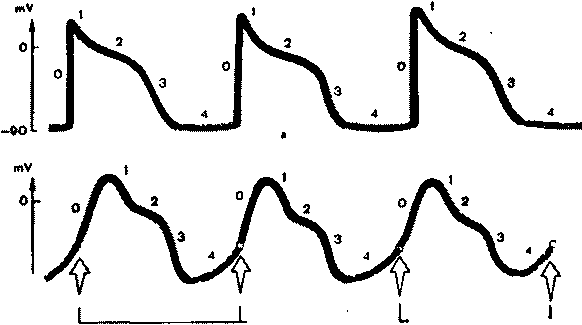
Рисунок 2. Спонтанная диастолическая деполяризация волокон водителей ритма - пейсмекеров. а) - ТМПД мышечных клеток; б) - ТМПЛ клеток пейсмекеров.
Понятно, что чем выше скорость спонтанной диастолической деполяризации, тем чаще в клетках водителя ритма возникают электрические импульсы. В норме максимальной скоростью диастолической деполяризации и максимальной автоматической активностью обладают клетки СА-узла, который вырабатывает электрические импульсы с частотой около 60 -80 в минуту. Это центр автоматизма первого порядка.
Функцией автоматизма обладают некоторые участки в предсердиях и АВ-соединение зона перехода атриовентрикулярного узла (АВ-узла) в пучок Гиса (по международной анатомической номенклатуре - предсердно-желудочковый пучок)
Эти участки проводящей системы сердца, являющиеся центрами автоматизма второго порядка, могут продуцировать электрические импульсы с частотой 40-60 в минуту. Следует подчеркнуть, что сам АВ-узел, также входящий в состав АВ-соединения, не обладает функцией автоматизма.
Межпредсердный пучок (Бахмана)
Левая передняя ветвь пучка Гиса
Правая ножка пучка Гиса
левая задняя ветвь пучка Гиса
АВ-узел
Межузловые проводящие тракты (Бахмана Венкебаха, Тореля)
АВ-соединение
Правая ножка пучка Гиса
Рисунок 3. Проводящая система сердца
Наконец, центрами автоматизма третьего порядка, обладающими самой низкой способностью к автоматизму (25-45 импульсов в минуту), являются нижняя часть пучка Гиса, его ветви и волокна Пуркинье. Однако в норме возбуждение сердца происходит только в результате импульсов, возникающих в волокнах СА-узла, который является единственным нормальным водителем ритма. Дело в том, что в условиях сравнительно частой им-пульсации СА-узла подавляется автоматизм клеток АВ-соединения, пучка Гиса и волокон Пуркинье. Последние являются только потенциальными, или латентными, водителями ритма. При поражениях СА-узла функцию водителя ритма могут взять на себя нижележащие отделы проводящей системы сердца - центры автоматизма II и даже III порядка.
Все
волокна проводящей сметены сердца
(кроме средней части
АВ-узла)
потенциально обладают функцией
автоматизма.
В
норме единственным водителем ритма
является СА-узел,
который
подавляет автоматическую активность
остальных
(эктопических)
водителей ритма сердца.
На функцию СА-узла и других водителей ритма большое влияние оказывает симпатическая и парасимпатическая нервная система: активизация симпатической системы ведет к увеличению автоматизма клеток СА-узла и проводящей системы, а парасимпатической системы - к уменьшению их автоматизма.
2) Функция проводимости
Функция проводимости - это способность к проведению возбужде-ния, возникшего в каком-либо участке сердца, к другим отделам сердечной мышцы.
Функцией проводимости обладают как волокна специализированной проводящей системы сердца, так и сократительный миокард; однако в последнем случае скорость проведения электрического импульса значительно меньше.
Следует хорошо усвоить последовательность и особенности распространения возбуждения по различным отделам проводящей системы сердца. В норме волна возбуждения, генерированного в клетках СА-узла, распространяется по короткому проводящему пути на правое предсердие, по трем межузловым трактам - Бахмана, Венкебаха и Тореля - к АВ-узлу и по межпредсердному пучку Бахмана - на левое предсердие. Возбуждение распространяется по этим проводящим трактам в 2-3 раза быстрее, чем по миокарду предсердий. Общее направление движения волны возбуждения - сверху вниз и несколько влево от области СА-узла к верхней части АВ-узла. Вначале возбуждается правое предсердие, затем присоединяется левое, в конце возбуждается только левое предсердие (рисунок 4). Скорость распространения возбуждения здесь невелика и составляет в среднем около 30 - 80 см-с"1. Время охвата волной возбуждения обоих предсердий не превышает 0,1 с.
1. Направление распространения волны возбуждения по предсердиям - сверху вниз и немного влево.
2. Вначале возбуждается правое, затем правое и левое предсердия, в конце - только левое предсердие.
3 Время охвата возбуждением предсердий не превышает в норме 0,1 с.
В АВ-узле и особенно в пограничных участках между АВ-узлом и пучком Гиса происходит значительная задержка волны возбуждения, скорость проведения не более2-5 см с". Задержка возбуждения в АВ-узле способствует тому, что желудочки начинают возбуждаться только после окончания полноценного сокращения предсердий и желудочков. Малая скорость проведения электрического импульса в АВ-узле обусловливает и другую особенность его функционирования: АВ-узел может «пропустить» из предсердий в желудочки не более 180 - 200 импульсов в минуту. Поэтому при учащении сердечного ритма более 180 - 200 ударов в минуту некоторые импульсы из предсердий не достигают желудочков, наступает так называемая атриовентрикулярная блокада проведения. В этом отношении АВ-узел является одним из самых уязвимых отделов проводящей системы сердца
1. В АВ - узле происходит физиологическая задержка волны возбуждения, определяющая нормальную временную последовательность возбуждения предсердий и желудочков.
2. При учащении сердечных импульсов, исходящих из СА-узла или предсердий, бол eel 80-220 в минуту, даже у здорового человека может наступить частичная (атриовентрикулярная) блокада проведения электрического импульса от предсердий к желудочкам. От АВ-узла волна возбуждения передается на хорошо развитую внутрижелудочковую проводящую систему, состоящую из предсердно-желудочкового пучка (пучка Гиса), основных ветвей (ножек) пучка Гиса и волокон Пуркинье.
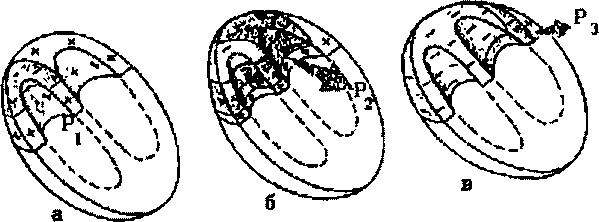
Рисунок 4. Распространение возбуждения по предсердиям. а) - начальное возбуждение правого предсердия; б) - возбуждение правого и левого предсердий; в) конечное возбуждение левого предсердия. Красным цветом показаны возбужденные (заштрихованные) и возбуждающиеся в настоящий момент (сплошные) участки Р>1> ,Р>2>, РЗ - моментные векторы деполяризации предсердий.
В норме скорость проведения по пучку Гиса и его ветвям составляет 100 -150 см-с ", а по волокнам Пуркинье -300 - 400 см-с "!. Большая скорость проведения электрического импульса по проводящей системе желудочков способствует почти одновременному охвату желудочков волной возбуждения и наиболее оптимальному и эффективному выбросу крови в аорту и легочную артерию. В норме общая продолжительность деполяризации желудочков колеблется от 0,06 до 0,10 с.
Для
правильного понимания генеза различных
зубцов ЭКГ
необходимо
хорошо знать нормальную последовательность
охвата
возбуждением
(деполяризацией) миокарда желудочков.
Поскольку
волокна
Пуркинье преимущественно
располагаются
в
субэндокардиаль-ных
отделах желудочков, именно эти отделы
возбуждаются
первыми, и отсюда волна деполяризации
распространяется к
субэпикардиальным участкам сердечной
мышцы (рисунок 5). Процесс возбуждения
желудочков начинается с деполяризации
левой части межжелудочковой
перегородки в средней ее трети (рисунок
5а). Фронт возбуждения
при этом движется слева направо и быстро
охватывает среднюю
и нижнюю части межжелудочковой
перегородки. Почти одновременно
происходит возбуждение апикальной
(верхушечной) области, передней, задней
и боковой стенок правого, а затем и
левого желудочка. Здесь возбуждение
распространяется от эндокарда к
эпикарду, и волна деполяризации
преимущественно ориентирована сверху
вниз и вначале направо,
а затем начинает отклоняться влево.
Через 0,04 - 0,05 с волна возбуждения уже охватывает большую часть миокарда левого желудочка, а именно его апикальную область, переднюю, заднюю и боковые стенки Волна деполяризации при этом ориентирована сверху вниз и справа налево (рисунок 5б)
Последними в период 0,06 - 0,08 с возбуждаются базальные отделы левого и правого желудочков, а также межжелудочковой перегородки. При этом фронт волны возбуждения направлен вверх и слегка направо, как это показано на рисунке 5в.

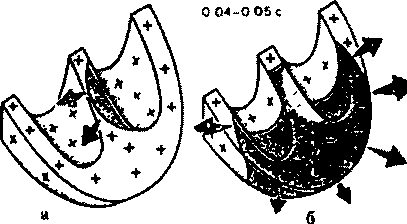
0,06 – 0,08 с
0,02 с
Рисунок 5. Распространение возбуждения по сократительному миокарду желудочков, а) - возбуждение (деполяризация) межжелудочковой перегородки (002 с); б) - деполяризация верхушек передней задней и боковой стенок желудочков (004—005 с); в) — деполяризация базальных отделов левого и правого желудочков и межжелудочковой перегородки (0,06 - 0,08 с) Цветовые обозначения те же что и на рисунке 4
3) Функция возбудимости и рефрактерность волокон миокарда
Возбудимость - это способность сердца возбуждаться под влиянием импульсов.
Функцией возбудимости обладают клетки, как проводящей системы сердца, так и сократительного миокарда. Возбуждение сердечной мышцы сопровождается возникновением ТМПД и, в конечном счете — электрического тока.
В разные фазы ТМПД возбудимость мышечного волокна при поступлении нового импульса различна. В начале ТМПД (фаза 0, 1,2) клетки полностью невозбудимы, или рефрактерны, к дополнительному электрическому импульсу. Это так называемый абсолютный рефракторный период миокардиального волокна, когда клетка вообще неспособна отвечать новой активацией на какой-либо дополнительный электрический стимул. В конце ТМПД (фаза 3) имеет место относительный рефрактерный период, во время которого нанесение очень сильного дополнительного стимула может привести к возникновению нового повторного возбуждения клетки, тогда как слабый импульс остается без ответа. Во время диастолы (фаза 4 ТМПД) полностью восстанавливается возбудимость миокардиального волокна, а его рефрактерность отсутствует.
4) Функция сократимости
Сократимость - это способность сердечной мышцы сокращаться в ответ на возбуждение.
Этой функцией в основном обладает сократительный миокард. В результате последовательного сокращения различных отделов сердца и осуществляется основная - насосная функция сердца.
2.3 ФОРМИРОВАНИЕ НОРМАЛЬНОЙ ЭЛЕКТРОКАРДИОГРАММЫ
Формирование электрограммы одиночного мышечного волокна
Колебания величины ТМПД отражают динамику процессов де- и реполяризации в различных участках сердечной мышцы. Однако в клинической электрокардиографии электроды располагают на значительном удалении от миокардиальнои клетки, и поэтому измерение ТМПД невозможно. Электрические потенциалы регистрируются обычно с поверхности возбудимой ткани или проводящей среды, окружающей сердце (эпикардиальной поверхности сердца, поверхности тела, конечностей, пищевода и т.д.).
Электрокардиограмма - запись колебаний разности потенциалов, возникающих на поверхности возбудимой ткани или окружающей сердце проводящей среды при распространении волны возбуждения по сердцу.
Разность потенциалов, создаваемая источником тока, характеризует напряжение, или электродвижущую силу (ЭДС), источника тока.
Вначале рассмотрим процесс формирования разности потенциалов на поверхности одиночного мышечного волокна и генез электрограммы (ЭГ) волокна. Как известно, в состоянии покоя вся наружная поверхность клеточной мембраны заряжена положительно. Между любыми двумя точками этой поверхности разность потенциалов отсутствует. На ЭГ одиночного мышечного волокна, зарегистрированной с помощью двух электродов, расположенных на поверхности клетки, записывается горизонтальная нулевая (изоэлектрическая) линия.
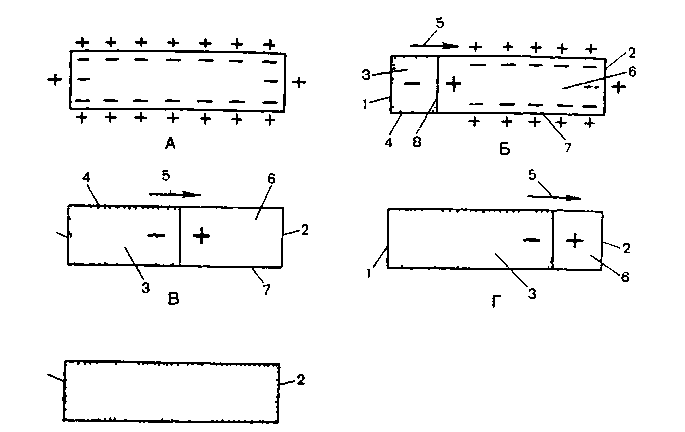
д
Рисунок 7. Деполяризация в одиночном мышечном волокне
А — клетка миокарда или одиночное мышечное волокно в состоянии покоя, или статической поляризации. Каждому положительному заряду вдоль клеточной мембраны соответствует отрицательный заряд; Б — начало деполяризации в одиночном мышечном волокне у эндокарда: В — продвижение волны деполяризации от эндокарда к эпикарду; Г — большая часть мышечного волокна охвачена возбуждением; Д — все мышечное волокно охвачено возбуждением Разность потенциалов отсутствует. 1 —эндокард; 2 — эпикард; 3 — часть клетки в состоянии деполяризации (отрицательное электрическое поле) 4 — высокая проводимость клеточной мембраны 5 — направление распространения волны деполяризации (вектор возбуждения): 6 — часть клетки в состоянии покоя (положительное электрическое поле) 7 — высокая резистентность клеточной мембраны; 8 — фронт волны деполяризации (нулевая линия)
При возбуждении миокардиального волокна наружная поверхность деполяризованного участка заряжается отрицательно по отношению к поверхности участка, находящегося еще в состоянии покоя (поляризации), между ними появляется разность потенциалов, которая и может быть зарегистрирована на ЭГ в виде положительного отклонения, направленного вверх от изолинии, - зубца R ЭКГ. Зубец R примерно соответствует фазе 0 ТМПД.
Когда все волокно окажется в состоянии возбуждения и вся его поверхность будет заряжена отрицательно, разность потенциалов между электродами снова окажется равной нулю, и на ЭГ будет записываться изолиния. Быстрая деполяризация одиночного мышечного волокна на ЭГ, зарегистрированной с помощью поверхностных электродов, сопровождается быстрым положительным отклонением - зубцом R.
Далее в течение некоторого времени на ЭГ записывается горизонтальная, близкая к изоэлектрической, линия. Поскольку все участки миокардиального волокна находятся в фазе 2 ТМПД (фазе плато), поверхность волокна остается заряженной отрицательно, и разность потенциалов на поверхности мышечной клетки отсутствует или очень мала. Это сегмент RS – Т ЭГ.
В течение времени, соответствующего полному охвату возбуждением волокна миокарда, на ЭГ регистрируется сегмент RS - Т, в норме расположенный приблизительно на уровне изолинии.
Процесс быстрой конечной реполяризации одиночного мышечного волокна (фаза 3 ТМПД) начинается в том же участке, что и волна деполяризации. При этом поверхность ре-поляризованного участка заряжается положительно, и между двумя электродами, расположенными на поверхности волокна, вновь возникает разность потенциалов, которая на ЭГ проявляется новым отклонением от изолинии — зубцом Т ЭГ. Поскольку к электроду, соединенному с «+» электрокардиографа, теперь обращена поверхность с отрицательным, а не с положительным зарядом, как при распространении волны деполяризации, на ЭГ будет регистрироваться не положительный, а отрицательный зубец Т. Кроме того, в связи с тем, что скорость распространения процесса реполяризации значительно меньше скорости перемещения фронта деполяризации, продолжительность зубца Т ЭГ больше таковой зубца R, а амплитуда — меньше. Процесс быстрой конечной реполяризации одиночного волокна на ЭГ регистрируется в виде отрицательного зубца Т.
Следует отметить, что на форму зубцов ЭГ влияет не только электрическая активность самого мышечного волокна, но и место расположения положительного и отрицательного электродов отведения, с помощью которого регистрируется ЭГ. Об этом и пойдет речь в следующем разделе.
Дипольные свойства волны деполяризации и реполяризации на поверхности одиночного мышечного волокна. Понятие о векторе
В клинической электрокардиографии электрические явления, возникающие на поверхности возбудимой среды (волокна сердца), принято описывать с помощью, так называемой дипольной концепции распространения возбуждения в миокарде. Это значительно упрощает трактовку всех электрокардиографических изменений, поэтому необходимо более подробно рассмотреть некоторые свойства сердечного диполя.
Процесс распространения волны деполяризации и волны реполяризации по одиночному мышечному волокну можно условно представить как перемещение двойного слоя зарядов, расположенных на границе возбужденного (-) и невозбужденного (+) участков волокна.
Эти за ряды, равные по величине и противоположные по знаку, находятся на бесконечно малом расстоянии друг от друга и обозначаются как элементарные сердечные диполи. Положительный полюс диполя (+) всегда обращен в сторону невозбужденного, а отрицательный полюс (-) - в сторону возбужденного участка миокардиального волокна. Диполь создает элементарную ЭДС. ЭДС диполя - векторная величина, которая характеризуется не только количественным значением потенциала, но и направлением - пространственной ориентацией от (-) к (+).
Условно принято считать, что вектор любого диполя направлен от его отрицательного полюса к положительному.
Чтобы описать, как будет выглядеть форма ЭГ при любых направлениях движения волны де - и реполяризации, нам необходимо хорошо запомнить всего три общих правила.
Правило первое. Если в процессе распространения возбуждения вектор диполя направлен в сторону положительного электрода отведения, то на ЭГ мы получим отклонение вверх от изолинии - положительный зубец ЭГ.
Правило второе. Если вектор диполя направлен в сторону отрицательного электрода отведения, то на ЭГ мы зафиксируем отрицательное отклонение, вниз от изолинии, т.е. отрицательный зубец ЭГ.
Правило третье. Наконец, если вектор диполя расположен перпендикулярно к оси отведения, то на ЭГ записывается изолиния, т. е. отсутствуют положительные или отрицательные отклонения ЭГ.
Электрическое поле источника тока. Понятие о суммации и разложении векторов
Электродвижущую силу (ЭДС) любого источника тока (одиночного мышечного волокна или целого сердца) можно зарегистрировать, устанавливая электроды не только на поверхности возбудимой ткани, но и в проводящей среде, окружающей источник. Это возможно благодаря существованию вокруг каждого источника тока электрического поля. Диполь создает в окружающей его среде силовые линии, идущие от положительного к отрицательному заряду диполя. По нормали к ним располагаются изопотенциальные линии с одинаковым положительным или отрицательным потенциалом. На границе между положительной и отрицательной половинами электрического поля располагается линия нулевого потенциала.
Помещая
электроды в любые точки электрического
поля, можно
зарегистрировать
разность потенциалов, несущую
определенную
информацию
об ЭДС источника тока. Следует подчеркнуть,
что основные
закономерности
формирования ЭГ, присущие одиночному
мышечному
волокну,
остаются справедливыми и для электрического
поля источника
тока
в целом и для формирования ЭКГ. Это
означает, что конфигурация
ЭКГ
прежде всего будет зависеть от направления
вектора диполя по
отношению
к электродам отведения, точнее по
отношению к
направлению
оси электрокардиографического отведения.
В рассматри-ваемых
нами
случаях
осью
однополюсного
электрокардиографического
отведения можно назвать гипотетическую
линию, соединяющую положительный
электрод, расположенный в выбранной
точке электрического поля, с электродом,
расположенным в центре
источника тока (в центре диполя), -
отрицательный полюс отведения.
Однако оси электрокардиографических отведений могут располагаться в электрическом поле не только параллельно и перпендикулярно направлению диполя. Чтобы в этих случаях определить величину и конфигурацию электрокардиографических комплексов, не обходимо воспользоваться хорошо известным правилом разложения векторов.
Амплитуда и форма электрокардиографических комплексов при любой локализации электродов в электрическом поле определяются величиной и направлением проекции ЭДС источника тока (вектора диполя) на ось данного электрокардиографического отверстия.
В сердце одновременно (в каждый момент систолы) происходит возбуждение многих участков миокарда, причем направление векторов деполяризации и реполяризации в каждом из этих участков может быть различным и даже прямо противоположным. При этом электрокардиограф записывает некоторую суммарную, или результирующую, ЭДС сердца для данного момента возбуждения.
Суммарный моментный вектор сердца определяется как алгебраическая сумма всех векторов, его составляющих.
Теоретически можно представить себе три случая суммирования векторов и получения суммарного результирующего вектора:
если
два вектора источника тока направлены
в одну сторону и
параллельны
друг другу, то результирующий вектор
представляет собой
сумму векторов
и направлен в ту же сторону;
если два вектора источников тока направлены в противоположные стороны, то результирующий вектор равен их разности и ориентирован в сторону большего вектора;
3) если
два вектора источников тока направлены
под углом друг к
другу,
то результирующий вектор (ЭДС) равен
по величине и
направлению диагонали
параллелограмма, сторонами которого
являются
два вектора. При этом
допускается, что оба вектора исходят
из одной точки.
В заключение следует отметить, что существенное влияние на амплитуду электрокардиографических зубцов оказывает также расстояние от исследующего электрода до источника тока. Величина зубцов ЭКГ обратно пропорциональна квадрату расстояния от электрода до источника тока. Это означает, что чем дальше расположен электрод от источника тока, тем меньше амплитуда зубцов комплексов электрокардиограммы. Однако при удалении электродов более чем на 12 см от сердца дальнейшее изменение амплитуды зубцов оказывается ничтожным.
Формирование электрокардиограммы при распространении волны возбуждения по сердцу
Распространение волны деполяризации и реполяризации по сердцу является несравненно более сложным процессом, чем движение фронта возбуждения по одиночному мышечному волокну. Это объясняется тем, что в сердце одновременно функционирует большое число элементарных источников тока - сердечных диполей, каждый из которых обусловлен возбуждением отдельных миокардиальных волокон и отличается от других таких же диполей как по величине, так и по направлению. Однако, согласно дипольной концепции электрокардиографии, при определенных допущениях сердце можно условно рассматривать как один точечный источник тока — единый сердечный диполь, создающий в окружающем его объемном проводнике (теле) электрическое поле, которое и может быть зарегистрировано с помощью электродов, расположенных на поверхности тела. Вектор единого сердечного диполя представляет собой не что иное, как суммарный моментный вектор всех элементарных источников тока, существующих в данный момент.
Как видно в процессе возбуждения сердечной мышцы вектор единого сердечного диполя постоянно меняет свою величину и ориентацию, причем любому моменту распространения возбуждения по сердцу соответствует свой суммарный моментный вектор (1,2,..,8). Соединив стрелки последовательных моментных векторов, получим так называемую векторную петлю, очень наглядно графически отображающую ход возбуждения в сердечной мышце. Если теперь, согласно известному правилу, суммировать все отдельные моментные векторы, получим один средний результирующий вектор ЭДС сердца, отражающий среднее направление и величину ЭДС сердца в течение всего периода деполяризации желудочков. Эти понятия — моментный вектор и средний результирующий вектор ЭДС сердца — имеют большое практическое значение при описании различных изменений ЭКГ, в чем Вы сами вскоре сможете убедиться. Средний результирующий вектор деполяризации желудочков обозначается AQRs,. деполяризации предсердий - АР, а реполяризации желудочков - AT.
Моментный вектор единого сердечного диполя - это алгебраическая сумма всех векторов элементарных сердечных диполей, существующих в тот или иной момент распространения возбуждения по сердцу.
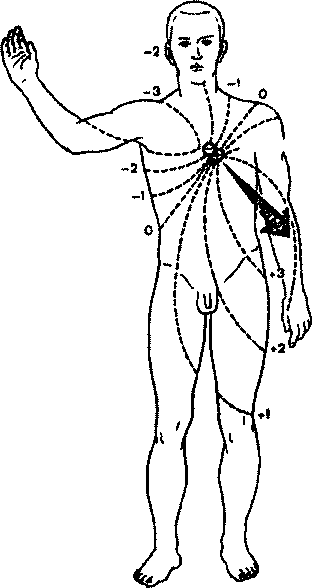
Рисунок 7. Электрическое поле единого сердечного диполя через 0,04 с после начала возбуждения желудочков.
2. Средний результирующий вектор отражает среднюю величину и ориентацию ЭДС сердца в течение всего периода распространения волны возбуждения или реполяризации по соответствующим отделам сердца (А QRS,AP,AT).
В норме средний результирующий вектор деполяризации желудочков ориентирован влево вниз под углом 30-70° к горизонтали, проведенной через электрический центр сердечного диполя. Это примерно соответствует ориентации анатомической оси сердца, поэтому пространственное расположение двух полюсов единого сердечного диполя во время возбуждения желудочков таково, что положительный полюс диполя обращен к верхушке, а отрицательный - к основанию сердца. Вследствие этого изопотенциальные линии с положительным потенциалом на протяжении почти всего периода возбуждения располагаются в основном в левой и нижней части тела, а отрицательные изопотенциальные линии - в правой и верхней части тела. Линия нулевого потенциала ориентирована перпендикулярно направлению среднего результирующего вектора.
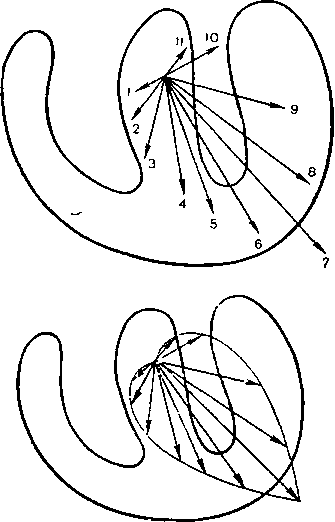

Рисунок 8. Моментальные векторы ЭДС единого сердечного диполя во время деполяризации желудочков и средний результирующий вектор возбуждения желудочков .
Устанавливая электроды на поверхности тела, мы сможем зарегистрировать на ЭКГ изменения электрического поля сердца во время деполяризации и реполяризации миокарда, обусловленные изменениями величины и ориентации сердечного диполя на протяжении всего возбуждения сердца.
Рассмотрим процесс формирования ЭКГ, зарегистрированный с помощью поверхностных электродов, применяемых в клинической электрокардиографии. Допустим, что на поверхности тела установлены электроды двух отведений (рисунок 9). Ось одного отведения расположена горизонтально (обозначим его I), ось другого отведения идет под углом к горизонтали, как это видно на рисунке (обозначим это отведение III).
Деполяризация предсердий. В норме волна возбуждения распространяется по предсердиям сверху вниз от области СА-узла к верхней границе АВ-узла. Вначале возбуждается правое предсердие. Деполяризация предсердий регистрируется на ЭКГ в виде зубца Р
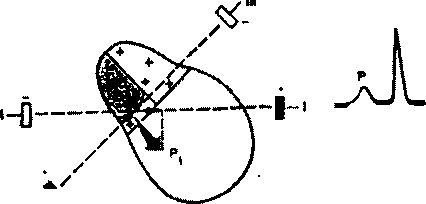
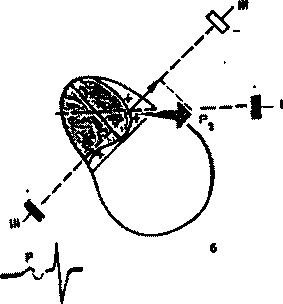
Рисунок 9. Формирование зубца Р ЭКГ при деполяризации предсердий.
Первый момент вектор деполяризации правого предсердия (P>1>) направлен вниз и слегка влево, а второй моментальный вектор деполяризации преимущественно левого предсердия (Р>2>) - влево. В отведении I проекции Pi и Р>2> на ось этого отведения ориентированы в сторону положительного полюса отведения. Поэтому на ЭКГ получим положительное отклонение - положительный зубец Р. В отведении III проекция PI ориентированна в сторону положительного электрода. В результате этого в отведении III фиксируется небольшое начальное положительное отклонение - начальная положительная фаза зубца Р. Небольшая по величине проекция второго моментального вектора на ось отведения III направлена в сторону отрицательного электрода, в связи с чем на ЭКГ может иногда регистрироваться вторая небольшая отрицательная фаза зубца Р, обусловленная конечным изолированным возбуждением левого предсердия.
Следует отметить, что процесс реполяризации предсердий обычно не находит отражения на ЭКГ, так как он наслаивается по времени на процесс деполяризации желудочков (комплекс QRS).
Из предсердий электрический импульс направляется в АВ-узел, где происходит медленное распространение волны возбуждения. Затем возбуждается пучок Гиса, ножки и ветви пучка Гиса и волокна Пуркинье. Величина разности потенциалов, возникающая в этот период в сердце, очень мала, так как возбуждается только атриовентрикулярная проводящая система. Поэтому на ЭКГ записывается изоэлектрический сегмент Р—Q(R).
Деполяризация желудочков. Процесс деполяризации миокарда желудочков на ЭКГ регистрируется в виде комплекса QRS. Для правильного понимания генеза различных зубцов комплекса QRS необходимо хорошо помнить нормальную последовательность охвата возбуждением миокарда желудочков. Обычно выделяют три последовательные фазы распространения возбуждения по желудочкам, каждой из которых соответствует свой суммарный моментный вектор.
Начальный моментный вектор соответствует 0,01-0,03 с QRS. Обозначим его как вектор 0,02 с. Процесс возбуждения желудочков начинается с деполяризации преимущественно левой части межжелудочковой перегородки в средней ее трети. Фронт возбуждения при этом движется направо и вперед. При этом положительный полюс единого сердечного диполя обращен к положительному электроду III отведения. В отведении III будет фиксироваться положительное отклонение — небольшой зубец г. Наоборот, этот вектор направлен к отрицательному электроду I отведения, и в отведении I мы получим отрицательное отклонение — небольшой зубец д. Небольшая амплитуда зубцов гид обусловлена тем, что разность потенциалов, возникающая при возбуждении межжелудочковой перегородки, невелика.
Затем происходит возбуждение апикальной области правого и левого желудочков. Здесь возбуждение распространяется от эндокарда к эпикарду, и волна деполяризации постепенно направляется вниз направо и затем вниз влево. В результате деполяризации верхушек правого и левого желудочков и их передней, боковой и задней стенок возникает средний моментный вектор QRS (0,04—0,05 с). Обозначим его как вектор 0.04 с. Моментный вектор деполяризации желудочков 0,04 с является результирующим двух векторов: правожелудочкового, направленного слева направо, имеющего малую величину, и левожелудочкового, ориентированного справа налево, имеющего несравненно большую величину. Суммация этих двух векторов, согласно известному правилу, дает суммарный моментный вектор, направленный справа налево и вниз. Он ориентирован в сторону положительного электрода I отведения, вследствие чего в этом отведении появляется положительное отклонение высокой амплитуды - зубец R.
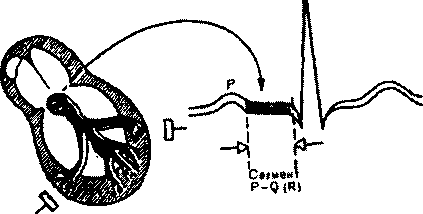
Рисунок 10. Формирование сегмента Р—Q(R).
Наоборот, моментный вектор 0,04 с деполяризации желудочков обращен в сторону отрицательного полюса III отведения. Здесь в этот момент будет фиксироваться глубокое отрицательное отклонение - зубец 5.
Конечный моментный вектор соответствует 0,06-0,08 с QRS. Обозначим его как вектор 0,06 с. Последними в период 0,06-0,08 с возбуждаются базальные отделы межжелудочковой перегородки, правого и левого желудочков. При этом фронт волны возбуждения и соответственно моментный вектор 0,06 с деполяризации желудочков направлены вверх и слегка вправо, т. е. в сторону отрицательных электродов I и III отведений. Следовательно, на ЭКГ в I отведении в этот момент будет фиксироваться небольшое отрицательное отклонение - зубец Si. В отведении III ориентация моментного вектора 0,06 с также в сторону отрицательного полюса будет способствовать еще большему углублению зубца 8щ.
Таким образом, генез зубцов комплекса QRS в I и III отведениях отражает различные этапы возбуждения желудочков: в начале - возбуждение межжелудочковой перегородки (зубцы q>1> и r>III>), затем - деполяризацию верхушек и стенок желудочков, преимущественно левого желудочка (регистрируется основной зубец комплекса QRS, например, зубец R>1>) и, наконец, возбуждение базальных отделов желудочков (зубец S>I>>,>>III>).
Реполяризация желудочков. В период полного охвата возбуждением желудочков разность потенциалов отсутствует, а на ЭКГ регистрируется изоэлектрическая линия - сегмент RS- Т.
Процесс быстрой конечной реполяризации желудочков соответствует на ЭКГ зубцу Т. Распространение фронта реполяризации по миокарду желудочков существенно отличается от движения волны реполяризации в одиночном мышечном волокне.
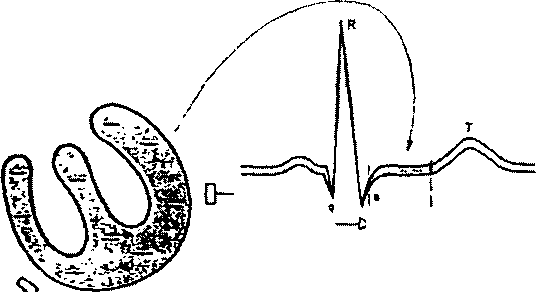
|>сегмент>
I RS-T i
Рисунок 11. Формирование сегмента RS— Т в период полного охвата возбуждением желудочка.
Если в последнем случае направления перемещения волн реполяризации и деполяризации совпадают, то в целом сердце в норме они направлены в противоположные стороны: деполяризация происходит от эндокарда к эпикарду, а реполяризация - от эпикарда к эндокарду. Это обусловлено тем, что длительность ТМПД в субэпикардиальных отделах желудочков на 0,03-0,04 с меньше, чем в субэндокардиальных участках, и процесс реполяризации раньше начнется именно в субэпикардиальных отделах. Поскольку во время реполяризации эти отделы приобретают положительный заряд, а субэндокардиальные отделы еще возбуждены, т. е. заряжены отрицательно, ориентация векторов единого сердечного диполя (от отрицательного к положительному полюсу) окажется такой же, как и в период деполяризации (от эндокарда к эпикарду), и электроды, установленные на поверхности, будут фиксировать преимущественно положительное отклонение - положительный зубец Т.
Хорошо зная последовательность охвата возбуждением желудочков, а также общие закономерности формирования желудочковых комплексов ЭКГ, можно определить конфигурацию ЭКГ при любом расположении исследующих активных электродов. Наоборот, используя анализ известных ЭКГ в различных отведениях, можно описать величину и направление отдельных моментных векторов, среднего результирующего вектора - ЭДС сердца и соответственно ход возбуждения и реполяризации миокарда. Это и есть так называемый векторный принцип анализа ЭКГ, которым мы вскоре воспользуемся.
2.4 МЕТОДИКА РЕГИСТРАЦИИ ЭЛЕКТРОКАРДИОГРАММЫ
Электрокардиографы - приборы, регистрирующие изменение разности потенциалов между двумя точками в электрическом поле сердца (например, на поверхности тела) во время его возбуждения.
Современные электрокардиографы отличаются высоким техническим совершенством и позволяют осуществить как одноканальную, так и многоканальную запись ЭКГ.
В последнем случае синхронно регистрируются несколько различных электрокардиографических отведений (от 2 до 6 - 8), что значительно сокращает время исследования и дает возможность получить более точную информацию об электрическом поле сердца. Электрокардиографы состоят
из входного устройства, усилителя биопотенциалов и регистрирующего устройства. Разность потенциалов, возникающая на поверхности тела при возбуждении сердца, регистрируется с помощью системы металлических электродов, укрепленных на различных участках тела резиновыми ремнями или грушами. Через входные провода, маркированные различным цветом, электрический сигнал подается на коммутатор, а затем на вход усилителя, состоящего из катодных ламп, триодов или интегральных схем.
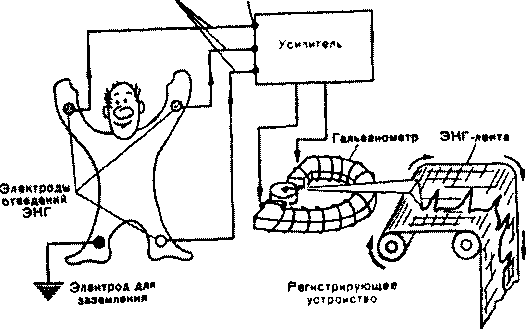
Рисунок 12. Устройство электрокардиографа.
Малое напряжение, воспринимаемое электродами и не превышающее 1— 3 mV, усиливается во много раз и подается в регистрирующее устройство прибора. Здесь электрические колебания преобразуются в механические смещения якоря электромагнита и тем или иным способом записываются на специальной движущейся бумажной ленте. В настоящее время чаще всего используют непосредственную механическую регистрацию этих перемещений якоря электромагнита с помощью очень легкого (малоинерционного) писчика, к которому подводятся чернила. В этом случае запись проводится обычно на электрокардиографической бумажной ленте, напоминающей миллиметровку. В некоторых электрокардиографах осуществляется так называемая тепловая запись ЭКГ с помощью писчика, который нагревается и как бы «выжигает» соответствующую кривую на специальной тепловой бумаге.
Наконец, существуют такие электрокардиографы капиллярного типа (мингографы), в которых запись ЭКГ осуществляется с помощью тонкой струи разбрызгивающихся чернил.
Независимо от технической конструкции каждый электрокардиограф имеет устройство для регулировки и контроля усиления. Для этого на усилитель подается стандартное калибровочное напряжение, равное 1 mV. Усиление электрокардиографа обычно устанавливается таким образом, чтобы это напряжение вызывало отклонение регистрирующей системы на 10 мм. Такая калибровка усиления позволяет сравнивать между собой ЭКГ, зарегистрированные у пациента, в разное время и (или) разными приборами.
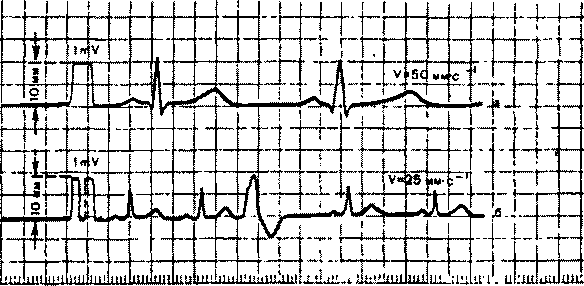
Рисунок 13. ЭКГ, зарегистрированные со скоростью 50 мм-с ' (а)
и 25 мм - с ' (б). В начале каждой кривой показан контрольный милливольт.
Лентопротяжные механизмы во всех современных электрокардиографах обеспечивают движение бумаги с различной скоростью: 25, 50,100 мм-с"1 и т. д. В зависимости от выбранной скорости движения бумаги изменяется форма регистрирующей кривой: ЭКГ записывается либо растянутой, либо более сжатой. Чаще всего в практической электрокардиологии скорость регистрации ЭКГ составляет 50 мм"1.
Электрокардиографы должны устанавливаться в сухом помещении при температуре не ниже 10°С и не выше 30°С. Во время работы электрокардиограф, а также металлическая кровать или экранирующая сетка, на которой лежит пациент, должны быть заземлены.
ЭЛЕКТРОКАРДИОГРАФИЧЕСКИЕ ОТВЕДЕНИЯ
Изменения разности потенциалов на поверхности тела, возникающие во время работы сердца, записываются с помощью различных систем отведений ЭКГ. Каждое отведение регистрирует разность потенциалов, существующую между двумя определенными точками электрического поля сердца, в которых установлены электроды. Таким образом, различные электрокардиографические отведения отличаются между собой прежде всего участками тела, от которых отводится разность потенциалов.
Электроды, установленные в каждой из выбранных точек на поверхности тела, подключаются к гальванометру электрокардиографа. Один из электродов присоединяют к положительному полюсу гальванометра (это положительный, или активный, электрод отведения), второй электрод - к его отрицательному полюсу (отрицательный электрод отведения).
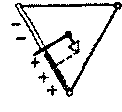
-III
-I
+I
-II
эдс
эдс
эдс
-II
-III
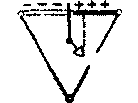
Рисунок 14. Треугольник Эйнтховена, каждая сторона которого является осью того или иного стандартного отведени
В настоящее время в клинической практике наиболее широко используют 12 отведений ЭКГ, запись которых является обязательной при каждом электрокардиографическом обследовании больного: 3 стандартных отведения, 3 усиленных однополюсных отведения от конечностей и 6 грудных отведений.
Стандартные отведения
Стандартные двухполюсные отведения, предложенные в 1913 г. Эйнтховеном, фиксируют разность потенциалов между двумя точками электрического поля, удаленными от сердца и расположенными во фронтальной плоскости - на конечностях. Для записи этих отведений электроды накладывают на правой руке (красная маркировка), левой руке (желтая маркировка) и на левой ноге (зеленая маркировка).
Эти электроды попарно подключаются к электрокардиографу для регистрации каждого из трех стандартных отведений. Четвертый электрод устанавливается на правую ногу для подключения заземляющего провода (черная маркировка).
Стандартные отведения от конечностей регистрируют при следующем попарном подключении электродов
I отведение - левая рука (+) и правая рука (-);
II отведение - левая рука (+) и правая рука (-);
III отведение - левая нога (+) и левая рука (-).
Знаками (+) и (-) здесь обозначено соответствующее подключение электродов к положительному или отрицательному полюсам гальванометра, т. е. указаны положительный и отрицательный полюс каждого отведения.
Как видно три стандартных отведения образуют равносторонний треугольник (треугольник Эйнтховена), вершинами которого являются правая рука, левая рука и левая нога с установленными там электродами. В центре равностороннего треугольника Эйнтховена расположен электрический центр сердца, или точечный единый сердечный диполь, одинаково удаленный от всех трех стандартных отведений.
Гипотетическая линия, соединяющая два электрода, участвующие в образовании электрокардиографического отведения, называется осью отведения. Осями стандартных отведений являются стороны треугольника Эйнтховена. Перпендикуляры, проведенные из центра сердца, т е. из места расположения единого сердечного диполя, к оси каждого стандартного отведения, делят каждую ось на две равные части: положительную, обращенную в сторону положительного (активного) электрода (-) отведения, и отрицательную, обращенную к отрицательному электроду (-). Если ЭДС сердца в какой-либо момент сердечного цикла проецируется на положительную часть оси отведения, на ЭКГ записывается положительное отклонение (положительные зубцы R, Т, Р). Если ЭДС сердца проецируется на отрицательную часть оси отведения, на ЭКГ регистрируются отрицательные отклонения (зубцы Q, S, иногда отрицательные зубцы Т или даже Р).
Для облегчения анализа ЭКГ, зарегистрированных в стандартных отведениях, и ускорения операции разложения вектора ЭДС сердца в электрокардиографии принято несколько смещать оси этих отведений, и проводить их через электрический центр сердца. Получается удобная для дальнейшего анализа трехосевая система координат, в которой угол между осью каждого отведения составляет, как и в традиционном треугольнике Эйнтховена, 60°. Такое небольшое смещение осей стандартных отведений вполне правомочно, так как при перемещении осей параллельно их первоначальному расположению проекция на них сердечного вектора не изменяется.
Усиленные отведения от конечностей
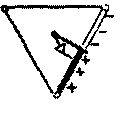
Усиленные отведения от конечностей были предложены Гольдбергером в 1942 г. Они регистрируют разность потенциалов между одной из конечностей, на которой установлен активный положительный электрод данного отведения (правая рука, левая рука или левая нога), и средним потенциалом двух других конечностей. Таким образом, в качестве отрицательного электрода в этих отведениях используют так называемый объединенный электрод Гольдбергера, который образуется при соединении через дополнительное сопротивление двух конечностей.
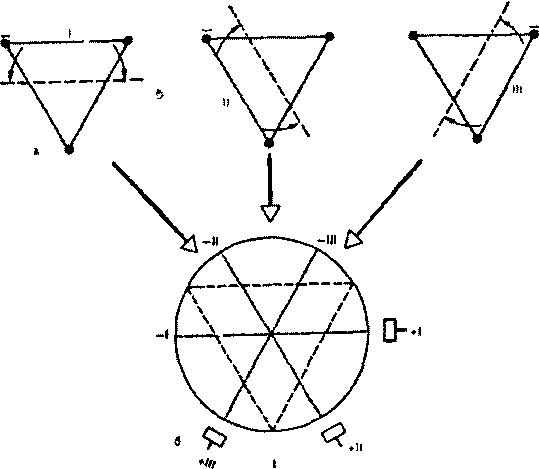
Рисунок 15. Трехосевая система координат стандартных отведений. Красным цветом показаны оси трех стандартных отведений от конечностей в треугольнике Эйнтховена (а) и в трехосевой системе координат (б).
Три усиленных однополюсных отведения от конечностей обозначают следующим образом:
aVR - усиленное отведение от правой руки; aVL - усиленное отведение от левой руки;
aVF - усиленое отведение от левой ноги.
Оси усиленных однополюсных отведений от конечностей получают, соединяя электрический центр сердца с местом наложения активного электрода данного отведения, т.е. фактически — с одной из вершин треугольника Эйнтховена.
Электрический центр сердца как бы делит оси этих отведений на две равные части положительную, обращенную к активному электроду, и отрицательную, обращенную к объединенному электроду Гольдбергера.
Шестиосевая система координат (по Bayley)
Стандартные и усиленные однополюсные отведения от конечностей дают возможность зарегистрировать изменения ЭДС сердца во фронтальной плоскости, т. е. в плоскости, в которой расположен треугольник Эйнтховена. Для более точного и наглядного определения различных отклонений ЭДС сердца в этой фронтальной плоскости, в частности для определения положения электрической оси сердца, была предложена так называемая шести осевая система координат. Она получается при совмещении осей трех стандартных и трех усиленных отведений от конечностей, проведенных через электрический центр сердца. Последний делит ось каждого отведения на положительную и отрицательную части, обращенные соответственно к активному (положительному) или к отрицательному электроду.
Электрокардиографические отклонения в разных отведения от конечностей можно рассматривать как различные проекции одной и той же ЭДС сердца на оси данных отведений. Поэтому, сопоставляя амплитуду и полярность электрокардиографических комплексов в различных отведениях, входящих в состав шестиосевой системы координат, можно достаточно точно определять величину и направление вектора ЭДС сердца во фронтальной плоскости.
Направление осей отведений принято определять в градусах. За начало отсчета (0°) условно принимается радиус, проведенный строго горизонтально из электрического центра сердца влево по направлению к активному положительному полюсу I стандартного отведения.
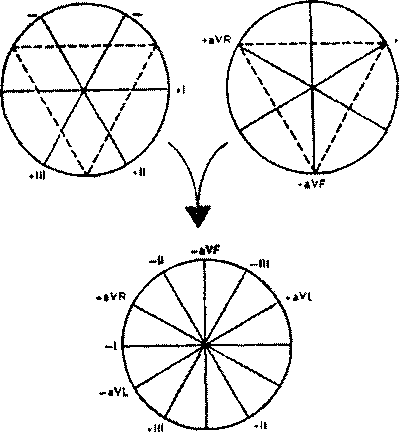
-a
Рисунок 16. Формирование шестиосевой системы координат (по Barley).
Положительный полюс II стандартного отведения расположен под углом +60°, отведения aVF - под углом +90°, III стандартного отведения - под углом +120°, aVL - под углом -30°. a aVR - под углом -150°. Ось отведения aVL перпендикулярна оси II стандартного отведения, ось I стандартного отведения перпендикулярна оси aVF. а ось aVR перпендикулярна оси III стандартного отведения.
Грудные отведения
Грудные однополюсные отведения, предложенные Wilson в 1934 г., регистрируют разность потенциалов между активным положительным электродом, установленным в определенных точках на поверхности грудной клетки, и отрицательным объединенным электродом Вильсона.
Последний образуется при соединении через дополнительные сопротивления трех конечностей (правой руки, левой руки и левой ноги), объединенный потенциал которых близок к нулю (около 0,2 mV).
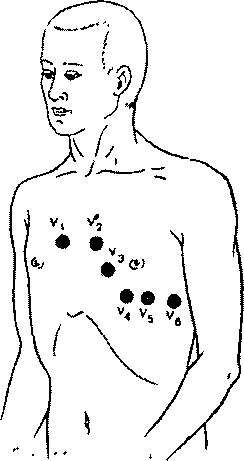
Рисунок17. Положение 6 электродов грудных отведений на поверхности грудной клетки
Обычно для записи ЭКГ используют 6 общепринятых позиций грудного электрода на передней и боковой поверхности грудной клетки, которые в сочетании с объединенным электродом Вильсона образуют 6 грудных отведений. Грудные отведения обозначаются заглавной латинской буквой V (потенциал, напряжение) с добавлением номера позиции активного положительного электрода, обозначенного арабскими цифрами.
Отведение V>1 >- активный электрод установлен в четвертом межреберье по правому краю грудины.
Отведение V>2> - активный электрод расположен в четвертом межреберье по левому краю грудины.
Отведение V >3> - активный электрод находится между второй и четвертой позицией, примерно на уровне четвертого ребра по левой парастернальной линии.
Отведение V>4 >- активный электрод установлен в пятом межреберье по левой срединно-ключичной линии.
Отведение V>5> - активный электрод расположен на том же горизонтальном уровне, что и V4 по левой передней подмышечной линии.
Отведение V>6> - активный электрод по левой средней подмышечной линии на том же горизонтальном уровне, что и электроды отведений V >4> и V >5>
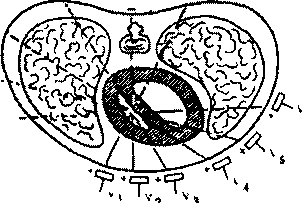
Рисунок 18. Расположение осей 6 грудных отведений в горизонтальной плоскости
Как показано на рисунке 18, ось каждого грудного отведения образована линией, соединяющей электрический центр сердца с местом расположения активного электрода на грудной клетке.
Итак, в клинической электрокардиографии наиболее широкое распространение получили 12 электрокардиографических отведений (3 стандартных, 3 усиленных однополюсных отведения от конечностей и 6 грудных отведений). Электрокардиографические отклонения в каждом из этих отведений отражают суммарную ЭДС всего сердца, т. е. являются результатом одновременного воздействия на данное отведение изменяющегося электрического потенциала в левых и правых отделах сердца, в передней и задней стенке желудочков, в верхушке и основании сердца и т. д.
Дополнительные отведения
Диагностические возможности электрокардиографического исследования могут быть расширены при применении некоторых дополнительных отведений. Их использование особенно целесообразно в тех случаях, когда обычная программа регистрации 12 общепринятых отведений ЭКГ не позволяет достаточно надежно диагностировать ту или иную электрокардиографическую патологию или требует уточнения некоторых количественных параметров выявленных изменений.
Методика регистрации дополнительных грудных отведений отличается от методики записи 6 общепринятых грудных отведений лишь локализацией активного электрода на поверхности грудной клетки. В качестве электрода, соединенного с отрицательным полюсом кардиографа, используют объединенный электрод Вильсона.
Отведения V>7>-V>9 >- Активный электрод устанавливают по задней подмышечной (V>7>), лопаточной (V>8>) и паравертебральной (V >9>) линиям на уровне горизонтали, на которой расположены электроды V>4> – V>6>. Эти отведения обычно используют для более точной диагностики очаговых изменений миокарда в заднебазальных отделах левого желудочка.
Отведения V>3>>R> - V>6>>R>- грудной (активный) электрод помещают на правой половине грудной клетки в позициях, симметричных обычным точкам расположения электродов V>3> -V >6>. Эти отведения используют для диагностики гипертрофии правых отделов сердца.
Отведения по Нэбу. Двухполюсные грудные отведения, предложенные в 1938 г. Нэбом, фиксируют разность потенциалов между двумя точками, расположенными на поверхности грудной клетки. Для записи трех отведений по Нэбу применяют электроды, обычно используемые для регистрации трех стандартных отведений от конечностей. Электрод, обычно устанавливаемый на правой руке (красная маркировка провода), помещают во втором межреберье по правому краю грудины; электрод с левой ноги (зеленая маркировка) переставляют в позицию грудного отведения V>4> (у верхушки сердца), а электрод, располагающийся на левой руке (желтая маркировка), помещают на том же горизонтальном уровне, что и зеленый электрод, но по задней подмышечной линии. Если переключатель отведений электрокардиографа находится в положении I стандартного отведения, регистрируют отведение «Dorsalis» (D). Перемещая переключатель на II и III стандартные отведения, записывают соответственно отведения «Anterior» (А) и «Inferior» (I). Отведения по Нэбу находят применение для диагностики очаговых изменений миокарда задней стенки (отведение D), передней боковой стенки (отведение А) и верхних отделов передней стенки (отведение I).
Прекордиальная картография. В последние годы все большее распространение в клинической практике получает методика регистрации так называемой прекордиальнои картограммы в 35 точках на передней и боковой поверхности грудной клетки. Электроды останавливают пятью горизонтальными рядами от второго до шестого межреберья по 7 электродов в каждом ряду. Электроды располагаются от правой парастернальной до левой задней подмышечной линии.
Прекордиальная картография позволяет исследовать большую зону миокарда, уточнять локализацию очаговых изменений миокарда, а также измерять размеры некротической и периинфарктной зоны при остром инфаркте миокарда.
2.5 ТЕХНИКА РЕГИСТРАЦИИ ЭЛЕКТРОКАРДИОГРАММЫ
Для получения качественной записи ЭКГ необходимо строго придерживаться некоторых общих правил ее регистрации.
Условия проведения электрокардиографического исследования.
ЭКГ регистрируют в специальном помещении, удаленном от возможных источников электрических помех электромоторов, физиотерапевтических и рентгеновских кабинетов, распределительных электрощитов и т. д. Кушетка должна находиться на расстоянии не менее 1,5-2 м от проводов электросети.
Целесообразно экранировать кушетку, подложив под пациента одеяло со вшитой металлической сеткой, которая должна быть заземлена.
Исследование проводится после 10-15-минутного отдыха и не ранее чем через 2 ч после приема пищи. Больной должен быть раздет до пояса, голени должны быть также освобождены от одежды.
Запись ЭКГ проводится обычно в положении больного лежа на спине, что позволяет добиться максимального расслабления мышц.
Наложение электродов
На внутреннюю поверхность голеней и предплечий в нижней их трети с помощью резиновых лент накладывают 4 пластинчатых электрода, а на грудь устанавливают один или несколько (при многоканальной записи) грудных электродов, используя резиновую грушу-присоску. Для улучшения качества ЭКГ и уменьшения количества наводных токов следует обеспечить хороший контакт электродов с кожей. Для этого необходимо: предварительно обезжирить кожу спиртом в местах наложения электродов;
при значительной волосистости
кожи смочить места наложения
электродов
мыльным раствором;
под
электроды подложить марлевые прокладки,
смоченные 5—10
%
раствором хлорида натрия, или покрыть
электроды слоем специальной
токопроводящей
пасты, которая позволяет
максимально снизить
межэлектродное
сопротивление. В настоящее время многие
исследователи
отказываются
от применения марлевых прокладок,
которые в процессе
исследования
быстро высыхают, что резко увеличивает
электрическое
сопротивление
кожи, и предпочитают использовать
электродную пасту
или,
по крайней мере, обильно смачивать
кожу в местах наложения
электродов
раствором натрия хлорида.
Подключение проводов к электродам
К каждому электроду, установленному на конечностях или на поверхности грудной клетки, присоединяют провод, идущий от электрокардиографа и маркированный определенным цветом. Общепринятой является маркировка входных проводов: правая рука - красный цвет; левая рука - желтый цвет; левая нога - зеленый цвет; правая нога (заземление пациента) - черный цвет, грудной электрод - белый цвет.
При наличии 6-канального электрокардиографа, позволяющего одновременно зарегистрировать ЭКГ в 6 грудных отведениях, к электроду V подключают провод, имеющий красную окраску на наконечнике; к электроду V>2> - желтую,V >3> - зеленую,V>4> - коричневую,V>5> - черную и V >6 >- синюю или фиолетовую.
Маркировка остальных проводов та же, что и в одноканальных электрокардиографах.
Выбор усиления электрокардиографа
Прежде чем начинать запись ЭКГ, на всех каналах электрокардиографа необходимо установить одинаковое усиление электрического сигнала. Для этого в каждом электрокардиографе предусмотрена возможность подачи на гальванометр стандартного калибровочного напряжения, равного 1 mV. Обычно усиление каждого канала подбирается таким образом, чтобы напряжение 1 mV вызывало отклонение гальванометра и регистрирующей системы, равное 10 мм. Для этого в положении переключателя отведений «О» регулируют усиление электрокардиографа и регистрируют калибровочный милливольт.
При необходимости можно изменить усиление: уменьшить при слишком большой амплитуде зубцов ЭКГ (1 mV = 5 мм) или увеличить при малой их амплитуде (1 mV ==15 или 20 мм).
Запись электрокардиограммы
Запись ЭКГ осуществляют при спокойном дыхании. Вначале записывают ЭКГ в стандартных отведениях (I, II, III), затем в усиленных отведениях от конечностей (aVR, aVL и aVF) и грудных отведениях (V>1>— V>6>). В каждом отведении записывают не менее 4 сердечных циклов PQRST. ЭКГ регистрируют, как правило, при скорости движения бумаги 50 мм-с"1. Меньшую скорость (25 мм-с"1) используют при необходимости более длительной записи ЭКГ, например для диагностики нарушений ритма.
Сразу после окончания исследования на бумажной ленте записывают фамилию, имя и отчество пациента, его возраст, дату и время исследования, номер истории болезни. Лента с ЭКГ должна быть разрезана по отведениям и наклеена на специальный бланк в той же последовательности, которая была рекомендована для съемки ЭКГ.
ФУНКЦИОНАЛЬНЫЕ ПРОБЫ
Функциональные пробы значительно расширяют диагностические возможности метода электрокардиографии. Они позволяют выявить скрытые электрокардиографические нарушения, которые по разным причинам не могли быть зарегистрированы при обычном электрокардиографическом исследовании в покое (скрытая коронарная недостаточность, преходящие нарушения ритма). Из всего множества функциональных проб приведем описание лишь наиболее распространенных:
Пробы с физической нагрузкой
Пробы с дозированной физической нагрузкой применяются с целью выявления скрытой коронарной недостаточности, преходящих нарушений ритма сердца и для установления индивидуальной толерантности больных к физической нагрузке.
Физическая нагрузка, как известно, оказывает разнообразное действие на сердечно-сосудистую систему, вызывая, в частности, тахикардию, умеренное повышение артериального давления, увеличение работы сердца и соответственно потребности миокарда в кислороде. У здорового человека это приводит к адекватному расширению коронарных сосудов и увеличению сократимости миокарда. В условиях лимитированного коронарного кровообращения у больных атеросклерозом коронарных артерий увеличение потребности миокарда в кислороде приводит к острой коронарной недостаточности, сопровождающейся приступом стенокардии и изменениями на ЭКГ.
В настоящее время все большее распространение в клинической практике получают пробы с дозированной физической нагрузкой на велоэргометре или тредмиле (бегущая дорожка). Наиболее доступной является велоэргометрия. Используемый для этой цели велоэргометр позволяет строго дозировать физическую нагрузку и оценивать величину выполненной внешней работы в ваттах (Вт) или килограммометрах (кгм). Для проведения пробы необходим также электрокардиограф (желательно многоканальный), сфигмоманометр для измерения уровня артериального давления и фонендоскоп. Кабинет функциональной диагностики, где проводится исследование, должен быть оснащен дефибриллятором и набором средств для оказания неотложной помощи.
Проба с блокаторами |3-адренорецепторов
Проба с блокаторами |3-адренорецепторов (анаприлин, индерал, обзидан) проводится с целью уточнения природы выявленных ранее электрокардиографических нарушений процесса реполяризации (сегмента RS-Т и зубца Т) и проведения дифференциальной диагностики функциональных (нейроциркуляторная дистония, дисгормональная миокардиодистрофия) и органических (стенокардия и др.) заболеваний сердца.
Проба с хлоридом калия
Проба с хлоридом калия применяется с той же целью, что и проба с 3-адреноблокаторами. После записи исходной ЭКГ больному дают внутрь 6-8 г хлорида калия, разведенного в стакане воды. Повторно ЭКГ регистрируют через 30, 60 и 80 мин после приема калия. Частичная или полная нормализация ранее измененных сегмента RS - Т и зубца Г после приема препарата (положительная проба) наступает, как правило, при функциональных изменениях миокарда. Отрицательная проба чаще свидетельствует об органических процессах в сердечной мышце.
Проба с дипиридамолом
Проба с дипиридамолом (курантилом) применяется с целью выявления коронарной недостаточности, особенно в тех случаях, когда по разным причинам невозможно проведение пробы с дозированной физической нагрузкой.
Внутривенное введение дипиридамола, являющегося мощным вазодилататором, приводит к значительному расширению интактных коронарных артерий, не пораженных атеросклерозом. В результате этого у больных ИБС происходит перераспределение кровотока в пользу неишемизированных зон миокарда и, наоборот, снижение кровотока в ишемизированных участках сердечной мышцы.
2.6 НОРМАЛЬНАЯ ЭЛЕКТРОКАРДИОГРАММА
Любая ЭКГ состоит из нескольких зубцов, сегментов и интервалов, отражающих сложный процесс распространения волны возбуждения по сердцу.
Форма электрографических комплексов и величина зубцов Р, Q, R, S и Т различны в разных электрокардиографических отведениях и определяются величиной и направлением проекции моментных векторов ЭДС сердца на ось того или иного отведения. Если проекция моментного вектора направлена в сторону положительного электрода отведения, на ЭКГ регистрируется отклонение вверх от изолинии - положительные зубцы Р, R или Т. Если проекция вектора обращена в сторону отрицательного электрода, на ЭКГ фиксируется отклонение вниз от изолинии - отрицательные зубцы Р, Q или S. В случае, когда моментный вектор перпендикулярен оси отведения, его проекция на эту ось равна нулю и на ЭКГ не регистрируется отклонение от изолинии. Если же в течение цикла возбуждения вектор меняет свое направление по отношению к полюсам оси отведений, то зубец становится двухфазным, т.е. отклоняется то вверх (+), то вниз (-) от изолинии. В дальнейшем мы будем часто встречаться с ситуацией, когда средний результирующий вектор (Р, QRS или Т) перпендикулярен оси отведения, и его проекция на ось этого отведения равна нулю. В этих случаях в данном отведении будут регистрироваться, как правило, два одинаковых по амплитуде, но противоположных по направлению зубца (например, S и R), алгебраическая сумма которых равна нулю.
ЗУБЕЦ Р
Зубец Р отражает процесс деполяризации правого и левого предсердий. В норме во фронтальной плоскости средний результирующий вектор деполяризации предсердий (вектор Р) расположен почти параллельно оси II стандартного отведения и проецируется на положительные части осей отведений П. aVT I и III. Поэтому в этих отведениях обычно регистрируется положительный зубец Р, имеющий максимальную амплитуду в I и III отведениях.
В отведении aVR зубец Р всегда отрицательный, так как вектор Р проецируется на отрицательную часть оси этого отведения.
Поскольку ось отведения aVL перпендикулярна направлению среднего результирующего вектора Р, его проекция на ось этого отведения близка к нулю, и на ЭКГ в большинстве случаев регистрируются двухфазный или низкоамплитудный зубец Р.
При более вертикальном расположении сердца в грудной клетке (например, у лиц с астеническим телосложением), когда вектор Р оказывается параллельным оси отведения aVF амплитуда зубца Р увеличивается в отведениях III и aVF и уменьшается в отведениях I и aVL. Зубец Р>aVL> при этом может стать даже отрицательным.
Наоборот, при более горизонтальном положении сердца в грудной клетке (например, у гиперстеников) вектор Р параллелен оси I стандартного отведения. При этом амплитуда зубца Р увеличивается в отведениях I и aVL. P>aVL> становится положительным и уменьшается в отведениях III и аVL. В этих случаях проекция вектора Р на ось III стандартного отведения равна нулю или даже имеет отрицательное значение. Поэтому зубец Р>III> может быть двух фазным или отрицательным (чаще при гипертрофии левого предсердия).
Таким образом, у здорового человека в отведениях I, II и aVF зубец Р всегда положительный, в отведениях III и aVL он может быть положительным, двухфазным или (редко) отрицательным, а в отведении aVR зубец Р всегда отрицательный.
В горизонтальной плоскости средний результирующий вектор Р обычно совпадает с направлением осей грудных отведений V>4> - V>6> и проецируется на положительные части осей отведений V>2> - V>6>. Поэтому у здорового человека зубец Р в отведениях V>2> – V>6> всегда положительный. Направление среднего вектора Р почти всегда перпендикулярно оси отведения V>!>, в то же время направление двух моментных векторов деполяризации различно. Первый начальный моментный вектор возбуждения предсердий ориентирован вперед, в сторону положительного электрода отведения VI, а второй конечный моментный вектор (меньший по величине) обращен назад, в сторону отрицательного полюса отведения VI. Поэтому зубец P>V1> чаще бывает двухфазным (+ -). Первая положительная фаза зубца Pvl обусловленная возбуждением правого и частично левого предсердий, больше второй отрицательной фазы зубца Pv, отражающей относительно короткий период конечного возбуждения только левого предсердия. Иногда вторая отрицательная фаза зубца Pvl слабо выражена и зубец Pvl положительный.
Таким образом, у здорового человека в грудных отведениях V>2> - V >6 >всегда регистрируется положительный зубец Р, а в отведении V>1> он может быть двухфазным или положительным.
Амплитуда зубцов Р не превышает 1,5-2,5 мм, а продолжительность - 0,1 с. ИНТЕРВАЛ Р-Q(R)
Интервал Р - Q(R) измеряется от начала зубца Р до начала желудочкового комплекса QRS (зубца Q или R). Он отражает продолжительность атриовентрикулярного проведения,
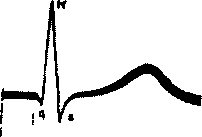
- сегмент P-Q(R)
Рисунок 19. Интервал Р-Q(R) и сегмент Р-Q(R) ЭКГ
т. е. время распространения возбуждения по предсердиям, АВ-узлу, пучку Гиса и его разветвлениями (рис. 19). Не следует путать интервал Р - Q(R) с сегментом Р - Q(R), который измеряется от конца зубца Р до начала Q или R
Длительность интервала Р - Q(R) колеблется от 0,12 до 0,20 сиу здорового человека зависит в основном от частоты сердечных сокращений: чем она выше, тем короче интервал P-QW
ЖЕЛУДОЧКОВЫЙ КОМПЛЕКС QRST
Желудочковый комплекс QRST отражает сложный процесс распространения (комплекс QRS) и угасания (сегмент RS - Т и зубец Т) возбуждения по миокарду желудочков. Если амплитуда зубцов комплекса QRS достаточно велика и превышает 5 мм, их обозначают заглавными буквами латинского алфавита Q, R, S, если мала (менее 5 мм) - строчными буквами q, r,s, как это показано на рисунке 20.
Зубцом R называют любой положительный зубец, входящий в состав комплекса QRS. Если имеется несколько таких положительных зубцов, их обозначают соответственно как R, R', R" и т. д. Отрицательный зубец комплекса QRS, непосредственно предшествующий зубцу R, обозначают буквой Q (q), а отрицательный зубец, следующий сразу за зубцом R, — буквой S (s).
Если на ЭКГ регистрируется только отрицательное отклонение, а зубец R отсутствует совсем, желудочковый комплекс обозначают QS. Варианты конфигурации комплекса QRS изображены на рисунке 20.
Генез отдельных зубцов комплекса QRS в различных отведениях можно объяснить существованием трех моментных векторов желудочковой деполяризации и различной их проекцией на оси электрокардиографических отведений.
Зубец Q
В большинстве кардиографических отведений зубец Q обусловлен начальным моментным вектором деполяризации межжелудочковой перегородки - вектором 0,02 с.
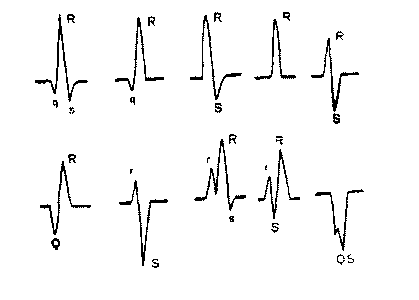
Рисунок 20. Наиболее часто встречающиеся варианты формы комплекса QRS
Во фронтальной плоскости начальный моментный вектор ориентирован слева нaправо и несколько вверх. Он проецируется обычно на отрицательные части осей отведений I, II, III, aVL и aVF. Как правило, величина этой проекции небольшая, соответственно зубцы Q в отведениях от конечностей имеют малую амплитуду.
Следует помнить, чти при любых положениях сердца в грудной клетке величина зубцов Q у здорового человека не должна превышать 1/4 амплитуды зубца R в этом же отведении, а его продолжительность - 0,03 с.
Исключение составляет отведение aVR в котором регистрируются глубокие и широкие зубцы Q, значительно превышающие амплитуду зубцов r>aVR> или весь желудочковый комплекс имеет вид QS. Однако зубцы Q>aVR> обусловлены не начальным, а вторым (средним) моментным вектором 0,04 с. В горизонтальной плоскости начальный моментный вектор (0.02 с) ориентирован слева направо и вперед, проецируясь при этом на положительные части осей грудных отведений V>1> и V>2> . Поэтому в этих отведениях регистрируются сравнительно небольшие положительные зубцы r>v>>1> и r>v>>2>. Одновременно этот начальный моментный вектор проецируется на отрицательные части осей отведений V4-V6, где фиксируются небольшие зубцы q >v>>4>->V>6 Их амплитуда также не превышает 1/4 высоты зубцов R>V>>4->>V>>6> , а длительность-0,03 с.
1. В
норме зубец Q
может быть зарегистрирован во всех
стандартных и
усиленных
однополюсных отведениях от конечностей
и в грудных
отведениях
V>4>-V>6>
Амплитуда
нормального зубца Q
во всех отведениях, кроме aVR.,
не
превышает
1/4 высоты зубца R,
а его продолжительность - 0, 03 с.
В
отведении aVR
у здорового человека может быть
зафиксирован
глубокий
и широкий зубец Q
или даже комплекс QS
Зубец R
Зубец R во всех отведениях, за исключением правых грудных отведений (V>1> , V>2>) и отведения aVR, обусловлен проекцией на оси отведений второго (среднего) моментного вектора QRS, или условно вектора 0,04 с. Вектор 0,04 с отражает процесс дальнейшего распространения возбуждения по миокарду правого и левого желудочков. Но, поскольку левый желудочек является более мощным отделом сердца, вектор R ориентирован влево и вниз, т.е. в сторону левого желудочка. Во фронтальной плоскости вектор 0,04 с проецируется на положительные части осей отведений I, II, III, aVL и aVF и на отрицательную часть оси отведения aVR.. Поэтому во всех отведениях от конечностей, за исключением aVR., формируются высокие зубцы R, причем при нормальном анатомическом положении сердца в грудной клетке зубец R|| имеет максимальную амплитуду. В отведении aVR, как было сказано выше, всегда преобладает отрицательное отклонение—зубец S, Q или QS обусловленный проекцией вектора 0,04 с на отрицательную часть оси этого отведения.
При вертикальном положении сердца в грудной клетке зубец R становится максимальным в отведениях aVF и II, а при горизонтальном положении - в I стандартном отведении и несколько увеличивается в отведениях aVL.
В горизонтальной плоскости грудных отведений вектор 0,04 с обычно совпадает с направлением оси отведения V>4>. Поэтому зубец R>V>>4>, превышает по амплитуде зубцы R в остальных грудных отведениях. Таким образом, в левых грудных отведениях (V>4> - V>6>) зубец R формируется в результате проекции главного моментного вектора 0,04 с на положительные части этих отведений.
Оси правых грудных отведений (V>1>, V>2>) обычно перпендикулярны направлению главного моментного вектора 0,04 с, поэтому последний почти не оказывает своего влияния на эти отведения Зубец R в отведениях V>1> и V>2>, как было показано выше, формируется в результате проекции на оси этих отведений начального моментного выбора (0,02 с) и отражает распространение возбуждения по межжелудочковой перегородке.
В норме амплитуда зубца R постепенно увеличивается от отведения V>1> к отведению V>4>, а затем вновь несколько уменьшается в отведениях V>5> и V>6>. Высота зубца R в отведениях от конечностей не превышает обычно 20 мм, а в грудных отведениях - 25 мм. Иногда у здоровых лиц зубец R vl столь слабо выражен, что желудочковый комплекс в отведении V>1> приобретает вид QS.
Для сравнительной характеристики времени распространения волны возбуждения от эндокарда до эпикарда правого и левого желудочков принято определять так называемый интервал внутреннего отклонения (intrisiciod deflection) соответственно в правых (V>1>,V>2>) и левых (V>5>, V>6>) грудных отведениях. Он измеряется от начала желудочкового комплекса (зубца Q или R до вершины зубца R в соответствующем отведении). В патологии при наличии расщеплений зубца R комплексы типа RSR' или qRsr' интервал измеряется от начала комплекса QRS до вершины последнего зубца R.
В норме интервал внутреннего отклонения в правом грудном отведении (V>1>) не превышает 0,03 с, а в левом грудном отведении V>6> - 0,05 с.
1.В норме зубец R может регистрироваться во всех стандартных и усиленных отведениях от конечностей. В отведении aVR зубец R нередко плохо выражен или отсутствует вообще.
Рисунок 21. Изменение интервала внутреннего отклонения. а и б - нормальная продолжительность интервала внутреннего отклонения в отведении VI (0,03с) и V6(0,05c); в
и г - увеличение времени внутреннего отклонения.
2. В грудных отведениях амплитуда зубца R постeпенно увеличивается от VI к V4 , а затем несколько уменьшается в V 5 и V6 . Иногда зубец rvl может отсутствовать.
Зубец
R>V>>1,>>V>>2>
отражает распространение
возбуждения по
межжелудочковой
перегородке, а зубец R>V>>4,>>V>>5,>>V>>6>
- по мышце левого и
правого
желудочков.
Интервал
внутреннего отклонения в отведении V>1>
не превышает 0,03
с,
а введении V>6>-0,05с.
Зубец S
Зубец S в большинстве электрокардиографических отведений обусловлен проекцией на оси отведений третьего конечного (базального) моментного вектора - 0,06с. Вектор 0,06 с в норме отражает процесс распространения волны возбуждения в базальных отделах межжелудочковой перегородки правого и левого желудочков. Его ориентация во фронтальной и горизонтальной плоскости подвержена значительным колебаниям даже у здоровых людей, в связи с чем амплитуда зубца S в различных отведениях колеблется в больших пределах. Нередко зубец S может отсутстовать, особенно в отведениях от конечностей.
При нормальном положении сердца вектор 0,06 с чаще ориентирован вверх, вправо и назад. Поэтому во фронтальной плоскости он оказывается почти параллельным осям отведений II и aVF, проецируясь на отрицательные части осей этих отведений, где обычно и регистрируются наиболее выраженные зубцы S
Как указывалось выше, в отведении aVR глубокий отрицательный зубец S или QS обусловлен проекцией второго среднего моментного вектора (вектора 0,04 с) на ось этого отведения.
В горизонтальной плоскости вектор 0,06 с проецируется на отрицательные части осей отведений V>1> - V>6>, причем в отведении V>1>,>2 >эта проекция максимальна, а в V>5,6> - мала. Поэтому амплитуда зубца S в грудных отведениях постепенно уменьшается от V>1> к V>4>; в отведениях У>5>и V>6> зубец S имеет малую амплитуду или отсутствует совсем.
Таким образом, в норме в грудных отведениях наблюдаются постепенное (от V>1> к V>4>) увеличение высоты зубца R и уменьшение амплитуды зубца S. Отведение, в котором амплитуды зубцов R и S равны (чаще V>3>), соответствует так называемой переходной зоне, т. е. плоскости, которая перпендикулярна среднему пространственному вектору QRS. У здорового человека комплексы QRS, отражающие переходную зону, регистрируются в отведениях V>2>,V>3> (чаще) или V>4> .
В норме амплитуда зубца S не превышает обычно 20 мм.
1. У здорового человека амплитуда зубца S в различных электрокардиографических отведениях колеблется в больших пределах, не превышая 20 мм.
При
нормальном положении сердца в грудной
клетке в
отведениях
от конечностей амплитуда S
мала, кроме отведения aVR..
В
грудных отведениях зубец S
постепенно уменьшается
от
V>1>,
V>2>
до V>4>,
а в отведениях V>5>,
V
>6>
имеет малую амплитуду или
отсутствует
совсем.
Равенство
зубцов R
и S
в грудных отведениях
(«переходная
зона») обычно регистрируется в отведении
V>3>
или (реже)
между
V>2>
и V>3>
или V>3>
и V>4>.
Максимальная продолжительность желудочкового комплекса не превышает 0,10с (чаще 0,07-0,09 с). Амплитуда и соотношение положительных (R) и отрицательных зубцов (Q и S) в различных отведениях во многом зависят от поворотов оси сердца вокруг трех его осей: переднезадней, продольной и сагиттальной.
Сегмент RS-Г
Рисунок 22. Варианты нормального расположения сегмента RS-Г в стандартных и грудных отведениях. Максимальные отклонения сегмента RS-Г, возможные в норме.
Сегмент RS-Т- отрезок от конца комплекса QRS (конца зубца R или S) до начала зубца Т. Он соответствует периоду полного охвата возбуждением обоих желудочков, когда разность потенциалов между различными участками сердечной мышцы отсутствует или мала. Поэтому в норме в стандартных и усиленных однополюсных отведениях от конечностей, электроды которых расположены на большом расстоянии от сердца, сегмент RS-Т расположен на изолинии и его смещение вверх или вниз не превышает ±0,5 мм. В грудных отведениях (V>1>—V>3>) даже у здорового человека нередко наблюдается небольшое смещение сегмента RS—Т вверх от изолинии (не более 2 мм).
В левых грудных отведениях сегмент RS-Т чаще регистрируется на уровне изолинии, так же как в стандартных (±0,5 мм).
Точка перехода комплекса QRS в сегмент RS - Т обозначается как точка RS - Т - соединения (j). Отклонения точки j от изолинии часто используют для количественной характеристики смещения сегмента RS - Т.
1. Сегмент RS – Т у здорового человека в отведениях от конечностей расположен на изолинии (±0,5 мм).
2.В норме в грудных отведениях V>1> - V>3> может наблюдаться небольшое смещение этого сегмента RS - T вверх от изолинии (не более 2 мм), а в отведениях V>4,5,6> - вниз (не более 0,5 мм).
Зубец Т
Зубец Т отражает процесс быстрой конечной реполяризации миокарда желудочков (фаза 3 ТМПД). В норме суммарный результирующий вектор желудочковой реполяризации (вектор T) обычно имеет почти такое же направление, что и средний вектор деполяризации желудочков (0,04 с). Поэтому в большинстве отведений, где регистрируется высокий зубец К, зубец Т имеет положительное значение, проецируясь на положительные части осей электрокардиографических отведений. При этом наибольшему зубцу К соответствует наибольший по амплитуде зубец Т и наоборот. В отведении a VR зубец T всегда отрицательный.
При нормальном положении сердца в грудной клетке направление вектора Т иногда бывает перпендикулярным оси III стандартного отведения, в связи с чем в этом отведении иногда может регистрироваться двухфазный (±) или низкоамплитудный (сглаженный) зубец Т>III>
При горизонтальном расположении сердца вектор Т может проецироваться даже неотрицательную часть оси отведения III, и на ЭКГ регистрируется отрицательный зубец Т>III>. Однако в отведении a VF при этом зубец T остается положительным.
При вертикальном расположении сердца в грудной клетке вектор Т проецируется на отрицательную часть оси отведения a VL, и на ЭКГ фиксируется отрицательный зубец T>aVL>
В грудных отведениях зубец Т обычно имеет максимальную амплитуду в отведении V>4> или V>3>. Высота зубца Т в грудных отведениях обычно увеличивается от V>1> к V>4>, а затем несколько уменьшается в V>5>,>6>. В отведении V, зубец Г может быть двухфазным или даже отрицательным. В норме всегда Т>V>>6> больше T>V>>1>
Амплитуда зубца Т в отведениях от конечностей у здорового человека не превышает 5-6 мм, а в грудных отведениях - 15-17 мм. Продолжительность зубца T колеблется от 0,16 до 0,24 с.
1. В норме зубец T всегда положительный в отведениях I, II, a VF , V>2>—V>6>, причем T>I> > Т>III>, a T>V>>6> > T>V>>1>
2. В отведениях III, a VL и V, зубец Т может быть положительным, двухфазным или отрицательным.
3. В отведении a VR зубец Т в норме всегда отрицательный
Интервал Q-Т (QRST)
Интервал Q-T(QRST) измеряется от начала комплекса QRS (зубца Q или К) до конца зубца 71 Интервал Q)-T(QRST) называют электрической систолой желудочков. Во время электрической систолы возбуждаются все отделы желудочков сердца. Продолжительность интервала Q - Т в первую очередь зависит от частоты ритма, тем короче должный интервал Q - Т. Нормальная продолжительность интервала Q - Т определяется по формуле Базетта:
Q-T = K(R-R)1/2
где К - коэффициент, равный 0,37 для мужчин и 0,40 для женщин; R - R - длительность одного сердечного цикла.
Иногда на ЭКГ, особенно в правых грудных отведениях, сразу после зубца T регистрируется небольшой положительный зубец U, происхождение которого до сих пор неизвестно. Есть предположения, что зубец U соответствует периоду кратковременного повышения возбудимости миокарда желудочков (фаза экзальтации), наступающему после окончания электрической систолы левого желудочка.
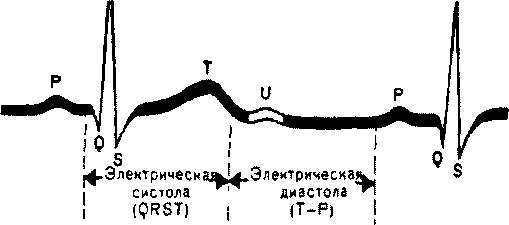
Рисунок 23. Нормальная ЭКГ. Начало и окончание интервала QRST (Q-T) и зубец V.
2.7 АНАЛИЗ ЭЛЕКТРОКАРДИОГРАММЫ
Анализ любой ЭКГ следует начать с проверки правильности техники ее регистрации.
Во-первых, необходимо обратить внимание на наличие разнообразных помех, которые могут быть обусловлены наводными токами, мышечным тремором, плохим контактом электродов с кожей и другими причинами. Если помехи значительны, ЭКГ следует переснять.
Во-вторых, необходимо проверить амплитуду контрольного милливольта, которая должна соответствовать 10 мм.
В-третьих, следует оценить скорость движения бумаги во время регистрации ЭКГ.
Рисунок 24. Помехи, возникающие при регистрации ЭКГ.
а - наводные токи - сетевая наводка в виде правильных колебаний с частотой 50 Гц; б - «плавание» (дрейф) изолинии в результате плохого контакта электрода с КОЖЕЙ; в - наводка, обусловленная мышечным тремором (видны неправильные частые колебания). При записи ЭКГ со скоростью 50 мм с"1 мм на бумажной ленте соответствует отрезку времени 0,02 с, 5 мм - 0,1 с, 10 мм - 0,2 с, 50 мм - 1,0 с. В этом случае ширина комплекса QRS обычно не превышает 4-6 мм (0,08-0,12 с), а интервал Q - Т- 20 мм (0,4 с).
При записи ЭКГ со скоростью 25 мм-с"1 мм соответствует временному интервалу 0,04 с (5 мм - 0,2 с), следовательно, ширина комплекса QRS, как правило, не превышает 2 - 3 мм (0,08-0,12 с), а интервала Q-Т- 10 мм (0,4 с).
Чтобы избежать ошибок в интерпретации электрокардиографических изменений, при анализе любой ЭКГ нужно строго придерживаться определенной схемы ее расшифровки, которую следует хорошо запомнить.
Общая схема (план) расшифровки ЭКГ.
I. Анализ сердечного ритма и проводимости:
оценка регулярности сердечных сокращений;
подсчет числа сердечных сокращений;
определение источника возбуждения;
оценка функции проводимости.
II. Определение поворотов сердца вокруг переднезадней, продольной и поперечной осей:
определение
положения электрической оси сердца во
фронтальной
плоскости;
определение поворотов сердца вокруг продольной оси;
определение
поворотов сердца вокруг поперечной
оси.
Ш.Анализ
предсердного зубца Р.
IV. Анализ желудочкового комплекса QRST
1) анализ комплекса QRS;
анализ сегмента RS-Т;
анализ зубца Т;
анализ интервала Q- Т.
V. Электрокардиографическое заключение.
Рисунок 25. Запись ЭКГ на миллиметровой бумаге со скоростью 50 мм с"1. Каждый миллиметр бумаги по горизонтали соответствует 0,02 с, каждые 5 мм - 0,1 , а 10 мм - 0,2 с. Справа - увеличенный в 5 раз отрезок кривой.
АНАЛИЗ СЕРДЕЧНОГО РИТМА И ПРОВОДИМОСТИ
Анализ ритма сердца включает определение регулярности и числа сердечных сокращений, нахождение источника возбуждения, а также оценку функции проводимости.
Анализ регулярности сердечных сокращений.
Регулярность сердечных сокращений оценивается при сравнении продолжительности интервалов R-R между последовательно зарегистрированными сердечными циклами. Интервал R-R обычно измеряется между вершинами зубцов R (или S).
Регулярный, или правильный, ритм сердца диагностируется в том случае, если продолжительность измеренных интервалов R-R одинакова и разброс полученных величин не превышает ±10 % от средней продолжительности интервалов R-R. В остальных случаях диагностируется неправильный (нерегулярный) сердечный ритм. Неправильный ритм сердца (аритмия) может наблюдаться при экстрасистолии, мерцательной аритмии, синусовой аритмии и т.д.
Подсчет числа сердечных сокращений
Подсчет числа сердечных сокращений (ЧСС) проводится с помощью различных методик, выбор которых зависит от регулярности ритма сердца.
При правильном ритме ЧСС определяют по формуле: ЧCC=60/R-R
где 60-число секунд в минуте, R-R - длительность интервала, выраженная в секундах.
Гораздо удобнее определять ЧСС с помощью специальных таблиц, в которых каждому значению интервала R-R соответствует заранее вычисленное ЧСС.
Пример подсчета ЧСС при правильном ритме приведен на рисунке 25а.
При неправильном ритме ЭКГ в одном из отведений (наиболее часто во II стандартном отведении) записывается дольше, чем обычно, например, в течение 3-4с.
Рисунок 26. Оценка регулярности сердечного ритма и частоты сердечных сокращений, а -правильный ритм; б, в - неправильный ритм.
При скорости движения бумаги 50 мм-с"1 это время соответствует отрезку электрокардиографической кривой длиной 15-20 см. Затем подсчитывают число комплексов QRS, зарегистрированных за 3 с (15 см бумажной ленты), и полученный результат умножают на 20 (рисунрок 26б, в).
При неправильном ритме можно ограничиться также определением минимального и максимального ЧСС. Минимальное ЧСС определяется по продолжительности наибольшего интервала R-R, а максимальное ЧСС - по наименьшему интервалу R-R.
Расчет ЧСС производится по формуле: ЧСС = 60/R-R
У здорового человека в покое ЧСС составляет от 60 до 90 в минуту. Повышение ЧСС (более 90 в минуту) называют тахикардией, а урежение (менее 60 в минуту) - брадикардией.