Променеве дослідження щитоподібної залози
1
Реферат
на тему:
Променеве дослідження щитоподібної залози
Для дослідження щитоподібної залози (ЩЗ) застосовують наступні методики основних променевих методів:
1. Ультразвуковий:
сонографія (В-режим)
допплерографія
кольорове допплерівське картування
тонкогольна аспіраційна біопсія (ТАБ) під контролем УЗД.
2. Радіонуклідний:
визначення йоднакопичувальної здатності ЩЗ
динамічна сцинтиграфія
статична сцинтиграфія (планарна, ОФЕКТ, ПЕТ)
радіоімунний аналіз
3. КТ.
4. МРТ.
Ультразвукові дослідження
УЗД обовязково призначається всім хворим для підтвердження або виключення патології ЩЗ. Показання до УЗД:
Визначення розмірів, обєму, структури залози для диференціації вузлового, змішаного, дифузного зобу, аутоімунного тиреоїдиту.
Визначення розмірів, положення, форми, структури (ехогенності) вузлів, наявності капсули, мікрокальцинатів.
Визначення анатомо-топографічних змін органів шиї та їх взаємо розташування із ЩЗ, можливої дислокації органів шиї.
Визначення збільшених регіональних лімфатичних вузлів.
Підготовка хворого до УЗД не потрібна. Дослідження виконують в положенні лежачи на спині, під плечі підкладають валик, голова хворого дещо закинута до заду. Використовують датчики з частотою 7,5-10 МГц. Тиск датчика на шию досліджуваного повинен бути мінімальним, що сприяє запобіганню викривлення результатів дослідження. УЗД починають із сканування в поперечній площині (визначення ехогенності, товщини та максимальної ширини ЩЗ), далі в продольній площині (визначення ехогенності та довжини кожної долі ЩЗ).
Нормальною (однорідною) визнається дрібнозерниста структура залозистої тканини, точкова гіпоехогенна зернистість якої не перевищує в діаметрі 1 мм. По ехогенності ділянок констатується неоднорідний (гетерогенний) характер ехографічної структури, який залежно від поширеності таких змін відповідає дифузній (невузловій) або вогнищевій (вузловій) патології ЩЗ.
Тонкогольна аспіраційна біопсія (ТАБ). ТАБ отримала значне розповсюдження в діагностиці захворювань ЩЗ. Дослідження біопсійного матеріалу дозволяє визначити природу процесу (доброякісний або злоякісний) і уточнити гістологічну приналежність пухлини. Метод ТАБ не має протипоказань і нерідко виконується в амбулаторних умовах. Пункцію виконують тонкою голкою без анестезії.
Показання до ТАБ:
Наявність вузла в ЩЗ.
Множинні вузли в ЩЗ, коли доброякісний процес викликає сумніви.
Аутоімунний тиреоїдит.
Наявність метастатичних вузлів на шиї.
Злоякісні пухлини ЩЗ, які визначаються клінічно, не підлягають оперативному лікуванню і потрібно отримати морфологічну верифікацію процесу.
Рецидиви зобу, аденом и злоякісних пухлин ЩЗ.
Методика дослідження. Під контролем УЗД лікар проводить пункцію вузла ЩЗ тонкою голкою, яка зєднана із пустим шприцем. Після того, як кончик голки вводиться всередину вузла, лікар кілька разів аспірує вміст вузла шприцем. Далі голка виводиться і зміст вузла наноситься на предметне скло. Найчастіше проводиться 2-3 уколи в різні ділянки вузла для отримання достатньої кількості біологічного матеріалу та виключення помилки. Вся процедура займає біля 1 хвилини. На місце проколу накладається стерильний марлевий тампон на 2 години.
Цитологічні знахідки при ТАБ ЩЗ класифікують за 4 категоріями:
Доброякісні пухлини.
Підозрілі на рак випадки, в тому числі фолікулярні неоплазії.
Злоякісні пухлини.
Недостатній матеріал для верифікації діагнозу.
Радіонуклідні дослідження
Для дослідження ЩЗ використовують in vivo та in vitro методи радіонуклідної діагностики. Дослідження ЩЗ методами ядерної медицини in vivo не мають сьогодні такого значного поширення як ще 10-15 років назад, але й не втратили своєї актуальності. До in vivo відносяться методики: визначення йоднакопичувальної здатності ЩЗ, динамічна та статична сцинтиграфія.
Радіофармацевтичне забезпечення радіонуклідних досліджень ЩЗ
Для радіометрії, планарної, ОФЕКТ та ПЕТ сцинтиграфії ЩЗ використовують 2 групи РФП. До першої групи відносяться органотропні РФП, такі як Na131I, Na123I (натрію йодид) та 99mTc-пертехнетат.
До другої групи відносяться туморотропні РФП: 201TlCl (талію хлорид), 99mTc-MIBI (метоксиізобутилізонітрил), 99mTc-DMSA(V), 111In-DTPA-октреотид та 18F-флюородеоксиглюкоза.
Визначення йоднакопичувальної здатності ЩЗ
Показання до проведення методики: ендокринологічні порушення, збільшення розмірів ЩЗ, захворювання, які поязані із змінами функціонального стану ЩЗ (гіпертиреоз, гіпотиреоз, тиреоїдити, пухлини).
Підготовка хворого:
За місяць до дослідження відмінити препарати йоду, брому та фтору.
За 3 тижні відмінити гормональні препарати.
За тиждень відмінити саліцилати, антибіотики, сульфаніламіди.
За 3 дні до дослідження відмінити всі лікарські препарати.
Хворому натщесерце пропонують випити 20-30 мл 5% розчину глюкози в який попередньо добавлений РФП (Na131I) активністю 0,07-0,15 МБк. Одночасно готують інший мірний стаканчик з аналогічною кількістю глюкози та Na131I, який буде використаний в якості фантому при колі бровці радіометру. Радіометрію ЩЗ проводять на радіометрах типу ГТРМ-01ц (гамматіреорадіометр) через певні проміжки часу (2,4 та 24 години). Дослідження виконується у положенні хворого сидячи з от кинутою до заду головою. Детектор радіометра фіксують на відстані 20-30 см від передньої поверхні шиї над ділянкою ЩЗ. Інформацію про накопичення РФП отримують або в імпульсах або у відсотках.
Попередньо радіометр калібрують на активність РФП, яку отримав хворий. Тобто така активність приймається за 100% і кожна радіометрія ЩЗ вказує на відсоток, який вона захопила через 2, 4 та 24 години (таблиця 1).
Період напіврозпаду 131I складає 8,1 діб, тому в останній час застосовують інші ізотопи: 123I (період напіврозпаду 13 годин), 132I - (2,3 години) або 99mTc – (6 годин). 123I призначають активністю 37-74 МБк і радіоактивність, яка поглинута ЩЗ, визначається через 24 години. Технецій, як йод захоплюється ЩЗ, але на відміну від йоду технецій не включається в органічні сполуки. Для діагностики дифузного токсичного зобу 99mTc використовується досить широко, однак для діагностики гіпотиреозу цей ізотоп не застосовується і в таких випадках найбільш інформативним є 131I.
Таблиця 1
Параметри накопичення Na131I ЩЗ в нормі, залежно від віку
|
Час радіометрії, години |
Вік, роки |
% накопичення Na131I |
|
2 |
до 30 31-50 51 і більше |
8-11 6-7,5 5,3-6,3 |
|
4 |
до 30 31-50 51 і більше |
12-16 11-13,5 7-9 |
|
24 |
до 30 31-50 51 і більше |
22-36 26-29 19-21 |
Динамічна тиреосцинтиграфія (ДТСГ)
До переваг такого дослідження відносяться: можливість обєднання функціонального та анатомо-топографічного досліджень ЩЗ, дешевизна та відсутність спеціальної підготовки пацієнта. Динамічне дослідження позволяє оцінити функцію долів ЩЗ та ступінь асиметрії функції; під’язичне та загрудинне розташування залози.
Для ДТСГ використовують 99mТс-пертехнетат, який вводиться внутрішньовенно активністю 0,7 МБк/кг (40-90МБк). Для пацієнтів молодше 25 років активність РФП складає 0,5 МБк/кг (40-60МБк).
Методика ДТСГ складається із наступних етапів:
Дозиметрія шприца з РФП до введення. Шприц з РФП розташовують на відстані 10 см від поверхні детектора гамма-камери. Радіоактивність шприца підраховують на протязі 1 хвилини і дані заносяться в компютер.
Укладка пацієнта і введення РФП. Сцинтиграфію ЩЗ виконують в положенні хворого лежачи на спині з підкладеними під плечовий пояс валиком та дещо закинутою до заду головою. Центр детектора розташовують над ділянкою ЩЗ на відстані 10-15см. Після укладки пацієнта вводиться РФП.
Динамічна тиреосцинтиграфія. Після введення препарату починають збір даних з експозицією 1 кадр за 1 хвилину протягом 30 хвилин. Цей час достатній для оцінки інтенсивності накопичення РФП і візуалізації ЩЗ.
Установка анатомо-топографічної мітки. Для визначення анатомічного розташування ЩЗ записують один кадр. Протягом декількох секунд над точкою орієнтиру (яремна вирізка грудини) розташовують шприц із залишковою активністю РФП.
Дозиметрія шприца із залишковою активністю РФП. Шприц розташовують на відстані 10 см від поверхні детектора і радіоактивність шприца підраховують протягом 60с.
Далі проводять компютерну обробку тиреосцинтиграм для розрахунку наступних параметрів для кожної долі ЩЗ:
Площа (см2);
Процент включення РФП на 5, 10, 15, 20, 30 хвилинах (%);
Вклад кожної долі в загальний процент включення РФП (%);
Вклад кожної долі в загальний процент включення РФП із врахуванням площі кожної долі (%);
Час «насичення» (вихід на плато кривої) РФП в ЩЗ, яке розраховують як час, після якого збільшення радіоактивності над ділянкою ЩЗ до кінця дослідження не перевищувало 3% (хв).
Процент включення РФП розраховують за формулою:
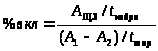 ,
де
,
де
А>ЩЗ> – абсолютна кількість імпульсів над відповідною долею ЩЗ на визначеній хвилині;
t>кадра >- час збору кадру дослідження ЩЗ;
A>1>, A>2>- кількість імпульсів при запису шприца до і після введення РФП відповідно;
t>шпр >- час збору імпульсів над шприцом.
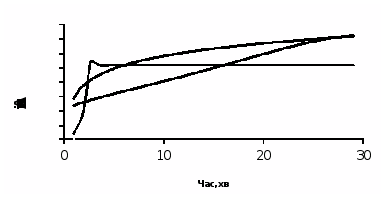
Рис.9.1. Типи кривих накопичення 99mТс-пертехнетату при ДТСГ.
Процент включення РФП в кожну долю окремо складає 1,2-3%, коефіцієнт асиметрії - не більше 10%, час насичення -18-24 хвилин. При нормальній функції ЩЗ включення 99mТс-пертехнетату відбувається за першим або другим типами кривих, але з меншою амплітудою, ніж при гіперфункції. В нормі вихід кривої насичення на плато спостерігається на 19-24 хвилинах і процент включення РФП в кожну долю складає від 1,2 до 3%.
Статична тиреосцинтиграфія
Проводиться як планарне дослідження, ОФЕКТ або ПЕТ. Показання до сцинтиграфії:
1. Анатомічні зміни:
вогнищеві утворення шиї (вузли);
ектопії тканини ЩЗ.
2. Функціональні зміни (дизтиреоз):
гіпотиреоз;
гіпертиреоз.
3. Контроль в процесі лікування:
терапевтичного - оцінка ефективності;
хірургічного (передопераційна підготовка - визначення обсягу оперативного втручання, оцінка ділянок органа, які підлягають видаленню та контроль післяопераційних змін).
Можливості статичної сцинтиграфії представлені в таблиці 2.
Таблиця 2
Деякі можливості сцинтиграфії ЩЗ в оцінці анатомічних змін
|
Симптоматика |
Ознаки на сцинтиграмі |
|
Вузли на шиї |
Холодні вузли: (тиреоїдити, кісти, рак, інволюція, фіброз). Гарячі вузли, (вузловий тиреотоксичний зоб). Гіперплазія дифузна, дифузно-вогнищева, вогнищева (дифузний зоб, тиреоїдити). Післяопераційні зміни (незвичайна форма, компенсаторна гіперплазія культі, рецидив захворювання). Внетиреоїдні утворення. |
|
Ектопії тиреоїдної тканини |
Вогнища ектопії по ходу стравоходу, рідше в інших ділянках тіла. |
|
Функціонуючі метастази рака ЩЗ |
Вогнища накопичення РФП в кістках, легенях, лімфовузлах. Ділянки дифузного накопичення РФП в печінці |
Протипоказання до сцинтиграфії з Na131I:
Тиреотоксична аденома, вузловий зоб, загрудинний зоб, еутиреоїдний зоб, легкі форми тиреотоксикозу, змішаний токсичний зоб, ниркова недостатність, порушення гемопоезу (лейкопоезу та тромбоцитопоезу), виражений геморагічний синдром, виразкова хвороба шлунка та 12-палої кишки (в стадії загострення), вагітність, період лактації, вік до 20 років.
Показання до ОФЕКТ та ПЕТ ЩЗ:
Пухлини голови та шиї
диференційна діагностика злоякісного та доброякісного процесу;
визначення метастазів в регіонарні лімфовузли;
визначення віддалених метастазів.
визначення рецидиву пухлини.
Пухлини ЩЗ
диференційована карцинома: визначення стадії пухлини;
медулярна карцинома: визначення стадії пухлини.
Підготовка пацієнта до ПЕТ. Не приймати їжу за 4 години до дослідження, відміна крапельниць, в склад яких входить глюкоза. До введення РФП пацієнт відпочиває 30 хвилин, приймає 0.5 літра води. РФП вводиться в положенні хворого лежачи на спині. Після інєкції пацієнт знаходиться в лежачому положенні протягом 20 хвилин, що необхідно для рівняння концентрацій ФДГ в тканинах і крові. Це потребує фармакокінетична модель, на основі якої написана програма обробки зображень. Перед дослідженням хворий спорожнює сечовий міхур.
ФДГ в ендокринних органах майже не накопичується. ЩЗ може іноді демонструвати помірний гіперметаболізм і якщо він асиметричний, то такий стан оцінюється як патологічне вогнище. Помірне накопичення РФП біля гортані зустрічається в більшості спостережень. Аналіз форми вогнища накопичення на аксіальних зображеннях допомагає відрізнити їх від ЩЗ.
ПЕТ найбільш інформативний у визначенні стадії пухлини при папілярній та фолікулярній карциномах, коли має місце підвищений рівень тиреоглобуліна та негативний йодний скан. Також доцільно проводити ПЕТ пацієнтам з медулярним раком і підвищеним рівнем кальцитоніну. При проведенні ПЕТ після операції можливі похибки, які повязані із складністю локалізації вогнищ гіперметаболізму при змінах анатомічних взаємовідносин.
Радіоімунний аналіз (РІА)
РІА для визначення рівня гормонів в сироватці крові пацієнта є найбільш коректним методом для оцінки функції ЩЗ і відхілень у функції, які спричиняють різні патологічні процеси. Без РІА неможливо підтвердити або спростувати такі захворювання як гіпотиреоз (первинний, вторинний), гіпертиреоз (тиреотоксикоз) та аутоімунний тиреоїдит. Для дослідження проводиться забір крові з вени, натщесерце.
Т>4> (тироксин), Т>3> (трийодтиронін) – основні гормони, які продукуються ЩЗ в співвідношенні приблизно 20:1. В крові основна їх частина циркулює в зв’язаній з транспортними білками формі (тироксинзв’язуючий глобулін, тироксинзв’язуючий альбумін). Фізіологічно активні гормони, які знаходяться у вільній формі, складають менше 0,3% для Т>4> і 0,03% для Т>3>. У нормі вміст Т>4> у дорослих складає 75-140 нмоль/л (вільний 10-25 нмоль/л), Т>3> – 1,4-2,8 нмоль/л (вільний 2,5-5,8 пкмоль/л). Фізіологічна активність Т>3> вища за Т>4>. Основний метаболізм тиреоїдних гормонів в тканинах організму полягає в поступовому дейодуванні гормонів. Частина неорганічного йоду, який при цьому утворюється, знову надходить до ЩЗ. Підвищення вмісту тиреоїдних гормонів спостерігається при тиреотоксикозі, аденомі ЩЗ, мієломі, прийомі гормональних концентрацептивів та вагітності. Зниження рівня гормонів відбувається при тиреоїдинах, дефіциті йоду в організмі, тиреоїдектомії, нефротичному синдромі, захворюваннях печінки та прийомі деяких ліків (тиреостатики, саліцилати, глюкокортикоїди, антибіотики, сульфаніламіди).
Тиреоглобулін (ТГ) - йодвмісний білок, який синтезується у фолікулах щитоподібної залози. Вміст в нормі складає до 60 нг⁄мл. Найбільше значення дослідження ТГ має для діагностики високодиференційованого раку ЩЗ. При недиференційованій карциномі його вміст не змінюється.
Тиреотропний гормон (ТТГ). Продукується передньою долею гіпофіза. Основна функція ТТГ полягає в посиленні захоплення йоду ЩЗ та секреції її гормонів Т>3>, Т>4>. При тривалій дії надмірних концентрацій збільшується розмір тироцитів і маса щитоподібної залози, що може призводити до розвитку зобу. Недостатнє надходження екзогенного йоду негативно впливає на функціональну активність щитоподібної залози і призводить до розвитку ендемічного зобу (збільшення маси залози під впливом підвищеного рівню ТТГ, що спричиняється зниженим вмістом тиреоїдних гормонів). Визначення концентрації ТТГ використовують для діагностики гіпер- та гіпофункції ЩЗ, а також для моніторингу лікування гормонами хворих із патологією щитоподібної залози. Нормальний вміст ТТГ 0,3-3,5 мМО⁄л.
Тиреоглобулін (ТГ). ТГ є основним компонентом колоїду фолікулів ЩЗ. Показання до визначення: діагностика і моніторинг перебігу і ефективності терапії диференційованих (папілярної і фолікулярної) форм тиреоїдної карциноми. Він виконує функцію накопичення тиреоїдних гормонів.
Ендогенний і екзогенний тиреотропін викликають посилення секреції ТГ. Це спостерігається у пацієнтів із метастазами диференційованого раку ЩЗ. Є прямий зв’язок між концентрацією ТГ і наявністю метастазів при раку ЩЗ.
У сироватці крові здорових осіб концентрація ТГ коливається від 0 до 50 нг/мл, складаючи в середньому 18,5±1,6 нг/мл.
Тиреоїд-специфічні антитіла. Частина захворювань ЩЗ носять аутоімунний характер, який пов’язаний із синтезом аутоантитіл до рецепторного апарату тиреоцитів та інших структурних компонентів. На сьогоднішній день розрізняють: антитіла до мікросомальної фракції (діагностика тиреоїдиту Хашимото, гіпотиреозу, тиреотоксикозу, раку ЩЗ, перніціозній анемії та колагенозах); антитіла до ТГ (діагностика гіпотиреоїдного стану; норма 0-60,0 МО⁄мл); антитіла до ТТГ-рецепторів тиреоцитів (норма до 20 МО⁄л) та антитіла до Т>3>, Т>4>.
Кальцитонін (КТ) – пептидний гормон, який продукується С-клітинами ЩЗ. У нормі вміст у сироватці крові складає 5,5-28 пкмоль/л. Період напівжиття дорівнює 12 хвилин. В нормі цей гормон приймає участь в регуляції кальцієвого обміну і є фізіологічним антагоністом паратгормону. Дослідження КТ проводять для діагностики медулярного раку ЩЗ та для комплексної оцінки метаболізму Са2+ (разом з паратгормоном та вітаміном D>3>). Стійке підвищення вмісту КТ у хворих з медулярною карциномою ЩЗ свідчить про не радикальність оперативного лікування або наявність віддалених метастазів. Швидкий підйом рівня КТ свідчить про рецидив захворювання.
КТ дослідження
Дослідження проводиться в положенні хворого лежачи на спині. Для кращого виведення нижнього полюса ЩЗ під плечі досліджуваного підкладають валик. Після отримання топограми (в бічній проекції) встановлюють рівень першого аксіального зрізу на рівні верхнього краю грудини. Для коректної оцінки розмірів ЩЗ необхідно, щоб отримані зрізи були у строго поперечній площині, тому гентрі томографа встановлюють перпендикулярно до передньої поверхні тіл шийного відділу хребта та отримують 10-16 аксіальних зрізів шиї шириною 5мм. Далі проводиться дослідження з контрастуванням. Хворому вводять 40мл контрастної речовини і через 7-10 хвилин проводять КТ.
КТ використовується для визначення пухлин малих розмірів та при поширених процесах для визначення істинних меж ураження. КТ до операції дозволяє отримати інформацію про взаємовідносини пухлини ЩЗ з оточуючими анатомічними структурами.
МРТ дослідження
При проведенні МРТ використовують поверхневу жорстку котушку, скани орієнтують в сагітальній і аксіальній проекціях, коронарна проекція використовується при загрудинній локалізації ЩЗ. Час дослідження складає 8-13 хвилин. Шар перенасичення орієнтується на рівень дуги аорти (з перекриванням місць відходу плече головного ствола і підключичної артерії), фазове декодування рухових артефактів орієнтується сагітально.
Основна програма дослідження включає:
Сагітальну проекцію, Т1 в послідовності SE, 3 зріза товщиною 10 мм, матриця 256x256, ТЯЯЕ 240/10 мс, FOV 28-32 см 10 секунд.
Аксіальну проекцію, Т1 в послідовності FE3D-TR/TE 35/10 мс, фліп 35 градусів, 14-18 зрізів товщиною 3 мм., матриця 256x256, FOV 25-28 см 4 хвилини 2 секунди.
Можливо добавити коронарні скани, а також послідовності для отримання Т2. Однак, в більшості випадків зображення в режимі Т2 не визначають тонкощів анатомічної структури і не дають однозначної інформації завдяки великої кількості артефактів. Використання Т2 більш ефективно для диференціювання рідинних утворень.
Протокол МРТ включає такі параметри ЩЗ як розташування, форма, розміри долів, товщина перешийка, чіткість контурів, стан меж органа, капсули залози, однорідність структури, наявність додаткових (вузлових, порожнинних) утворень з оцінкою їх обємного впливу та МР-сигналу, відношення до оточуючих органів шиї, стан лімфатичних вузлів шиї.
Променева анатомія щитоподібної залози
ЩЗ має зовнішню та внутрішню сполучнотканинну капсули. За рахунок зовнішньої капсули утворюється звязочний апарат, який фіксує ЩЗ до трахеї і гортані. Верхньою межею залози (бокових долів) є щитоподібний хрящ, нижньою – 5-6 кільця трахеї. Перешийок розташований на рівні I-III або II-IV хрящів трахеї.
Ультразвукова анатомія
ЩЗ в нормі на сонограмі визначається як утворення з однорідною зернистою структурою. Анатомічними маркерами ЩЗ є трахея і загальні сонні артерії. На продольній сонограмі візуалізуються обидві долі ЩЗ та перешийок між долями товщиною до 0,8 см. Кожна доля має форму овалу. Попереду ЩЗ візуалізується шкіра та підшкірна клітковина, а позаду – загальна сонна артерія або щитоподібний хрящ .
На поперечній сонограмі ЩЗ визначається як утворення, яке симетрично розташоване відносно серединної лінії і кожна доля якого визначається як овал. Між долями визначаються лінійні ехоструктури, які представлені хрящами гортані. Добре визначається також щитоподібний хрящ, який має сонографічне зображення у вигляді двох лінійних структур розташованих під тупим кутом. Позаду і дещо збоку від кожної долі ЩЗ знаходяться округлі ехонегативні утворення, які відповідають загальній сонній артерії і латеральніше - яремній вені. Попереду і збоку від долів ЩЗ помітні овальні мілкоячеїсті структури грудино-ключично-сосцевидних мязів
Основним при УЗД є визначення геометричних розмірів ЩЗ. Але найчастіше використовується визначення об’єму органа. Технологія визначення обєму ЩЗ при УЗД не складна. Спочатку датчик ставиться горизонтально на передню поверхню шиї в проекції ЩЗ і візуально знаходять зображення залози з найбільшими розмірами долів. Після фіксації зображення визначають товщину и ширину кожної долі. Далі датчик ставлять вертикально і визначають довжину залози (відстань між полюсами для кожної долі).
Обєм ЩЗ на кожному боці розраховується за формулою, яка враховує еліпсоїдну модель ЩЗ:
Обєм ЩЗ = Ширина х Товщина х Довжина х 0.479
Згідно міжнародним нормативам при використанні УЗД у дорослих осіб зоб діагностується, якщо обєм ЩЗ у жінок перевищує 18 мл, у чоловіків - 25 мл. Нормальні значення обєму ЩЗ представлені в таблиці 3.
Таблиця 3
Нормальні значення обєму ЩЗ, залежно від маси тіла
|
Маса тіла, кг |
Мінімальне значення, мл |
Середнє значення, мл |
Максимальне значення, мл |
|
20-30 |
1,46-2,26 |
2,92-4,52 |
5,83-9,04 |
|
30-40 |
2,26-3,07 |
4,52-6,13 |
9,04-12,26 |
|
40-50 |
3,07-3,87 |
6,13-7,74 |
12,26-15,48 |
|
50-60 |
3,87-4,68 |
7,74-9,35 |
15,48-18,7 |
|
60-70 |
4,68-5,48 |
9,35-10,96 |
18,7-21,92 |
|
70-80 |
5,48-6,29 |
10,96-12,57 |
21,92-25,14 |
|
80-90 |
6,29-7,09 |
12,57-14,18 |
25,14-28,36 |
|
90-100 |
7,09-7,89 |
14,18-15,79 |
28,36-31,58 |
|
100-110 |
7,89-8,54 |
15,79-17,08 |
31,58-34,15 |
Радіонуклідна анатомія
Зображення нормальної ЩЗ включає дві долі з перешийком, які розташовані по середній лінії шиї на 1-2 см вище за яремну вирізку рукоятки грудини. При локалізації нижче грудинно-ключичного зчленування або вище перснеподібного хряща констатують загрудинний або лінгвальний зоб. По формі ЩЗ найбільш часто подібна метелику, рідше - підкові. Зображення може бути деформованим після операції або наявності вузлових утворень. У дорослих розміри правої долі 5-6 х 2-2,5 см, розміри перешийка складають 1/3 довжини правої долі. Розміри, накопичення РФП і інтенсивність зображення лівої долі менші. При дифузній формі зобу, тиреоїдиті мають місце рівномірно збільшені долі та перешийок. Контури органа чіткі, рівні. Контрастність ЩЗ визначається по накопиченню активності. Центральна частина кожної долі більш контрастна, ніж периферична. Розподіл РФП в тканині нормальної ЩЗ рівномірний. При вузловому ураженні можливо точно визначити локалізацію вузла. Якщо інтенсивність зображення вузла більша за інтенсивність оточуючої нормальної паренхіми, то вогнище визначається як «гаряче», а якщо інтенсивність менша, то як «холодне». При декомпенсованій токсичній аденомі візуалізується тільки «гарячий» (гіперфункціональний) вузол. Бокові і серединні кісти шиї є «холодними» вузлами, які розташовані за тканинами ЩЗ. Після операції по поводу злоякісної пухлини ЩЗ поява ділянок, які фіксують 131I або 99мТс, вказує на рецидив захворювання. Таким же чином можливо визначити метастази високо диференційованого рака ЩЗ в легені, кістки, головний мозок і інші органи.
КТ-анатомія
При КТ досить чітко видна ЩЗ, яка представлена двома долями та перешийком. ЩЗ має рівні, чіткі контури на всьому протязі. Тканина ЩЗ однорідна, щільність нормальної тканини дорівнює 100 HU. На фоні ЩЗ добре візуалізуються інші анатомічні структури: трахея, кровоносні судини шиї. Розміри ЩЗ за даними КТ в нормі коливаються: довжина долі 30-50 мм, товщина 15-18 мм, ширина 11-18 мм, перешийок товщиною від 6 до 8 мм. Товщина капсули - до 1 мм.
МРТ-анатомія
Нормальна ЩЗ в режимі Т1 має більш інтенсивний МР-сигнал по відношенню до мязів шиї. Вона представлена двома розташованими по бокам і до переду від трахеї долі, які сполучені між собою перешийком. Рідко візуалізується пірамідальний відросток. Структура ЩЗ гомогенна або негомогенна (дольчата). Розміри ЩЗ за даними МРТ в нормі коливаються: довжина долі від 30 до 50 мм, товщина 15-18 мм, ширина 11-18 мм, перешийок товщиною від 6 до 8 мм, довжиною до 5-6 мм. Товщина капсули - до 1 мм.
Променева семіотика захворювань щитоподібної залози.
Гіпертиреоз
Гіпертиреоз – синдром, зумовлений надлишком тиреоїдних гормонів у крові. Виділяють гіпертиреоз – стан гіперфункції щитовидної залози, тиреотоксикоз – синдром, зумовлений надлишком тиреоїдних гормонів, і тиреотоксичний криз.
Тиреотоксичний криз – бурхливе загострення ознак гіпертиреозу у поєднанні із симптоматикою гострої надниркової недостатності. Характеризується підйомом температури тіла, вираженим збудженням хворих, гіпергідрозом, фізичною та м’язовою слабкістю, тахіаритмією, на фоні нудоти можливий розвиток блювання і діареї.
Гіпертиреоз характеризується дифузним збільшенням та гіперфункцією ЩЗ, а також токсичними змінами органів і систем внаслідок гіперпродукції тиреоїдних гормонів. Найчастіше розвивається у віці 20-50 років, хворіють переважно жінки. Клініка захворювання різноманітна і проявляється підвищеною психічною збудливістю, відчуттям тиску в ділянці шиї, перешкодою при ковтанні їжі, серцебиттям, дифузною пітливістю, відчуттям жару, тремором рук, кахексією, екзофтальмом та дискомфортом зі сторони очей.
Розрізняють 5 ступенів збільшення ЩЗ при гіпертиреозі:
ЩЗ при огляді не візуалізується, пальпується перешийок.
ЩЗ визуалізується при ковтанні, пальпуються бокові долі.
ЩЗ візуалізується при огляді ділянки шиї.
Візуалізується збільшена ЩЗ, зміна конфігурації шиї.
ЩЗ гігантських розмірів.
Збільшення залози І-ІІ ступенів слід вважати гіперплазією, ІІІ, IV, V ступені є вираженим зобом. За характером збільшення розрізняють:
Дифузну форму, за якої ЩЗ збільшена рівномірно.
Вузловий зоб, коли в тканині ЩЗ пальпується один або декілька вузлів.
Змішану форму, за якої пальпується вузол і ділянки рівномірно збільшеної тканини ЩЗ.
За функціональними станом виділяють:
Еутиреоїдний (простий) зоб – функція залози не порушена, хворий не скаржиться.
Гіпертиреоїдний зоб – відмічаються симптоми тиреотоксикозу. ЩЗ виділяє надмірну кількість гормону тироксину. Хворі скаржаться на дратівливість, прискорене серцебиття, поганий сон, схуднення, пітливість, швидку стомлюваність. Об’єктивні ознаки: виснаження, тремтіння пальців, підвищена нервова збудливість, блиск очей, тахікардія, збільшення основного обміну.
Гіпотиреоїдний зоб – функція ЩЗ знижена. Хворий млявий, повільний, відмічається слабий ріст волосся, зниження пам’яті, зменшення основного обміну тощо.
Розрізняють 3 ступеня тиреотоксикозу:
Легкий (зменшення маси тіла на 10%, тахікардія 100 уд/хв, неврозоподібні симптоми).
Середній (зменшення маси тіла на 10-20%, тахікардія 100-120 уд/хв, екзофтальм, понижена працездатність).
Тяжкий (зменшення маси тіла на 20%, кахексія, тахікардія більше 120 уд/хв, екзофтальм, ураження внутрішніх органів, повна втрата працездатності).
Розрізняють також трийодтирониновий тиреотоксикоз (Т>3> – тиреотоксикоз) - форма тиреотоксикозу, яка спостерігається на фоні нормального змісту в крові Т>4>, але підвищеного рівня Т>3>. Причинами Т>3>-тиреотоксикоза є прискорений метаболізм Т>4> в Т>3>, а також недостаток йоду, що призводить до компенсаторного синтезу найбільш активного гормону Т>3>. Клініка Т>3>-тиреотоксикозу не має характерних ознак.
Значне діагностичне значення має дослідження вмісту гормонів ЩЗ в крові (загальний та вільний Т>4>, Т>3>, тироксинзязувачі білки). У хворих з дифузним токсичним зобом рівень Т>4> і Т>3> в сироватці крові підвищений. При УЗД ЩЗ збільшена у розмірах, має нерівномірні зміни ехогенності долів. Найчастіше ехогенність долів знижена.
Визначення йоднакопичувальної здатності ЩЗ вказує на значне збільшення швидкості поглинання 131J через 2,4 і 24 години. Дослідження захоплення 131І ЩЗ необхідне після визначення ТТГ. Пригнічений рівень ТТГ при нормальних показниках захоплення 131І залозою вказує на наявність у пацієнта функціональної автономії, так як в нормі ТТГ стимулює захоплення 131І залозою.
При ДТСГ у хворих на гіпертиреоз відзначається інтенсивне включення РФП в тканину ЩЗ. Чим вища функціональна активність залози, тим більший процент включення реєструється. Гіперфункціональний стан ЩЗ проявляється за першим або другим типами кривих. Час «насичення» для першого типа кривої складає 25-27 хвилин і процент включення РФП в кожну долю ЩЗ більше 3%. При РІА збільшується рівень Т>3> і Т>4>.
При статичній сцинтиграфії у пацієнтів з тиреотоксикозом, можуть бути визначені 4 варіанта сцинтиграм:
Дифузне підсилення захоплення РФП, характерне для хвороби Грейвса та при ТТГ залежному тиреотоксикозі при тиреотропиномі гіпофіза (рис.9.5).
Локальне підсилення захоплення РФП "гарячими" вузлами.
Наявність ділянок підвищеного та пониженого захоплення при багатовузловому зобі.
Загальне зниження захоплення РФП при підгострому та лімфоцитарному тиреоїдинах.
Гіпотиреоз
Гіпотиреоз – гетерогенний синдром, який характеризується зниженням або повною відсутністю функції ЩЗ і змінами функції різних органів та систем, які обумовлені недостатнім змістом в організмі тиреоїдних гормонів.
Клініка захворювання проявляється прогресуючою загальною та мязевою слабкістю, сонливістю, підвищеною стомленістю, почуттям постійної мерзлякуватості, збільшенням маси тіла, набряклістю обличчя, рук, сухість в роті, випаданням волосся та змінами слуху.
За патогенетичною класифікацією виділяють:
Первинний (тиреогенний) гіпотиреоз (в більшості випадків).
Вторинний (гіпофізарний) гіпотиреоз.
Третинний (гіпоталамічний) гіпотиреоз.
Первинний гіпотиреоз обумовлений наступними причинами:
Аномалії розвитку ЩЗ (дизгенез та ектопія).
Йоддефіцитні захворювання, включаючи кретинізм.
Тироїдити (аутоімунний, підгострий, фіброзний).
Тироїдектомія.
Терапія радіоактивним йодом та опромінення ЩЗ.
Порушення біосинтезу тироїдних гормонів (вроджені вади ферментних систем, надлишок йоду).
Тиростатична медикаментозна терапія (препарати йоду, літію, тиростатики).
Тривалий прийом надлишку йоду (аміодарон).
Вторинний гіпотиреоз є слідством гіпопітуітаризму, ізольованої недостатності ТТГ (вродженої або набутої), пухлини і інфаркту гіпофізу, гемохроматозу та метастазів в гіпофіз.
Третинний гіпотиреоз повязаний з первинним ураженням гіпоталамічних центрів, які секретують тироліберин.
По ступені тяжкості первинний гіпотиреоз поділяють на:
Латентний (субклінічний) - підвищений рівень ТТГ при нормальному Т>4>.
Маніфестний - гіперсекреція ТТГ, при пониженому рівні Т>4.> Може бути за клінічними проявами компенсованим або декомпенсованим.
Тяжкого перебігу (ускладнений). Мають місце тяжкі ускладнення: кретинізм, серцева недостатність, поява рідини в серозних порожнинах, вторинна аденома гіпофіза.
Розрізняють легку, середню та тяжку форми гіпотиреозу.
В діагностиці первинного та вторинного гіпотиреозу основне значення має вивчення секреції ТТГ та дослідженню поглинання радіоактивного йоду ЩЗ до і після введення гормону. Такі ж тести використовують для діагностики третинного гіпотиреозу, але замість ТТГ внутрішньовенно вводять тироліберин. Для первинного гіпотиреозу характерно зменшення вмісту вільного Т>4> при підвищеному рівні ТТГ в сироватці крові. Малий вміст Т>4> та Т>3> в сироватці крові і понижене поглинання йоду ЩЗ залишаються і після стимуляцією ТТГ, якщо у хворого є первинний гіпотиреоз. При вторинному гіпотиреозі при базальних умовах визначається знижений вміст вільного Т>4> та ТТГ в сироватці крові. Після стимуляції ТТГ рівень тироїдних гормонів в сироватці крові підвищується. При третинному гіпотиреозі концентрація ТТГ в сироватці крові знижена і збільшується у відповідь на введення тироліберину.
Ультразвукові ознаки первинного гіпотиреозу проявляються зменшенням розмірів ЩЗ, змінами ехогенності паренхіми (ділянки гіпо- та гіперехогенності).
Визначення йоднакопичувальної здатності ЩЗ вказує на значне зменшення швидкості поглинання 131J через 2,4 і 24 години.
При статичній сцинтиграфії щитоподібна залоза збільшена в розмірах, контури залози нерівні, накопичення РФП в тканині дифузно нерівномірне, знижене (рис.9.6).
При ДТСГ у хворих на гіпотиреоз при оцінці функціонального стану ЩЗ спостерігаються всі три типа кривих накопичення РФП. Час «насичення» складає 17-21 хвилина, а процент включення РФП в кожну долю не перевищує 0,9%.
Тиреоїдити
Тиреоїдити - різні за етіологією та патогенезом захворювання ЩЗ, загальним симптомом яких є запалення. Залежно від патогенезу та клінічного перебігу виділяють такі види тиреоїдитів:
Гострий тиреоїдит (дифузний або вогнищевий: а - гнійний; б - негнійний).
Підгострий тиреоїдит: а - дифузний; б – вогнищевий.
Хронічні тиреоїдити: а - аутоімунний тиреоїдит (зоб Хашимото); б - фиброзно-інвазивний (зоб Ріделя); в - специфічні тиреоїдити (туберкульозний, сифілітичний, септико-мікозний).
Найбільш поширеним є аутоімунний тиреоїдит (АІТ) або зоб Хашимото (лімфоцитарна струма), який складає 47% всіх захворювань ЩЗ. Частіше хворіють жінки у віці від 30 до 40 років. Розрізняють АІТ як самостійне захворювання і захворювання, яке сполучене з іншою тиреоїдною патологією. За формою виділяють гіпертрофічний та атрофічний АІТ. Залежно від функції ЩЗ розрізняють еутиреоїдний, гіпотереоїдний та гіпертиреоїдний АІТ. За клінічними ознаками АІТ може мати латентний або клінічно виражений перебіг. За поширеністю патологічного процесу в ЩЗ розрізняють вогнищевий і дифузний АІТ.
Аутоімунний
тиреоїдит - хронічний
процес аутоімунного генезу в ЩЗ, який
супроводжується вираженою лімфоїдною
інфільтрацією та деструкцією тиреоцитів.
Характеризується
підвищеною продукцією антитіл до
компонентів ЩЗ, тиреоглобуліну,
мікросомальному антигену.
Антитіла
до тиреоглобуліну сприяють ушкодженню
ЩЗ кілерними Т-лімфоцитами. Для
захворювання характерна різна ступінь
гіпотиреозу. Рідше зустрічаються форми
з клінічною картиною дифузного токсичного
зобу.
Основні скарги хворих повязані із збільшенням ЩЗ: відчуття утруднення при ковтанні, задишка, незначна біль в ділянці ЩЗ. ЩЗ збільшується симетрично, щільної консистенції і при пальпації визначається “нерівність” – неоднакова щільність та еластичність поверхні (“вузлуватість”). Напруженість і незначна біль в ділянці ЩЗ зявляються при швидкому збільшенні розмірів. Розвиток гіпотиреозу призводить до збільшення маси тіла, пастозності, сухості шкіри, сонливості, зниженню памяті, уповільненню пульсу. При дослідженні крові відзначається зниження рівня гормонів Т>3> і Т>4>, підвищення титру антитіл до тиреоглобуліну.
При гіпертрофічній формі тиреоїдиту розміри ЩЗ збільшені, при атрофічній - в нормі або зменшені. Зниження функції ЩЗ характерно для обох форм аутоімунного тиреоїдиту.
Лабораторна діагностика аутоімунного тироїдиту включає визначення загального та вільного Т>3> і Т>4>, рівня ТТГ в сироватці крові. Підвищення рівня ТТГ в сироватці крові є найбільш ранньою діагностичною ознакою гіпотиреозу, коли ще відсутні клінічні симптоми. Концентрація ТТГ в сироватці крові більше 5 мкЕД/мл (норма – 0,4-4,5 мкЕД/мл) при нормальному вмісті вільного Т>4> свідчить про субклінічний гіпотиреоз, а наявність клінічних ознак підвищеного рівня ТТГ при зниженій концентрації вільного Т>4 >– про маніфестний або клінічний гіпотиреоз.
УЗД ЩЗ дозволяє визначити збільшення або зменшення її розмірів і для аутоімунного тироїдиту характерно дифузне зниження її ехогенності. Подібна картина має місце і при дифузному токсичному зобі, тому за даними УЗД неможливо визначити діагноз. Результати УЗД є лише доповненням до клінічної картини та іншим показникам лабораторних досліджень, які допомагають клініцисту у вирішенні питань про діагноз.
УЗД ознаки при аутоімунному тиреоїдиті формують наступну діагностичну тріаду: тиромегалія (частіше) або гіпоплазія ЩЗ (значно рідше); ехогенність тиреоїдної тканини – помірно або незначно дифузно знижена. На такому фоні, залежно від давнини і активності процесу, визначаються ділянки неправильної форми з розмитими нерівними контурами. Одні з них мають більш різке зниження щільності (максимальна виразність аутоагресії), інші - ізоехогенні до тканини слинних залоз (які не залучені в запальний процес), останні - гіперехогенні округлі фокуси або лінійні тяжи сполучної тканини (фіброз). Такі зміни відповідають неоднорідній тканині ЩЗ і гетерогенному характеру її ехографічної структури.
Слід відзначити основні ультразвукові варіанти хронічного аутоімунного тиреоїдиту:
Дифузна форма. ЩЗ збільшена, звичайної форми, з чіткими контурами і ультразвуковими ознаками, які характерні для хронічного тиреоїдиту.
Дифузно-вузлова форма. Визначається вузол або вузли різного розміру на фоні дифузних змін ЩЗ. Вузол (вузли) нечітко обмежені, внутрішня структура подібна структурі оточуючої тиреоїдної тканини. Залежно від розміру вузла форма ЩЗ може бути зміненою.
На фоні хронічного аутоімунного тиреоїдиту визначаються вузли різної ехогенності та структури.
Для диференційної діагностики захворювання та нетиповій клінічній картині аутоімунного тиреоїдину використовують ТАБ під контролем УЗД. Проводять пункцію кількох ділянок та вузлів ЩЗ (3-4).
Радіонуклідне дослідження ЩЗ з технецієм або радіоактивним йодом визначає збільшення розмірів (при гіпертрофічній формі), нечіткість контурів, зміни форми (у вигляді краплі), нерівномірне захоплення РФП з ділянками пониженого накопичення, відсутність інтенсивного захоплення РФП в центрі долів.
РІА гормонального статусу. В стадії гіпертиреозу підвищений вміст в крові Тз, Т>4>; при зниженій функції ЩЗ збільшується вміст тиреотропіну (найбільш рання ознака гіпотиреозу), знижується рівень Т>3>, Т>4>. У хворих з еутиреоїдним станом вміст в крові Т>3>, Т>4>, тиреотропіну в нормі.
Пухлини щитоподібної залози
Пухлини ЩЗ класифікують на доброякісні (аденома) та злоякісні (рак ЩЗ).
Аденома ЩЗ
Тиротоксична аденома (хвороба Пламмера) – гіпертироїдний стан, який супроводжується високим рівнем тироїдних гормонів в крові, що викликано наявністю надлишковою функціонуючою автономною аденомою (або рідше кількома аденомами) ЩЗ. Тиротоксична аденома, як слід, невеликого розміру (біля 2-2,5 см в діаметрі), тоді як солітарний еутироїдний вузол завжди великих розмірів (4-5 см в діаметрі). Клінічна картина тиротоксичної аденоми ідентична дифузному токсичному зобу (зниження маси тіла, задишка, серцебиття).
РІА дослідження підтверджують значне підвищення рівня Т>3> в сироватці крові при помірно підвищеному або нормальному вмісту Т>4>. УЗД підтверджує наявність вузла в ЩЗ, дозволяє провести диференційну діагностику з кістою, ехогенність аденоми досить варіабельна.
Радіонуклідна діагностика ЩЗ допомагає визначити ділянки, які підсилено поглинають радіоактивний йод (“гарячий вузол”).
Рак ЩЗ
Доволі часто рак ЩЗ представляє собою одиночний вузол. Такий вузол швидко збільшується в розмірах, має щільну консистенцію. Супроводжується збільшенням регіонарних лімфатичних вузлів. Функціональний стан ЩЗ не порушений і лише при значних розмірах пухлини можуть розвиватися явища гіпотиреозу і значно рідше – помірного тиреотоксикозу.
Група ризику до раку ЩЗ:
1. Пацієнти, що проживають на радіаційно забруднених територіях.
2. Пацієнти, які отримали променеву терапію на ділянку голови і шиї.
3. Пацієнти, у яких в родині були випадки рака ЩЗ.
4. Всі чоловіки.
5. Всі діти.
6. Молоді жінки віком до 35 років.
Клінічні симптоми рака ЩЗ:
1. Швидке збільшення вузлового утворення ЩЗ.
2. Щільна консистенція вузла ЩЗ.
3. Парез голосових звязок.
4. Збільшення регіонарних лімфатичних вузлів.
5. Звязок вузла з оточуючими тканинами.
Симптоми тиску на сусідні органи (обструкція дихальних шляхів або стравоходу).
Міжнародна класифікація пухлин ЩЗ:
Епітеліальні доброякісні пухлини .
Епітеліальні злоякісні пухлини.
Пухлини не епітеліального походження.
Розрізняють наступні гістологічні форми рака ЩЗ:
Папілярний рак ЩЗ (приблизно 60-70 % випадків).
Фолікулярний рак ЩЗ (15-20%).
Змішаний рак (5-10%).
Медулярний рак (5%).
Лімфома ЩЗ (2-3%).
Анапластичний рак (2-3%).
Розрізняють 4 стадії рака ЩЗ:
I стадія – локальна пухлина, яка не деформує капсулу ЩЗ, без метастазів.
IIа стадія - пухлина з деформацією ЩЗ, а також множинні пухлини без деформації капсули і без метастазів.
IIб стадія – пухлина з наявністю однобічних метастатичних лімфовузлів.
III стадія - пухлина з проростанням капсули, іноді з ознаками тиску на сусідні органи і тканини, а також пухлина з двобічним ураженням лімфовузлів.
IV стадія - пухлина, яка проростає в оточуючи органи або тканини. Пухлина з регіонарними або віддаленими метастазами.
Папілярний рак ЩЗ. Захворювання діагностується у дорослих, пік припадає на вік 30-40 років. Пухлина характеризується повільним прогресуючим ростом. Розміри пухлини складають від 1 до 10 см. Особливістю папілярного рака є регіонарне лімфогенне метастазування. Найбільш часто, в 30-50% випадків, є метастази в шийні лімфатичні колектори. Віддалені метастази в легені зустрічаються у 5-7% спостережень. Метастази папілярного рака захоплюють і накопичують радіоактивний йод, що дозволяє проводити їх абляцію.
Фолікулярний рак ЩЗ. Найчастіше зустрічається у жінок (80%), переважно у віці 50-60 років. Пухлина складається із структур, які подібні нормальному тиреоїдному епітелію, що значно утруднює доопераційну цитологічну та інтраопераційну морфологічну диференційну діагностику доброякісних і злоякісних фолікулярних пухлин. Перебіг фолікулярного рака більш агресивний, ніж папілярного. В основному спостерігається гематогенне метастазування пухлини. Віддалені метастази зустрічаються в легенях, кістках, середостінні, мозку, печінці. Метастази фолікулярного рака спроможні накопичувати йод, що використовується в діагностиці і лікуванні пухлин радіоактивним йодом.
Медулярний рак ЩЗ. Розвивається з парафолікулярних, або С-клітин, які містять великі ядра і характеризуються наявністю фіброзу та надлишковим відкладанням амілоїду. Медулярний рак у жінок зустрічається в 2 рази частіше ніж у чоловіків. Медулярний рак має дві форми: спорадичну і родинну. Родинна форма має три варіанти: медулярна карцинома у складі синдромів множинної ендокринної неоплазії ІІа і ІІb типів та істинно родинним медулярним раком. Медулярний рак перебігає більш агресивно, ніж папілярний і фолікулярний. Нерідко поширюється на трахею и мязи, метастазує переважно по лімфатичним шляхам, уражає середостіння, печінку и рідко - кістки скелету.
Анапластичний рак ЩЗ. Захворювання розвивається у осіб похилого віку. ЩЗ швидко збільшується, зявляються порушення функції органів середостіння (задуха, утруднення при ковтанні, дисфонія). Прогноз при анапластичному раку неблагоприємний, навіть при своєчасному хірургічному лікуванні. Швидко метастазує в кістки та легені.
УЗД надає інформацію про наявність вузлів в ЩЗ та їх структури в стадії, коли ще немає ніяких клінічних проявів. Нерідко хворі звертаються із скаргами на збільшення шийних лімфовузлів неясної етіології. Використання радіонуклідної сцинтиграфії для визначення злоякісного процесу не надає ніякої додаткової інформації. На сцинтиграмі отримується зображення нормальної ЩЗ без будь яких ознак порушення розподілу РФП в тиреоїдній тканині. Використання УЗД в більшості випадків надає можливість здійснити диференційну діагностику доброякісних та злоякісних уражень ЩЗ.
УЗД ознаки злоякісної пухлини:
Структура гіпоехогенна.
Контури нерівні, нечіткі, горбисті (поліциклічні).
Oбодок Hallo товстий, нерівномірний.
Мікрокальцинати в структурі утворення.
Інфільтрація оточуючих тканин.
Збільшення регіонарних лімфатичних вузлів.
УЗД в сполученні із пункційною біопсією надають 95% доопераційного діагнозу. При наявності утворення до 1 см потрібно УЗД спостереження один раз на рік. Якщо вузол збільшується - необхідна біопсія.
При допплерографії визначаються 4 типи судинного малюнку при вузлах ЩЗ:
Відсутність кровоплину у вузлі і оточуючих тканинах.
Перинодулярна васкуляризація - реєстрація кровоплину тільки навколо вузла.
Змішана васкуляризація навколо і усередині вузла.
Інтранодулярний - реєстрація одиничних або множинних кольорових сигналів в межах вузлового утворення.
1 та 2 типи судинного малюнку при кольоровому допплерівському картуванні не викликають побоювання злоякісного росту, тоді як 3 та 4 типи – характерні для РЩЗ.
КТ и МРТ не отримали широкого розповсюдження в діагностиці РЩЗ в звязку із значною дорожнечею та технічною складністю досліджень. КТ і МРТ призначають при наявності суворих показань перед операцією для визначення залишкової тканини ЩЗ при рецидивних зобах і у випадках визначення при плановому гістологічному дослідженні рака ЩЗ.
ЛІТЕРАТУРА
Абдулхалимова М.М., Митьков В.В., Боядаренко В.О. Использование ЦДК в комплексной ультразвуковой диагностике узловых образований щитовидной железы. Ультразвуковая диагностика, 1999, 1: 74-79.
Бубнов А.Н. Заболевания щитовидной железы / А.Н. Бубнов, А.С. Кузьмичев, Е.Н. Гринева, Е.М. Трунин – СПб., 2002. – 107с.
Ветшев П.С., Мельниченко Г.А., Кузнецов Н.С. Заболевания щитовидной железы. М., 1995, 25 с.
Ветшев П.С. Тонкоигольная аспирационная биопсия образований щитовидной железы / П.С. Ветшев, О.С. Шкроб, К.Е. Чилингариди и др. // Хирургия. – 1995. - №3. – С.34-37.
Костюченко В.А., Пиманов С.И. Нормативы объема щитовидной железы при эхографическом исследовании // Новости лучевой диагностики.- 1998.- №3.- С.26-27.
Митьков В.В. Клиническое руководство по ультразвуковой диагностике. М., Видар, 1996, 2, 296 с.
Паршин В.С., Тарасова Г.П., Глотов П.И. и др. Ультразвуковой скрининг в диагностике заболеваний щитовидной железы. Методические аспекты и эффективность. Визуализация в клинике, 1999, 14-15: 1-7.
Пачес А.И. Рак щитовидной железы / А.И. Пачес, Р.М. Пропп // М., 1995. – 372с.
Цыб А.Ф., Паршин В.Н., Нестайко Г.В. и др. Ультразвуковая диагностика заболеваний щитовидной железы. М., Медицина, 1998, 341 с.
Okour К.I. Заболевания щитовидной железы - сравнение ультразвукового и других методов исследования. Sonoace International, 1999, 5: 51-59.