Холангит. Желчнокаменная болезнь
РЕФЕРАТ
НА ТЕМУ: ХОЛАНГИТ. ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ
2009
ХОЛАНГИТ
Холангит (ангиохолит) — воспалительный процесс в желчных протоках (внутри- и внепеченочных). Холангит часто сочетается с холециститом (холецистохолангит), а также сопровождает течение желчнокаменной болезни.
Холангит — заболевание весьма распространенное. Наблюдается у лиц в возрасте 20—50 лет, чаще среди женщин.
Этиология. Причиной холангита в большинстве случаев является инфекция, попадающая в желчные пути восходящим путем из кишок, реже гематогенным или лимфогенным путем. Основную роль при этом играют кишечная и паракишечная палочка, а также, по-видимому, вирус — возбудитель вирусного гепатита. Известное значение имеют гельминты (аскариды, фасциолы). Этиологическая роль лямблий — вопрос спорный.
В развитии воспалительного процесса в желчных протоках имеют значение различные заболевания органов брюшной полости (язвенная болезнь желудка и двенадцатиперстной кишки, гастрит, панкреатит, колит, аппендицит и др.), при которых возникает вторичный холангит.
Различают холангит острый и хронический.
Острый холангит (встречается редко) начинается внезапным ознобом с быстрым значительным повышением температуры тела, тошнотой, нередко заканчивающейся рвотой. Появляются чувство распирания, тяжести, а затем боль в правом подреберье. Состояние больного быстро ухудшается, нарастает общая слабость, температура принимает интермиттирующий характер, отмечается озноб, иногда чередующийся с потоотделением. Субиктеричность, реже желтуха появляется позже или часто вовсе отсутствует.
При поверхностной пальпации — местная резистентность брюшной стенки в правой подреберной области, реже (в тяжелых случаях) возможна мышечная защита. Нередко уже в первые дни заболевания при глубокой пальпации определяется увеличение печени, нижний край которой болезнен.
При исследовании крови — обычно умеренный лейкоцитоз, в отдельных случаях достигающий 15—18 Г/л, с небольшим сдвигом лейкограммы влево. Иногда лейкоцитоза может не быть. Наблюдается прогрессирующее увеличение СОЭ, Часто определяется уробилинурия.
При дуоденальном зондировании желчь порции А и особенно порции С мутная, со слизью, большим количеством хлопьев, в которых микроскопически обнаруживается значительное количество лейкоцитов. При бактериологическом исследовании желчи определяется различная микрофлора: кишечная или паракишечная палочка, реже стрептококк, стафилококк и анаэробы.
Течение. В большинстве случаев после нескольких дней выраженной лихорадочной реакции под влиянием лечения антибиотиками устанавливается субферильная температура, которая постепенно (в течение 1—4 недель) нормализуется. Наступает выздоровление либо болезнь постепенно переходит в хронический холангит и холангиогепатит.
Возможны следующие осложнения острого холангита: абсцесс печени, поддиафрагмальный абсцесс, панкреатит, экссудативный плеврит, эмпиема плевры.
Прогноз при энергичном лечении антибиотиками обычно благоприятен, при осложнениях — становится более серьезным.
Хронический холангит встречается сравнительно редко. Чаще он сочетается с холециститом (хронический холецистохолангит). Во многих случаях наблюдается вовлечение в патологический процесс паренхимы печени — холангиогепатит.
Довольно условно можно говорить об изолированном холангите внутрипеченочных и внепеченочных желчных протоков.
Клиника. Различают три основные формы хронического холангита: латентную, рецидивирующую и длительно текущую с септическим компонентом.
Клиника хронического холангита во многом напоминает клинику хронического холецистита. Болевой синдром менее выражен и почти никогда не достигает такой интенсивности, как при желчной колике.
Отмечается обычно тупая, часто распирающего характера боль в правой подреберной области, нередко связанная с погрешностями в еде, сотрясением тела, работой в наклонном положении тела, резкими движениями. У женщин обострение боли возможно в связи с менструацией. В отдельных случаях обострению холангита способствуют пневмония, ангина, грипп, дизентерия и др. Периодически под влиянием перечисленных обстоятельств либо без видимых причин боль усиливается, нередко распространяясь в правую половину спины, лопатку, несколько реже в область сердца.
Часто наблюдаются горький, металлический вкус во рту, диспепсические явления, В некоторых случаях отмечается отвращение к жирной пище, запах и даже воспоминание о которой иногда вызывает тошноту. В отдельных случаях отмечается зуд кожи, который иногда носит локальный характер (например, в правой подлопаточной области).
При обострении холангита наблюдается повышение температуры тела до субфебрильной, и только при переходе процесса в гнойный холангит наблюдается ремиттирующая, интермиттирующая и даже гектическая лихорадка.
Окраска кожи и слизистых оболочек обычно не изменена. Субиктеричность, наблюдаемая в некоторых случаях, свидетельствует о вовлечении в процесс паренхимы печени.
При пальпации отмечается умеренное увеличение печени, нижний край которой на 1—3 см выступает из-под правой реберной дуги на уровне правой среднеключичной линии. Край печени обычно мягкий, болезнен при пальпации, максимально болезненна чаще всего правая доля. Если печень увеличена значительно и край ее несколько уплотнен, можно думать о холангиогепатите.
При функциональном исследовании печени часто выявляется умеренное нарушение ее функций.
Существенным дополнением к обследованию больного является дуоденальное зондирование. Признаки воспаления (слизь, лейкоциты, эпителиальные клетки), наиболее выраженные в желчи порции А, свидетельствуют о преимущественном воспалении внепеченочных желчных протоков, порции С — о внутрипеченочных.
В моче часто отмечается наличие уробилина. В крови в периоды обострения могут быть выявлены небольшой нейтрофильный лейкоцитоз со сдвигом лейкограммы влево (преимущественно за счет палочкоядерных нейтрофилоцитов) и увеличение СОЭ.
Рентгенологическое исследование при внутрипеченочном холангите имеет ограниченное диагностическое значение. Напротив, при воспалении внепеченочных желчных протоков и в первую очередь общего желчного протока путем внутривенной холангиографии можно выявить изменение просвета и контуров протока.
При длительно текущем рецидивирующем холангите в процесс обычно вовлекается желчный пузырь и печень. При этом возможна субиктеричность кожи, чаще склер и неба. Функциональные пробы указывают на недостаточность тех или иных функций печени.
Хронический рецидивирующий холангит может привести к склерозированию протоков (склерозирующий холангит) с последующим их стенозированием (стенозирующий холан-гиохоледохит). В последнем случае наблюдаются явления, свидетельствующие о затруднении выхода желчи с одновременными признаками инфекции (озноб, лейкоцитоз и др.). Диагностика возможна путем внутривенной холангиографии.
В результате многократных обострений внутрипеченочного холангита кроме воспалительных изменений в печени вокруг желчных протоков вследствие перихолангита развивается соединительная ткань, что иногда приводит к холангиолитическому циррозу.
Прогноз в большинстве случаев при надлежащем лечении благоприятен.
Лечение. При остром холецистите, особенно его гнойной и гангренозной формах, показано неотложное хирургическое вмешательство. Консервативное лечение предусматривает строгий постельный режим, воздержание от приема пищи в течение 1—2 дней, назначение антибиотиков широкого спектра действия. При хроническом холецистите и холангите в период обострения лечение начинается с назначения постельного режима; в легких случаях возможно лечение в поликлинических условиях с временным освобождением от работы. Непременным элементом комплексной терапии является лечебное питание — диета № 5 (при значительном обострении — голод или разгрузочные дни), с дробным приемом пищи (через 3—4 ч).
Медикаментозная терапия направлена на ликвидацию инфекции (антибиотики), устранение спазмов желчных путей, препятствующих оттоку желчи из пузыря, улучшение функционального состояния печени; показано назначение желчегонных средств и анальгетиков.
Для подавления инфекции назначают антибиотики широкого спектра действия: тетрациклин, окситетрациклина дигидрат (террамицин) — до 1 000 000 ЕД в сутки, левомицетин, олеандомицин и др. Внутримышечно можно вводить стрептомицин (1 000 000 ЕД). Бензилпенициллин малоэффективен, его можно назначать только в сочетании с антибиотиками широкого спектра действия при определении чувствительности к нему кокковой флоры. Антибиотики назначаются в течение 10—15 дней. При необходимости проводят дополнительные прерывистые курсы по 5— 7 дней с такими же интервалами. При длительном лечении антибиотиками назначают нистатин (500 000— 1 000 000 ЕД) и поливитамины.
Эффективны дуоденальные зондирования. В тяжелых случаях вначале следует проводить слепые (бездренажные) зондирования — тюбаж (больной натощак выпивает 50— 60 мл 30 % раствора магния сульфата и на 2 ч укладывается на правый бок, держа на области печени теплую грелку).
Из желчегонных средств применяют препараты, содержащие желчные кислоты, сухую желчь: аллохол (2 табл. 3 раза в день), холензим (0,5 г 3 раза в день), оксафенамид, никодин (0,5 г 3 раза в день), циквалон (0,1 г 3 раза в день), лиобил (0,2—0,6 г 3 раза в день), конвафлавин (0,02 г 3 раза в день), Лив 52 (по 2 табл. 3 раза в день), уролесан (по 10 капель 3 раза в день) и др. Аналогичным эффектом отчасти обладают магния сульфат, гексаметилентетрамин (уротропин) и натрия салицилат, назначаемые внутрь по 0,5 г. Выраженным желчегонным действием обладают некоторые многоатомные спирты: сорбит, ксилит. Эффективны желчегонные средства растительного происхождения: отвар из цветков бессмертника (6—8 г на 200 мл воды, принимать по 1/2 стакана 3 раза в день); отвар из кукурузных рылец (10 г на 200 мл воды) в той же дозе; настой плодов шиповника (20 г на 200 мл воды, принимать по 1/2 стакана 2—3 раза в день) и др.
Для устранения дискинезии применяют атропин, платифиллин, папаверин, красавку, ганглиоблокаторы (бензогексоний, арпенал, ганглерон и др.). При сильной боли показана паранефральная новокаиновая блокада, а также внутрикожное введение 30—50 мл 0,5 % раствора новокаина в область болевой зоны. Оправдано назначение модифицированной прописи Образцова: магния сульфат, натрия салицилат и гексаметилентетрамин по 0,5 г, папаверин и экстракт красавки по 0,02 г 3 раза в день в течение 2—3 недель.
Эффективен систематический прием на протяжении 3—4 недель минеральных вод: Ессентуков № 4, Ессентуков № 17, Смирновской, Славяновской, Нафтуси, Новоижевской и других (по ¾ —1 стакану 3 раза в день в слегка подогретом виде (35—38 °С без газа) за полчаса-час до еды). Такие курсы можно назначать 2—3 раза в год. Показаны тепловые физиотерапевтические процедуры: диатермия, индуктотермия, УВЧ, диадинамические токи, парафиновые или озокеритовые, а при возможности грязевые аппликации на область печени, малоконцентрированные сероводородные ванны.
Вне обострения заболевания целесообразно больных направлять на санаторнокурортное лечение (Ессентуки, Железноводск, Боржоми, Джермук, Трускавец, Моршин, Березовские минеральные воды, Карловы Вары), а также в местные гастроэнтерологические санатории.
При неэффективности консервативного лечения, частых обострениях и особенно при наличии камней показано оперативное лечение.
Профилактика при хроническом холангите и холецистите состоит в предупреждении повторных обострений. Это — в первую очередь предупреждение застоя желчи (регулярный прием пищи, утренняя гимнастика, нормальное опорожнение кишок), лечение при заболеваниях органов пищеварения, укрепление нервной системы. Большое значение имеет рациональное питание. Курение и особенно прием алкогольных напитков запрещаются.
Больные, страдающие хроническим холангитом или холециститом, должны быть под диспансерным наблюдением. Важно периодически (1—2 раза в год) проводить противорецидивное лечение (дуоденальные зондирования с помощью зонда или слепые), назначать прием минеральной воды, желчегонных средств, лечебное питание. Целесообразно периодически направлять больных на санаторно-курортное лечение, а также в профилактории без отрыва от работы.
Трудоспособность при хроническом холецистите и холангите определяется степенью тяжести заболевания. В легких случаях после ликвидации обострения трудоспособность больных полностью восстанавливается. Однако следует позаботиться об их трудоустройстве, так как работа, связанная с постоянным значительным физическим напряжением, им противопоказана. Особенно неблагоприятно отражается поднятие тяжестей, резкие движения, работа в наклонном положении, а также работа, связанная с длительным сотрясением тела.
При заболевании средней тяжести (обострения 2—3 раза в год) отмечается временная утрата трудоспособности. Таким больным может быть рекомендована работа, не связанная со значительными физическими напряжениями, сотрясением тела. Показана работа, позволяющая соблюдение правильного бытового и пищевого режима.
При тяжелых формах со стойким и выраженным болевым синдромом, частыми обострениями больные к тяжелому труду обычно непригодны. Они могут быть допущены к нефизическому труду в спокойной, благоприятной для них обстановке или же им может быть предоставлена работа на дому. Таким больным обычно устанавливают инвалидность II группы.
ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ
Желчнокаменная болезнь — довольно распространенное заболевание, характеризующееся наличием желчных камней в желчном пузыре, реже — в желчных протоках.
Желчные камни обнаруживаются в 6—8 % всех вскрытий, а у лиц старше 40 лет — в 12—14% случаев. Однако клинических признаков в большинстве случаев нет. Поэтому некоторые клиницисты считают, что желчнокаменная болезнь «есть болезнь без симптомов, имеющая только осложнения». Значительно реже наблюдается в странах, население которых питается пищей, содержащей мало холестерина, в частности в Японии, Индонезии и др. Женщины страдают желчнокаменной болезнью в 5—6 раз чаще мужчин.
Этиология и патогенез. В развитии желчнокаменной болезни имеют значение три основных фактора: застой желчи, инфекция и нарушение обмена.
Долгое время в развитии желчнокаменной болезни признавалась ведущая роль гиперхолестеринемии. Однако теперь установлено, что решающее значение имеет изменение соотношения между содержанием в желчи желчных кислот и холестерина. Достаточная концентрация желчных кислот препятствует выпадению холестерина из желчи в осадок. Нарушение обмена холестерина обусловлено как наследственной предрасположенностью, так и длительным питанием продуктами, богатыми холестерином. Роль нарушения обмена холестерина подтверждается частым сочетанием желчнокаменной болезни с заболеваниями, сопровождающимися гиперхолестеринемией: атеросклерозом, ожирением, подагрой и др. Известное предрасполагающее значение имеет беременность. Застой желчи возможен вследствие как морфологических, так и функциональных изменений в желчных путях. Большое значение имеет дискинезия желчных путей, обусловленная нарушением иннервации сфинктеров. Важным фактором, способствующим камнеобразованию, является инфекция (С. П. Боткин).
Различают холестериновые, пигментные и наиболее часто встречающиеся смешанные камни.
Клиника складывается из симптомов, связанных с передвижением камней по желчным протокам или перемещением их в пузыре, и признаков холецистита, холангита, иногда гепатита. Неосложненная воспалительным процессом желчнокаменная болезнь встречается сравнительно редко (в 15 % случаев, по А. Д. Очкину). Некоторые клиницисты связывают возникновение основного клинического синдрома болезни — приступа печеночной колики — не с миграцией камня, а с обострением воспалительного процесса в желчном пузыре, что, впрочем, очень спорно.
Провоцирующую роль в развитии приступа желчной колики играют отрицательные эмоции, погрешности в еде, в частности прием большого количества жиров, пряностей и острых приправ, а также алкогольных напитков, резкие движения, особенно сотрясения тела (прыжки, тряская езда, работа в наклонном положении и т. д.).
Боль при неосложненной инфекцией желчнокаменной болезни, как правило, возникает внезапно, нередко на фоне полного благополучия. В случаях, когда появлению боли предшествуют диспепсические явления, следует думать об осложнении желчнокаменной болезни инфекцией.
Боль часто возникает ночью, локализуется обычно в правой подреберной области, реже под мечевидным отростком грудины или справа от него с характерной иррадиацией вправо вверх — в лопатку и подлопаточную область, в плечевой пояс, нижнюю челюсть, лобную область, правый глаз. Реже боль иррадиирует влево, в частности в область сердца, в отдельных случаях симулируя приступ стенокардии. Боль бывает колющей, раздирающей, режущей, иногда тупой, давящей. Интенсивность боли столь велика, что больной старается задержать дыхание, которое нередко становится поверхностным и учащенным. Больной часто возбужден, беспрестанно меняет положение для успокоения боли, стонет, иногда даже кричит, лицо его бледнеет, кожа покрывается потом; возможно развитие болевого шока.
Приступ желчной колики часто сопровождается рефлекторной повторной рвотой: вначале извергаются остатки ниши с примесью желчи, а затем небольшое количество вязкой, окрашенной в желтый цвет жидкости.
Во время приступа отмечается вздутие живота, напряжение мыши передней брюшной стенки, более резко выраженное в месте проекции желчного пузыря или во всей правой подреберной области, В некоторых случаях напряжение незначительное либо вообще отсутствует. Последнее обстоятельство нужно иметь в виду при желчнокаменной болезни у лиц старческого возраста и ослабленных больных. Особенно характерна резкая болезненность при пальпации в правой подреберной области. Во время болевого приступа не удается прощупать ни печень, ни тем более желчный пузырь и только по стихании боли, нередко вскоре после инъекции наркотических анальгетиков и атропина, удается прощупать болезненную печень, а изредка — пузырь в виде болезненного эластического тела округлой или грушевидной формы.
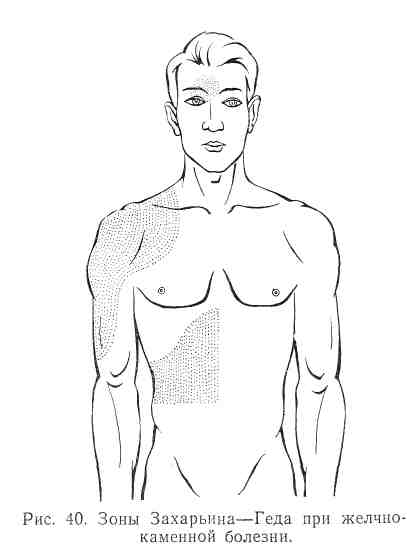
Часто кожа над областью желчного пузыря, а иногда и на более значительном протяжении в правой подреберной области болезненна, возникают зоны кожной гиперестезии (зоны Захарьина—Геда) (рис. 40). Во многих случаях положительны симптомы Мюсси, Ортнера и др.
Продолжительность болевого приступа при неосложненной желчнокаменной болезни различна — от нескольких минут до нескольких часов, а иногда и до двух суток. В большинстве случаев после стихания приступа больные чувствуют себя здоровыми, но некоторое время может наблюдаться слабость и разбитость. Нередко желчная колика и при неосложненном инфекцией холецистите сопровождается быстрым и значительным повышением температуры тела — температурной свечой, возникновение которой С. П. Боткин рассматривал как рефлекторное явление. Однако во многих случаях ее можно объяснить инфекцией, о чем свидетельствует лейкоцитоз.
Желчная колика редко заканчивается выходом камня (диаметром не более 1,5 см) в кишку, что иногда удается обнаружить в кале через 1— 2 суток. При этом большие камни являются свидетельством образования желчно-кишечного свища.
Большое значение имеет продолжительная обтурация камнем того или иного отдела желчных путей. В большинстве случаев возможна топическая диагностика обтурации, что очень важно для прогноза и особенно для решения вопроса о хирургическом вмешательстве.
Закупорка шейки желчного пузыря или пузырного протока. Если камень закрывает шейку желчного пузыря неплотно и способен при повышении давления желчи перемещаться, создаются условия для притока желчи в пузырь и прекращения выхода ее по пузырному протоку. Желчный пузырь переполняется желчью, растягивается и становится доступным прощупыванию в виде малоболезненного эластического тела яйцевидной или грушевидной формы. При отсутствии перихолецистических сращений пузырь подвижный; его дно при пальпации смещается («маятникообразный пузырь»).
При длительной закупорке пузырь растягивается. Стенки его утрачивают способность всасывать жидкость, а слизистая оболочка в результате нарушения кровоснабжения продуцирует слизеподобную жидкость, что приводит к развитию первичной водянки желчного пузыря. Растянутый желчный пузырь с истонченными стенками теряет способность к сокращению, внутри его (можно видеть при операциях) содержится желтоватая жидкость («белая желчь»). При дуоденальном зондировании вне периода выраженной боли, как правило, не удается получить пузырную желчь, а желчь порций А и С нередко содержит незначительное количество мелких хлопьев слизи, детрит, немного лейкоцитов и часто в большом количестве кристаллы холестерина и крупинки билирубинкальция.
Содержимое желчного пузыря обычно стерильно, и лишь при длительной водянке и присоединении инфекции развивается эмпиема желчного пузыря. В таких случаях состояние больного ухудшается: появляется озноб, периодически повышается температура тела, усиливается или появляется боль. Неосложненная водянка обычно сопровождается лишь ощущением тяжести и тупой болью в области желчного пузыря.
При исследовании крови — нейтрофильный лейкоцитоз, увеличение СОЭ. Если больному своевременно не оказана помощь, развивается медленно протекающий сепсис.
При полной обтурации шейки желчного пузыря и прекращении доступа желчи пузырь постепенно сморщивается, атрофируется (если отсутствует инфекция). В диагностике закупорки желчного пузыря важны результаты рентгенологического исследования, а также хромодиагностическое исследование желчи с метиленовым синим.
Закупорка общего желчного протока сопровождается развитием желтухи, выраженность которой зависит от степени закупорки протока. Как правило, общий желчный проток обтурируется камнем не полностью; непроходимость наступает вследствие присоединения спазма в месте локализации камня и особенно воспалительного отека слизистой оболочки протока. Встречаются «вентильные» камни, застревающие в выходной части протока неплотно и периодически то полностью его обтурирующие, то возвращающиеся в расширенную выше места закупорки часть протока. В подобных случаях возникает перемежающаяся, или «мигающая», желтуха.
Нередко отмечается мучительный зуд кожи. Кал становится ахоличным, нередко зловонным вследствие беспрепятственного роста микрофлоры в кишках. Уровень билирубина в крови быстро повышается. При длительной желтухе в моче могут быть выявлены следы уробилина, а в кале — слабоположительная реакция на стеркобилин, что объясняется импрегнацией желчными пигментами слизистой оболочки кишок.
При полной закупорке общего желчного протока во время дуоденального зондирования вне болевого приступа желчь в двенадцатиперстной кишке не обнаруживается.
В результате поражения печени и нарушения всасывания из кишок витамина К (всасывается в присутствии желчи) развивается выраженная гипопротромбинемия и нарушается образование фибриногена. В связи с этим при длительной механической желтухе возникают явления геморрагического диатеза: кровоизлияния в кожу, кровотечения из носа, почек и т. д. Такие холемические кровотечения возможны из раны в послеоперационном периоде при запоздалом оперативном вмешательстве. При длительной полной обтурации общего желчного протока может развиться гепатаргия. Закупорка камнем общего желчного протока очень часто способствует вспышке воспалительного процесса, что проявляется лихорадкой волнообразного характера.
При исследовании крови отмечаются небольшой лейкоцитоз, умеренное увеличение СОЭ, нередко признаки прогрессирующей анемии; закономерна тромбоцитопения. В диагностическом отношении важны результаты рентгенологического исследования.
Закупорка печеночных протоков в противоположность двум предыдущим симптомокомплексам клинически не столь четкая. Болевой синдром обычно выражен меньше, характер желчной колики как бы стертый. Закупорка одной из ветвей общего печеночного протока может проявиться увеличением, болезненностью и некоторым уплотнением соответствующей доли печени. Закупорка общего печеночного протока дает картину, сходную с картиной закупорки общего желчного протока. Лабораторные исследования, в том числе и дуоденальное зондирование, не дают достаточно четких данных. Для диагностики важна внутривенная контрастная холангиография.
Течение желчнокаменной болезни может быть разнообразным по частоте и интенсивности приступов, в значительной мере определяющих тяжесть заболевания и трудоспособность больных.
Не осложненная инфекцией и обтурацией желчнокаменная болезнь может, раз проявившись приступом желчной колики, больше не беспокоить больного. Однако такое течение заболевания встречается редко. Обычно приступы желчной колики повторяются. Больные особенно страдают, когда приступы следуют один за другим с небольшими промежутками. В иных случаях болевые приступы повторяются 1—2 раза в год, иногда реже. Частота желчной колики, вероятнее всего, обусловлена как образом жизни больного, так и состоянием его нервной системы. В отдельных случаях при выхождении небольшого камня в просвет кишки возможно спонтанное выздоровление. Все камни полностью выделяются редко.
При длительном течении желчнокаменной болезни развивается холецистит и холангит, нередко калькулезный холангиогепатит, что сопровождается повышением температуры тела, длительно сохраняющейся болезненностью в области печени, рядом пузырных симптомов. Некоторое диагностическое значение при этом имеет дуоденальное зондирование.
Дифференциальный диагноз желчнокаменной болезни затруднен при разграничении последней с некалькулезным холециститом. При этом обычно возникает вопрос о целесообразности оперативного лечения. При неосложненной желчнокаменной болезни желчной колике не предшествуют диспепсические явления; желчная колика проходит внезапно, после чего больные сразу же испытывают не только значительное облегчение, но обычно чувствуют себя здоровыми.
При дискинезии желчных путей отмечается более четкая связь болевого синдрома с отрицательными эмоциями, отсутствие напряжения брюшной стенки во время желчной колики. Диагноз подтверждают отрицательные результаты дуоденального зондирования и главным образом данные контрастной холецистографии, не выявляющей конкрементов.
Дифференциация желчнокаменной болезни с правосторонней почечной коликой в большинстве случаев не встречает особых затруднений. Характерна иррадиация боли: вверх — при желчной колике; вниз, в ногу, паховую область, половые органы — при почечной. Имеет значение наличие дизурических явлений при почечной колике, гематурия или эритроцитурия вслед за болевым приступом.
Иногда приходится дифференцировать желчнокаменную болезнь с язвенной болезнью двенадцатиперстной кишки. Помимо данных анамнеза о наличии язвенной болезни свидетельствуют и результаты глубокой пальпации, при которой часто определяется плотный, резко болезненный тяж — спазмированный пилородуоденальный участок. Диагноз подтверждается рентгенологически и фиброскопически.
Необходима дифференциация желчнокаменной болезни с панкреатитом. Локализация боли слева в надчревной области и слева от пупка с иррадиацией в спину, в левую часть позвоночного столба, левую лопатку, левую половину плечевого пояса свойственна заболеваниям поджелудочной железы и обычно не наблюдается при желчнокаменной болезни. Имеет значение и повышенное содержание амилазы в моче.
Дифференциальная диагностика с острым аппендицитом, как правило, не вызывает затруднений, однако в сомнительных случаях следует прибегнуть к операции. Диагностические затруднения возникают при дифференциации обтурационной желтухи при закупорке общего желчного протока камнем с механической желтухой при раке желчных путей и поджелудочной железы. Быстрое развитие желтухи, связь ее с предшествующим болевым синдромом, наличие желчных колик в анамнезе свидетельствуют о желчнокаменной болезни, тогда как относительно медленное развитие желтухи дает основание заподозрить злокачественную опухоль.
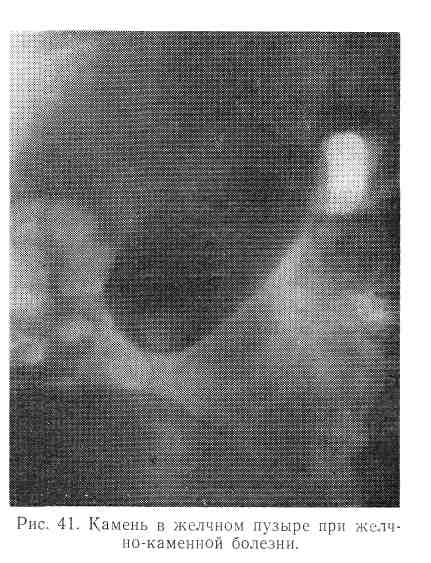
Рентгенологически (при контрастной холеграфии) обнаруживаются единичные или множественные камни (рис. 41). Реже тени конкрементов видны и на обзорной рентгенографии. Диагностическое значение в последнее время приобрела абдоминальная эхография.
Прогноз определяется течением заболевания.
Лечение. Большое значение имеет строгое соблюдение диетического режима (диета № 5, при обострениях—№ 5а и 56).
Неотложная помощь при приступе желчной колики обычно включает подкожное введение 1 мл 0,1 % раствора атропина сульфата или 1 мл 1 % раствора апрофена, 2 мл 0,2 % раствора платифиллина гидротартрата и других спазмолитических средств. В большинстве случаев приходится вводить наркотические анальгетики: омнопон, промедол (2 мл 1 % раствора), а иногда и морфина гидрохлорид (1 мл 1 % раствора). Практически при выраженной желчной колике одновременно вводят подкожно 1 мл 0,1 % раствора атропина сульфата и 2 мл 1 % раствора промедола. Можно сделать также правостороннюю или двустороннюю паранефральную блокаду 0,25 % или 0,5 % раствором новокаина (60— 120 мл).
Целесообразно применение тепла (горячие общие ванны, грелки, припарки по Боасу, согревающие компрессы и т. д.).
При желчнокаменной болезни вне приступов целесообразен курс (20—25 инъекций) введения спазмолитических средств (атропина, платифиллина и др.). Назначают желчегонные средства и минеральные воды. При стойких болевых ощущениях рационально назначать паранефральные новокаиновые блокады по Вишневскому, предпочтительнее справа (1—3 раза). Показаны тепловые физиотерапевтические процедуры.
При наличии инфекции наряду со всем комплексом мероприятий в первую очередь вводят антибиотики, как и при воспалительных процессах желчных путей.
В последнее десятилетие наметилась перспектива в отношении возможности растворения холестериновых камней с помощью введения препаратов хенодезоксихолевой кислоты.
Показания к оперативному лечению разделяются на абсолютные — затянувшаяся механическая желтуха (выжидать не более 7—10 дней), осложнение водянкой или эмпиемой пузыря, прободение последнего (в результате пролежня), развитие холецистопанкреатита и относительные — не осложненная изменениями со стороны печени желчнокаменная болезнь, сопровождающаяся частыми приступами. В последнем случае оперативное лечение может предупредить развитие панкреатита. Следует вообще считать показанным раннее хирургическое вмешательство как предохраняющее от развития осложнений при желчнокаменной болезни.
Курортное лечение показано во внеприступном периоде в Ессентуках, Железноводске, Моршине, Трускавце, а также в местных профильных санаториях.
Профилактика должна быть направлена на устранение застоя желчи, ликвидацию или предупреждение инфекции, организацию рационального питания. Застой желчи предупреждается 3-, 4-кратным в течение дня приемом пищи, являющейся физиологическим раздражителем, вызывающим сокращение пузыря и выделение желчи в кишку. Важно воздерживаться от пищи, содержащей продукты, богатые холестерином. В то же время показаны нежирные сорта мяса, так как мясо способствует продуцированию желчных кислот, препятствующих выпадению холестерина из желчи. Показаны физическая работа, физкультура и спорт, особенно лицам, ведущим малоподвижный образ жизни. Важно устранение запора.
Трудоспособность определяется по принципам, изложенным в разделе «Воспалительные заболевания желчных путей.
Использованная литература
1. Внутренние болезни / Под. ред. проф. Г. И. Бурчинского. ― 4-е изд., перераб. и доп. ― К.: Вища шк. Головное изд-во, 2000. ― 656 с.