Клінічна характеристика симптоматики та перебігу бактеріальної пневмонії у дітей
РОЗРАХУНКОВО-ГРАФІЧНА РОБОТА
на тему:
«Клінічна характеристика симптоматики та перебігу бактеріальної пневмонії у дітей»
Вступ
Актуальність теми
Раціональна антибіотикотерапія дітей грудного віку, які лікуються в стаціонарі з приводу позалікарняної бактеріальної пневмонії (ПБП), звичайно призводить до їх повного видужання (Таточенко В.К. та співавт., 2000; Wang E.L., Long S.S., 1997; Prober C., 2000). Однак, як показує клінічний досвід, рішення цієї основної задачі лікування даних хворих створює ряд нових невирішених завдань (Boyer K.M., 1993). Так, відсутність достатньо інформативних діагностичних критеріїв пневмонії, які мали би високу чутливість і специфічність у перший день госпіталізації, нерідко створюють значні труднощі при проведенні диференційного діагнозу з вірусною інфекцією нижніх дихальних шляхів (ВІНДШ) (Ponka A., Sarna S., 1983; Friis B. et al, 1990; Prober C., 2000). При цьому педіатр знаходиться перед ділемою проведення лише симптоматичної і підтримуючої терапії, яку доцільно проводити при вірусній інфекції нижніх дихальних шляхів або ж призначення антибіотиків, що є основним компонентом лікування бактеріальної пневмонії (Таточенко В.К., 1999; Мінков І.П. та співавт., 1999; Самсыгина Г.А. та співавт., 2000; Страчунский Л.С., Жаркова Л.П., 2001). Звичайно ця ділема вирішується на користь антибіотикотерапії, що призводить не лише до їх надмірного використання у відділеннях для дітей грудного віку, але й до виникнення нових проблем клінічного й епідеміологічного характеру (Таточенко В.К. та співавт., 1981; Касьянов та співавт., 1999).
В зв’язку з вищевикладеним проблема позалікарняної бактеріальної пневмонії у дітей грудного віку є актуальною, але не до кінця вирішеною в педіатрії.
Мета роботи
1. Вивчити клініко-лабораторні особливості бактеріальних пневмоній і вірусних інфекцій нижніх дихальних шляхів залежно від імовірного етіологічного фактора.
2. Визначити діагностичні критерії бактеріальної пневмонії в порівнянні з вірусною інфекцією нижніх дихальних шляхів щодо першого дня госпіталізації.
Проспективно оцінити ефективність комплексної терапії хворих на бактеріальну пневмонію під час лікування їх у стаціонарі на підставі визначення в першу добу госпіталізації прогностичних критеріїв тяжкого перебігу захворювання.
Оцінити ефективність антибактеріальної терапії хворих на бактеріальну пневмонію під час лікування їх у стаціонарі на підставі проведених експериментально-статистичних підрахунків.
Клінічна характеристика симптоматики бактеріальних пневмоній
Для вирішення поставлених задач проведено комплексне обстеження 225 дітей грудного віку. Першу клінічну групу (І група) склали 100 дітей грудного віку без клінічних проявів імунодефіциту, які поступили до стаціонару з приводу позалікарняної бактеріальної пневмонії. Другу клінічну групу (ІІ група) сформували 77 пацієнтів із гострою вірусною інфекцією нижніх дихальних шляхів у вигляді обструктивного бронхіту (45 дітей), бронхіоліту (15 випадків) і пневмонії (17 хворих). За загальною клінічною характеристикою діти клінічних груп були однорідні (табл. 1).
Таблиця 1. Загальна клінічна характеристика хворих клінічних груп порівняння
|
Клінічні групи |
Кількість дітей |
Частота випадків, % |
|||
|
хлопчиків |
вік, місяці |
міські мешканці |
|||
|
1–6 міс. |
7–12 міс. |
||||
|
І: бактеріальна пневмонія |
100 |
57,0±4,9 |
49,0±5,0 |
51,0±5,0 |
24,0±4,3 |
|
ІІ: вірусна інфекція нижніх дихальних шляхів |
77 |
64,9±5,4 |
52,0±5,7 |
48,0±5,7 |
24,7±4,9 |
|
Рt |
>0,05 |
>0,05 |
>0,05 |
>0,05 |
Крім основних клінічних груп, для оцінки діагностичної цінності параклінічних показників в підтвердженні бактеріально-запального процесу обстежено 2 групи дітей. Групу ІІІ склали 19 хворих на бактеріальний сеспис, групу IV сформували 29 дітей без інфекційно-запальних захворювань (гіпотрофія, анемія, атопічний дерматит). Діти даних клінічних груп були однорідні між собою та з хворими на бактеріальну пневмонію за віком, статтю, місцем мешкання.
Всі хворі на ПБП та ВІНДШ, а також їх однолітки з сепсисом і без ознак інфекційно-запальною процесу лікувались у відділенні дітей грудного віку обласної дитячої клінічної лікарні в м. Чернівці. Комплексне загальноклінічне та імунологічне обстеження цих дітей проводилось в першу добу госпіталізації.
Діагностичні критерії бактеріальної пневмонії та вірусної інфекції нижніх діхальних шляхів формувалися на підставі даних літератури (Мінков І.П. та співавт., 1999; Boyer K.M., 1993; Wang E.L., Long S.S., 1997; Regnejo H.I et al, 1997) та досліджувалися комплексно як у процесі лікування хворих у стаціонарі, так і при ретроспективному аналізі отриманих даних.
Оцінка тяжкості загального стану проводилась за двома багатобальними таблицями (Mc Carthy P.L., 1982; Morlej C.J. 1991). Оцінка виразності обструкції бронхів проводилась також за бальною системою (Безруков Л.О. та співавт., 1989).
Вірусологічні дослідження змивів з носу, зіву, задньої стінки глотки проводились методом флуоресцентних антитіл.
Імунологічний комплекс досліджень включав: оцінку спонтанної розеткоутворюючої здатності лімфоцитів крові за Jondal M. et al (1972) в модифікації Чернушенко К.Ф. та співавт. (1978) та їх чутливості при інкубації з теофіліном за Limatibul S. (1978), вивчення комплементарної розеткоутворюючої здатності лімфоцитів за Чередєєвим А.Н. (1976), визначення фагоцитарної активності і фагоцитарного числа нейтрофілів крові за Мосягіною Є.Н. (1941), а також їх оксидазної мікробіцидності спонтанного і стимульованого НСТ-тесту за Park B.H. et al (1968), в модифікації Клімова В.В. та співавт. (1988); оцінку вмісту сироваткових імуноглобулінів класів A, G, M методом радіальної імунодифузії в агарі за Mancini G. et аl (1965); дослідження вмісту в сироватці крові циркулюючих імунних комплексів (ЦІК) методом преципітації з ПЕГ-6000. Вміст у сироватці крові СРП визначали методом простої радіальної імунодифузії в агарі з використанням реактивів фірми «Имтек» (Росія). Визначення вмісту в сироватці крові α-1-АТ проводили турбидиметричним методом за Галушкіним А.Н. (1982). Вміст у сироватці крові феритину визначали методом ELISA.
Отримані результати дослідження аналізувались методами біостатистики та клінічної епідеміології за допомогою пакета програм на мікрокалькуляторі МК-54 і програми Statistica 5.0 на комп’ютері типу ІВМ. Поряд із оцінкою відмінностей за Ст’юдентом використовували кореляційний, дисперсійний та багатофакторний аналіз. При створенні «образу» хворих на бактеріальну пневмонію та вірусну інфекцію нижніх дихальних шляхів із метою створення діагностичних таблиць обчислювали діагностичні коефіцієнти (ДК) з урахуванням їх інформаційної міри (ІК) за Кульбаком С.І. При встановленні діагностичної цінності тестів визначали їх чутливість (Se), специфічність (Sp), передбачувану позитивну (PV+) та негативну (PV-) цінність. Окрім того, з позицій клінічної епідеміології оцінювали атрибутивний (AR) і відносний ризик (RR), а також відношення ризиків (OR) з обчисленням довірчих інтервалів для відносного ризику та відношення ризиків (95% СІ). Ефективність лікування оцінювали за зниженням абсолютного (ARR) та відносного ризиків (RRR) з урахуванням мінімальної кількості хворих, яких треба пролікувати для одержання одного позитивного результату (NNT).
Результати дослідження
Враховуючи обмежені можливості для практичної педіатрії використання сучасних ефективних мікробіологічних і вірусологічних методів обстеження, вважали за доцільне вивчити можливості ймовірного етіологічного діагнозу ПБП на підставі даних загальноклінічного обстеження дітей при поступленні їх до стаціонару. Незважаючи на те, що виявлені певні особливості позалікарняних пневмоній, викликаних окремими групами збудників, все ж слід визнати, що вони не можуть бути використані у вказаній популяції хворих як інформативні діагностичні критерії етіологічної природи захворювання.
Відмічено, що ПБП у дітей грудного віку в порівнянні з ВІНДШ характеризується гострим початком, наявністю загальної інтоксикації і фебрильної температури, респіраторними розладами з локальними змінами в легенях при фізикальному обстеженні, розладами мікроциркуляції і порушенням функції центральної нервової системи. Водночас показано, що ці клінічні синдроми і симптоми часто визначаються у хворих на ВІНДШ, у зв’язку з чим жодному з них не притаманні одночасно достатні чутливість і специфічність. У першому випадку це зумовлене значною кількістю хибнонегативних результатів, а в другому – хибнопозитивних. Відповідно до цього знижується негативна і позитивна передбачувана цінність даних клінічних проявів. Так, достатньо чутливими, але низько специфічними були такі синдроми, як інтоксикаційний (Se=86%, Sp=61%) і порушення мікроциркуляції (Se=73%, Sр=43%). Високоспецифічними та низькочутливими синдромами були: нейротоксикоз (Se=19%, Sр=95%) і локальні зміни в легенях (Se=52%, Sр=83%). Недостатньою була діагностична цінність наявності фебрильної температури (Se=67%, Sр=51%, PV(+)=58%, PV(–)=61%), а також факт відсутності бронхообструктивного синдрому (Se=25%, Sр=65%, PV(+)= 42%, PV(–) =46%). Все ж слід відмітити, що наявність ряду клінічних синдромів при поступленні дитини до стаціонару вказує на високий атрибутивний ризик і, звичайно, суттєве відношення ризиків діагнозу ПБП у дітей грудного віку (табл. 2).
Таблиця 2. Клінічні показники ризику бактеріальної пневмонії в першу добу госпіталізації
|
Клінічні показники |
Атрибутивний ризик, % |
Відносний ризик (95% CI) |
Відношення ризику (95% CI), χ2, P |
|
Тяжкість загального стану (інтоксикація) |
50,1 |
3,6 (2,9–4,8) |
9,6 (4,8–19,2); 88,9; P‹0,01 |
|
Температура аксілярна >38,2oС |
18,5 |
1,5 (1,2–1,9) |
2,1 (1,2–3,7); 8,1; P‹0,01 |
|
Відсутність бронхообструктивного синдрому |
11,9 |
1,3 (0,8–2,0) |
1,6 (0,9–2,9); 2,2; P›0,05 |
|
Локальні фізикальні зміни в легенях |
38,8 |
2,1 (1,4–3,4) |
5,3 (2,8–10,2); 41,7; P‹0,01 |
|
Порушення мікроциркуляції |
17,6 |
1,5 (1,2–1,8) |
2,0 (1,2–3,2); 6,7; P‹0,01 |
|
Нейротоксикоз |
33,2 |
1,7 (0,7–4,4) |
4,5 (1,6–12,6); 10,8; P‹0,01 |
Ці дані дають підставу вважати, що наявність вказаних синдромів у хворого з ознаками інфекції нижніх дихальних шляхів (ІНДШ) свідчить про високий ризик наявності в нього ПБП і вимагає негайного призначення антибіотиків. Аналіз компонентів вказаних клінічних синдромів показав, що вони мають різну діагностичну цінність у виявленні ПБП. Так, наявність кашлю (Se=89,5%, Sр=9,1%) та інспіраторне втягнення міжребрових проміжків (Se=73,7%, Sр=46,8%) слід визнати достатньо чутливими, але неспецифічними проявами ПБП. Висока специфічність, але низька чутливість притаманні таким симптомам, як тахіпное (Se=43,2%, Sр=81,8%), інспіраторне кректання (Se=32,6%, Sр=89,6%), епізоди ціанозу і, особливо, постійний ціаноз при диханні атмосферним повітрям (Se=10,5%, Sр=96,1%), а також локальна крепітація над легенями (Se=44,2%, Sр=88,3%). Наявність цих симптомів у хворого поєднується з високим ризиком ПБП (AR=30%, OR=3,0 і більше).
Клінічні прояви порушення функції центральної нервової системи звичайно асоціюють із тяжким перебігом пневмонії. Як правило, це високоспецифічні, але низькочутливі додаткові клінічні ознаки захворювання. Так, наявність у дитини при поступленні до стаціонару з підозрою на пневмонію поряд із респіраторними розладами постійного (Sp=83,1%, Se=38,9%) або ж високого монотонного (Sp=77,9%, Se= 48,4%) плачу, а також підвищеного потовиділення (Sp=90,9%, Se= 16,8%) вказує на високий ризик даного захворювання (AR=17–29%, OR=2,0–3,3). До високоспецифічних клінічних проявів пневмонії, які визначаються при поступленні хворого до стаціонару з ознаками ІНДШ, слід віднести такі прояви порушення мікроциркуляції, як: зниження температури тіла на периферії (Sp=97,4%, Se=17,9%), ознаки зневоднення (Sp=87,0%, Se=42,1%) і зниження діурезу (Sp=97,4%, Se=10,5%). Наявність таких клінічних даних у хворих грудного віку з ознаками ІНДШ звичайно поєднується з високим ризиком ПБП (AR=30–40%, OR=4,4–8,2).
У цілому можна відмітити, що симптоми і синдроми, які мають високу специфічність у підтвердженні ПБП у дітей грудного віку, відображують тяжкість загального стану і глибину ураження життєво важливих органів. Звичайно їх виявлення поєднується з високим ризиком хибнонегативних результатів, що значно знижує їх чутливість. Водночас високочутливим клінічним даним, як правило, притаманна низька специфічність, що визначається значною частотою хибнопозитивних результатів. Тому орієнтація лише на високочутливі симптоми і синдроми звичайно призводить до гіпердіагностики позалікарняної бактеріальної пневмонії, а тільки на високоспецифічні – до гіподіагностики цього захворювання.
Оцінка тяжкості загального стану хворих із ознаками ІНДШ дає підставу для припущення, що цей інтегральний показник захворювання був більш вираженим у дітей із ПБП у порівнянні з пацієнтами з вірусною інфекцією нижніх дихальних шляхів. Використання для оцінки тяжкості загального стану дітей двох багатобальних систем показало, що ця відмінність особливо чітко прослідковується впродовж перших трьох днів лікування у стаціонарі. Більше того, відмічено, що наявність у хворого на ПБП при поступленні до стаціонару суми балів тяжкості загального стану більше середньогрупової, поєднується з високим ризиком збереження тяжкості загального стану на 3-й (AR=80%, OR=66,5; 95% СІ 12,7–349,2; P<0,01) і 7-й (AR=40%, OR=9,5; 95% СІ 2,0–44,7; P<0,01) дні лікування. Це дає підставу вважати, що використання в дитячих стаціонарах вказаних багатобальних систем оцінки тяжкості загального стану хворих на ПБП, дозволяє не тільки визначити прогноз захворювання, але й, відповідно до цього, обґрунтувати тактику лікування.
Проведений вищевказаний аналіз результатів клінічного обстеження дітей груп порівняння дозволив не тільки створити «образ» ПБП та ВІНДШ, але й виділити найбільш значущі його компоненти для створення констеляційної діагностичної системи виявлення позалікарняної бактеріальної пневмонії чи вірусної інфекції нижніх дихальних шляхів при поступленні хворих грудного віку до стаціонару. У цілому ж, узагальнюючий «образ» ПБП і ВІНДШ показує, що при верифікації діагнозу необхідний комплекс додаткових лабораторних критеріїв бактеріальної пневмонії. Виходячи із запальної теорії пневмонії, найбільш перспективним у цьому відношенні слід вважати ті показники, які відображували б активність запального процесу.
Відмічено, що показникам загального аналізу крові у хворих на ПБП притаманна низька чутливість, у зв’язку з частими хибнонегативними результатами. Так, наявність лейкоцитозу у периферичній крові більше 10,5 Г/л (Se=27,0%, Sр=92,2%) і кількості паличкоядерних нейтрофілів у лейкограмі більше 12% (Se=34,2%, Sр=92,2%) хоча і свідчать про значний ризик наявності ПБП (AR=31–37%, OR=3,4–6,1), але можуть призвести до гіподіагностики бактеріальної пневмонії.
При порівняльній оцінці імунного статусу хворих на бактеріальну пневмонію і ВІНДШ суттєвих відмінностей не виявлено. Це дає підставу вважати, що рутинне проведення цих аналізів у дітей грудного віку з інфекцією нижніх дихальних шляхів недоцільне. Все ж було відмічено, що наявність у сироватці крові хворих на ІНДШ рівня імуноглобуліну G більше 10 г./л (Se=34,8%, Sр=87,0%; AR=36%, OR=3,6; 95% СІ 1,3–9,7; P<0,05) та ЦІК більше 120 од. опт. щільн. (Se=46,6%, Sр=79,5%; AR=23%, OR=3,0; 95% СІ 1,3–6,8; P<0,01) свідчить про наявність у нього ПБП. Однак у зв’язку з високою частотою виникнення хибнонегативних аналізів, ці тести недоцільно використовувати для первинного скринінгу. Недостатньо інформативними у підтвердженні бактеріальної пневмонії серед хворих грудного віку на ІНДШ виявились тести, які відображують функцію нейтрофільних гранулоцитів крові. Так, фагоцитарна активність цих лейкоцитів крові (Se=50,7%, Sр=62,3%), показники їх киснезалежної мікробоцидності за даними спонтанного (Se=75,6%, Sр=30,9%) і стимульованого (Se=34,2%, Sр=70,9%) НСТ-тесту у випадках перевищення нормальних показників асоціювали зі значною кількістю хибнонегативних та/або хибнопозитивних результатів.
Відмічено, що у хворих на ПБП тільки середні значення СРП достовірно перевищували такі у дітей з вірусною інфекцією нижніх дихальних шляхів. Тільки СРП при підвищенні його рівня у сироватці крові хворих на інфекцію нижніх дихальних шляхів більше 10 мг/л підтверджував із високою чутливістю (84,4%) та помірною специфічністю (61,4%) наявність бактеріальної пневмонії (AR=48,0%, ОR=8,6; 95% СІ 3,6–20,4; P<0,01). Підвищення концентрації у сироватці крові α-1-АТ більше 3,7 г/л (Se=76,5%, Sр=17,6%; ОR=0,7; 95% СІ 0,2–2,9; Р>0,05) і феритину більше 54 нг/мл (Se=25,0%, Sр=83,3%; OR=1,7; 95% СІ 0,3–9,3; Р>0,05) невиправдано розглядати для підтвердження ПБП. Цей висновок, мабуть, можна екстраполювати і на інші бактеріально-запальні захворювання у дітей грудного віку. Так, проведені дослідження у групі хворих на сепсис і серед дітей без інфекційно-запального процесу показали, що діагностична цінність вищенаведених лабораторних показників у підтвердженні сепсису збігається з такою у хворих на ПБП. Все ж слід відмітити, що одночасна оцінка вмісту у сироватці крові СРП та активності оксидазної мікробоцидності нейтрофільних гранулоцитів крові за даними спонтанного НСТ-тесту значно підвищує діагностичну цінність цих показників у підтвердженні бактеріальної інфекції у хворих грудного віку з ІНДШ. Так, чутливість цієї діагностичної пари становила 93%, специфічність – 70%, позитивна передбачувана цінність – 90%, негативна – 77%. При цьому абсолютний ризик наявності ПБП склав 70%, а відношення ризиків – 37,2% (95% СІ 4,6–234,9; P<0,01).
Наведений вище аналіз клінічних та лабораторних показників ПБП у дітей грудного віку дозволив, з одного боку, виявити найбільш інформативні з них у підтвердженні даного діагнозу у хворих на ІНДШ, а з іншого, – показав, що жоден з цих показників не може самостійно використовуватися для підтвердження чи виключення цього відповідального для клініциста діагнозу. На підставі цього, а також беручи до уваги «образ» ПБП, створений за допомогою багатофакторного аналізу, в якому більша частина інформації носить клінічний характер, створена констеляційна діагностична система виявлення бактеріальної пневмонії (табл. 3).
Робота з таблицею полягає в послідовному додаванні діагностичних коефіцієнтів та при досягненні порогу (+) 13 балів приймається рішення про наявність бактеріальної пневмонії, а при досягненні порогу (–) 13 балів – заключення про наявність ВІНДШ.
Запропонована констеляційна діагностична система виявлення ПБП при поступленні дітей грудного віку з ІНДШ до стаціонару повинна розглядатися тільки як орієнтир у діагностичному процесі та, за наявності високоспецифічних ознак, діагноз ПБП повинен констатуватися навіть у випадках недосягнення діагностичного порогу.
Вивчення прогностичних критеріїв тяжкого перебігу ПБП у хворих грудного віку при поступленні їх до стаціонару показало, що для прогнозу на 3-й день лікування слід використовувати ті клініко-лабораторні показники, які мають високу чутливість та/або специфічність (наявність респіраторних розладів, ураження ЦНС, порушення мікроциркуляії з ознаками зневоднення, а також підвищення вмісту в сироватці крові α-1-АТ та феритину).
При складанні прогнозу захворювання на 7-й день доцільно орієнтуватися на ті показники, які мають високу специфічність, але низьку чутливість (наявність респіраторних розладів, ураження ЦНС, порушення мікроциркуляції, ознаки зневоднення зі зниженням діурезу, а також підвищення вмісту в сироватці крові феритину).
На підставі наших досліджень було показано, що підвищений вміст СРП у сироватці крові хворих на ПБП в перші дні їх лікування у стаціонарі виявився недостатньо інформативним показником щодо прогнозу тяжкого перебігу захворювання. До несприятливих прогностичних критеріїв слід віднести підвищення рівня таких білків гострої фази запалення, як α-1-АТ і феритин.
Складена ієрархія прогностичних факторів ризику тяжкого перебігу пневмонії у дітей грудного віку може бути використана для формування раціональної лікувальної тактики вже в перший день госпіталізації.
Встановлено, що у хворих на ПБП з наявністю несприятливих прогностичних факторів терапія, складена відповідно до сучасного протоколу в подальшому була менш ефективною, ніж у дітей з їх відсутністю (табл. 4)
Таблиця 4. Ефективність терапії дітей, хворих на бактеріальну пневмонію залежно від наявності факторів ризику тяжкого перебігу захворювання
|
Фактори ризику |
Дні лікування/ показники ефективності |
|||||
|
3-й день |
7-й день |
|||||
|
ARR% |
RRR, %, 95% СІ |
NNT, 95% СІ |
ARR% |
RRR, %, 95% СІ |
NNT, 95% СІ |
|
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
|
Епізоди ціанозу за центральним типом |
28,9 |
41,1 [32–48] |
3,5 [2,9–4,3] |
23,8 |
32,2 [24–37] |
4,2 [3,8–5,8] |
|
Тахіпное (ЧД> 50) |
28,9 |
41,1 [32–48] |
3,5 [2,9–4,3] |
28,1 |
36,6 [33–48] |
3,6 [2,6–3,8] |
|
Експіраторне кректання |
48,5 |
59,3 [49–73] |
2,1 [1,7–2,5] |
21,6 |
30,2 [24–37] |
4,6 [3,8–5,9] |
|
Постійний плач при огляді |
57,5 |
72,1 [59–83] |
1,7 [1,5–2,1] |
44,2 |
54,8 [42–60] |
1,8 [1,2–3,0] |
|
Високий монотонний крик |
51,4 |
61,7 (50–71) |
1,9 (1,8–2,5) |
18,4 |
24,9 [16–25] |
5,4 [5,2–8,6] |
|
Холодна шкіра кінцівок і мотлінг |
21,3 |
34,7 [29–40] |
4,7 [4,2–7,2] |
41,0 |
56,8 [39–64] |
2,4 [2,0–3,2] |
|
Ознаки зневоднення із зниженням діурезу |
41,8 |
55,1 [30–53] |
2,4 [2,7–4,8] |
32,6 |
47,2 [30–53] |
3,1 [2,7–4,8] |
Отримані дані дають підставу вважати, що у хворих з респіраторними розладами та ознаками зневоднення організму, виявленими у перший день госпіталізації, визначалась найменша ефективність терапії. Це особливо наочно виявлялось на 3-й день лікування.
Слід відмітити, що хворі, в яких при поступленні до стаціонару визначались фактори ризику тяжкого перебігу захворювання, вимагали як при поступленні, так і в подальшому більш інтенсивної терапії (табл. 5). Інтенсивність терапії в балах визначалась у вигляді арифметичної суми основних компонентів лікування.
Таблиця 5. Інтенсивність терапії хворих на бактеріальну пневмонію залежно від наявності в них факторів ризику тяжкого перебігу захворювання
|
Фактори ризику |
Дні лікування / інтенсивність лікування в балах |
||||||||
|
1-й |
3-й |
7-й |
|||||||
|
+ |
- |
Р |
+ |
- |
Р |
+ |
- |
Р |
|
|
Епізоди ціанозу за центральним типом |
6,3 |
3,2 |
<0,05 |
5,3 |
2,7 |
<0,05 |
3,7 |
2,0 |
<0,01 |
|
Тахіпное (ЧД> 50) |
6,0 |
3,9 |
<0,05 |
5,2 |
3,2 |
<0,01 |
3,6 |
2,1 |
<0,01 |
|
Експіраторне кректання |
5,6 |
4,0 |
=0,05 |
4,9 |
3,2 |
<0,05 |
3,0 |
2,2 |
>0,05 |
|
Постійний плач при огляді |
5,5 |
4,4 |
>0,05 |
4,7 |
3,7 |
>0,05 |
3,1 |
2,4 |
>0,05 |
|
Високий монотонний крик |
5,4 |
3,8 |
<0,05 |
4,6 |
3,2 |
<0,05 |
3,0 |
2,4 |
>0,05 |
|
Холодна шкіра кінцівок і мотлінг |
5,9 |
3,8 |
<0,01 |
5,3 |
3,2 |
<0,01 |
3,7 |
2,1 |
<0,01 |
|
Ознаки зневоднення зі зниженням діурезу |
5,2 |
4,4 |
>0,05 |
5,9 |
3,2 |
<0,05 |
3,2 |
2,2 |
<0,05 |
Примітка. «+» – наявні; «– «– відсутні
Показано також, що хворі, в яких при поступленні до стаціонару визначалися фактори ризику тяжкого перебігу хвороби, не тільки потребували більш інтенсивної терапії в процесі лікування, але й більш тривалого лікування.
Так, діти, в яких у перший день лікування спостерігались напади ціанозу за центральним типом, лікувались у стаціонарі в середньому 20,6±1,4 дня, а за відсутності даного симптому – 13,2±0,8 дня (Р<0,01). Відповідно діти з тахіпное і без нього лікувались 18,7±1,1 день та 15,0±1,3 дня (Р<0,05). За наявності у дитини в перший день лікування експіраторного кректання середній термін перебування у стаціонарі склав 20,5±1,4 дня, за відсутності даного симптому – 14,4±0,9 дня. Хворі, в яких при поступленні визначався високий монотонний крик, лікувались у стаціонарі 19,5±1,2 дня, а за відсутності даного симптому – 15,7±1,1 дня (Р<0,05). Діти, в яких при поступленні визначались ознаки зневоднення, лікувались у стаціонарі впродовж 20,3±1,4 дня, а без симптомів дегідратації – 15,4±1,0 дня (Р<0,05).
Таким чином:
1. Проведені дослідження дозволили виділити діагностичні та прогностичні критерії ПБП у дітей грудного віку при поступленні їх до стаціонару, а також показали можливість проспективної оцінки передбачуваної ефективності лікування цих хворих на підставі даних обстеження, проведених у першу добу госпіталізації.
2. Наявність ознак інтоксикації та респіраторних розладів у дітей грудного віку при поступленні їх до стаціонару є високоспецифічними показниками поза лікарняної бактеріальної пневмонії, яка у цілому характеризувалась більш високим рівнем констеляції ознак тяжкості загального стану хворих.
3. Доведена висока діагностична цінність (Se=93%; Sр=70%; PV+ 90%, PV – 77%) визначення одночасно підвищеного рівня С-реактивного протеїну та показників киснезалежної мікробоцидності нейтрофільних гранулоцитів крові щодо підтвердження бактеріальної пневмонії у хворих з ознаками інфекції нижніх дихальних шляхів.
4. До несприятливих прогностичних критеріїв позалікарняної бактеріальної пневмонії у хворих грудного віку при поступленні їх до стаціонару слід віднести ті результати обстеження, які мають високу специфічність у підтвердженні даного захворювання (наявність виражених респіраторних розладів у вигляді тахіпноє, епізодів ціанозу за центральним типом, утрудненого дихання з міжребровим та підребровим втягненням грудної клітки, експіраторного кректання, ознак інтоксикації у вигляді постійного плачу або ж періодично високого крику, холодної шкіри кінцівок у поєднанні з мотлінгом, а також ознак зневоднення).
5. Підвищення вмісту α-1-антитрипсину та феритину в сироватці крові хворих на позалікарняну бактеріальну пневмонію при поступленні їх до стаціонару свідчить про достовірний ризик несприятливого перебігу захворювання.
Виявлення несприятливих прогностичних критеріїв позалікарняної бактеріальної пневмонії при поступленні дітей грудного віку до стаціонару, дозволяє своєчасно скласти адекватну програму інтенсивної терапії та оцінити її ефективність.
Оцінка ефективності медикаментозної терапії позалікарняної пневмонії
Під спостереженням знаходились 25 дітей віком від 3 місяців до 3 років, хворих на позалікарняну пневмонію, які перебували на стаціонарному лікуванні в педіатричному відділенні №1 Полтавської обласної дитячої клінічної лікарні. Діагноз пневмонії встановлювався на підставі даних анамнезу, типових клінічних симптомів, результатів лабораторних методів дослідження та рентгенографії органів грудної клітки. Усі діти були розподілені на дві групи: хворі із середньотяжким (n = 18) та тяжким (n = 7) перебігом захворювання, у терапію яких був включений Зацеф у дозі 50–100 мг/кг на добу внутрішньовенно. Тривалість лікування визначалася характером і ступенем тяжкості захворювання (у середньому – 7–10 днів). Окрім антибактеріальної, за необхідності, діти отримували муколітичну та бронхолітичну терапію, тепле лужне пиття, жарознижуючі препарати.
Ефективність лікування оцінювалась у динаміці через 48–72 години терапії, на 7-й та 10-й день після початку антибіотикотерапії. Як об’єктивні критерії використовувались клінічні симптоми (нормалізація загального стану, тривалість температурного періоду, динаміка кашлю, аускультативної та рентгенологічної картини легень, показників гемограми, одужання до 10-го дня терапії тощо).
Ступінь ураженості клінічних симптомів оцінювався у балах (табл. 1).
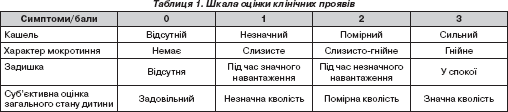
Усім дітям щоденно здійснювалось фізикальне обстеження, визначались основні показники життєдіяльності, двічі на день проводилась термометрія, на 1, 3, 7 та 10-й день – стандартні лабораторні дослідження: загальний аналіз крові з підрахунком лейкоцитарної формули та загальний аналіз сечі, на 10–12-й день – рентгенографія органів грудної клітки, за необхідності – біохімічний аналіз крові.
У ході дослідження також визначалась безпечність та переносимість Зацефу з урахуванням побічних дій та на підставі вербальної оцінки батьків за системою балів: 1 бал – відмінна, 2 бали – добра, 3 бали – задовільна, 4 – незадовільна.
Результати дослідження та їх обговорення
Результати клініко-рентгенологічного обстеження дозволили діагностувати у 22 дітей (88%) вогнищеву пневмонію, у 3 дітей (12%) – сегментарну; у 19 (76%) – правосторонню, а у 6 (24%) – лівосторонню пневмонію. Обтяжений акушерський анамнез був зареєстрований в 11 (44%) хворих. На раннє штучне та змішане вигодовування були переведені більше половини дітей (60%). У 5 дітей (20%) спостерігались ознаки алергічного діатезу, у 13 (52%) – симптоми рахіту, а в анамнезі 6 дітей (24%) відмічались часті респіраторні захворювання. У ході опитування батьків удалось з’ясувати, що 84% дітей проживають у сім’ях, батьки яких палять, до речі, серед них у 62% випадків нікотинозалежними є матері.
У клінічній картині всіх хворих до початку лікування переважали симптоми інтоксикації: субфебрильна або фебрильна гарячка, блідість чи мармуровість шкіри, емоційна лабільність, зниження апетиту. При огляді в 16 (64%) пацієнтів спостерігалася помірна гіперемія слизових оболонок і помірні серозно-слизисті виділення з носу. Кашель, оцінка якого проводилась за 4-бальною системою, практично у всіх хворих спочатку був сухим, а потім – вологим (табл. 2).

У ході лікування, на 3-тю – 4-ту добу, спостерігалась виражена позитивна клінічна динаміка: зменшились ознаки загальної інтоксикації, кашель став вологим, почало легше відходити мокротиння, нормалізувався сон, покращився апетит. Температура тіла мала явну позитивну динаміку вже на 2-гу добу лікування. На 7–8-му добу зникла інтоксикація, а в кінці курсу лікування в окремих пацієнтів кашель оцінювався як одиничний, що не супроводжувався змінами загального стану.
Аускультативно на час госпіталізації вислуховувалися дрібнопузирчасті вологі хрипи у 16 хворих (64%), крепітуючі – у 6 (24%), ослаблене дихання – у 3 дітей (12%). Фізикальні зміни в середньому спостерігалися 10 ± 1 день, і наприкінці лікування лише у 4 дітей (16%) з тяжким перебігом пневмонії при аускультації дихання розцінене як жорстке без хрипів.
На початку захворювання зміни периферичної крові в більшості хворих мали виражений запальний характер, проте в ході лікування показники гемограми (кількість лейкоцитів, лейкоцитарна формула, ШОЕ) нормалізувалися у всіх дітей. На початку лікування спостерігався лейкоцитоз 12,567 ± 0,454 × 109/л, у кінці курсу терапії – 6,343 ± 0,132 × 109/л (p < 0,05), динаміка ШОЕ – 21,576 ± 1,679 і 9,491 ± 0,579 мм/год відповідно (p < 0,05).
При біохімічному аналізі крові (ниркові та печінкові проби) та загальному аналізі сечі патологічних відхилень від норми не виявлено. Проведений копрологічний моніторинг також не вказував на будь-які зміни мікробіоцинозу кишечника. На контрольній рентгенографії органів грудної клітки, виконаній на 10–12-й день лікування, відмічено, що у всіх дітей наприкінці курсу лікування повністю зникла вогнищева пневмонічна інфільтрація легень. Загальний стан усіх дітей після закінчення терапії розцінювався як задовільний.
Ефективність лікування препаратом Зацеф у даному постмаркетинговому дослідженні оцінена як «добра» у 7 (28%) дітей, «відмінна» – у 18 (72%) дітей. Випадків задовільних та незадовільних оцінок не спостерігалось, алергічних реакцій зареєстровано не було. Препарат добре переносився дітьми, негативні явища не виявлялися.
Висновки
Було вивчено клініко-лабораторні особливості бактеріальних пневмоній і вірусних інфекцій нижніх дихальних шляхів.
Визначено діагностичні критерії бактеріальної пневмонії в порівнянні з вірусною інфекцією нижніх дихальних шляхів щодо першого дня госпіталізації.
Оцінено ефективність комплексної терапії хворих на бактеріальну пневмонію під час лікування їх у стаціонарі на підставі визначення в першу добу госпіталізації прогностичних критеріїв тяжкого перебігу захворювання.
Проведена оцінка ефективності антибактеріальної терапії хворих на бактеріальну пневмонію під час лікування їх у стаціонарі на підставі проведених експериментально-статистичних підрахунків.
Список літератури
1. Детская пульмонология / Под ред. Н.Л. Аряева. – К.: Здоров’я, 2005. – 608 с.
2. Каманин Е.И., Стецюк О.У. Инфекции верхних дыхательных путей и ЛОР-органов. Практическое руководство по антиинфекционной химиотерапии / Под ред. Л.С. Страчунского, Ю.Б. Белоусова, С.Н. Козлова. – Смоленск: МАКМАХ, 2007. – 248–258.
3. Майданник В.Г. Особливості та алгоритми антибактеріальної терапії гострої пневмонії у дітей // Педіатр., акуш. та гінекол. – 2002. – №3. – С. 24–29.
4. Майданник В.Г., Митин Ю.В. Диагностика, лечение и профилактика воспалительных заболеваний органов дыхания у детей. – К.: ООО «ИЦ Медпроминфо», 2006. – С. 3–6.
5. Омельяновский В.В., Попова Ю.В. Антибиотики в стационаре – проблемы и пути решения // Педиатрия. – 2001. – №1. – С. 52–56.
6. Синопальников А.И., Сидоренко С.В., Яковлев С.В. Антибактериальная терапия внебольничной и госпитальной пневмонии у взрослых // Российские медицинские вести. – 1999. – С. 13–27.
7. Цефалоспорини в практиці сучасної педіатрії. – Харків: Прапор, 2007. – 184 с.
8. Akkerman A.E., van der Wouden J.C., Kuyvenhoven M.M. Antibiotic prescribing for respiratory tract infections in Dutch primary care in relation to patient age and clinical entities // J. Antimicrob. Chemoter. – 2004. – Vol. 54, №6. – P. 1116–1121.
9. Ciesla G., Leader S., Stoddard J. Antibiotic prescribing rates in the US ambulatory care setting for patients diagnosed with influenza, 1997–2001 // Respir. Med. – 2004. – Vol. 306, №306–5699. – P. 1093–1101.
10. Huchon G., Woodhead M., Gialdroni-Grassi G. et al. Guidelines for management of adult community – acquired lower respiratory tract infections // Eur. Resp. J. – 1998. – Vol. 11. – P. 986–991.
11. Williams J.D., Moodsen F. In vitro antibacterial effects of cephalosporins // Drugs. – 1997. – 34, Suppl. 2. – 44–63.
1. Іванова Л.А. Діагностична цінність окремих показників гострої фази запалення при пневмоніях у дітей грудного віку // Буковинський медичний вісник. – 2001. – №4.-С. 62–65.
2. Іванова Л.А. Роль білків гострої фази запалення у виявленні бактеріальної природи пневмонії у дітей грудного віку // Буковинський медичний вісник. – 2002. – №2.-С. 30–33.
3. Іванова Л.А. Клініко-лабораторна характеристика бактеріальних пневмоній у дітей грудного віку // Львівський медичний часопис. – 2002.-Т.8, №2. – С. 31–34.
4. Спосіб підтвердження бактеріальної пневмонії у дітей раннього віку: Деклараційний патент на винахід №49200 А, Україна, G01N33/50/ Іванова Л.А. (Україна).– №2001074594, заявлено 03.07.2001, опубл. 16.09. 2002. – 16.09. – Бюл. №9.
5. Іванова Л.А. Метод підтвердження бактеріальної інфекції у дітей раннього віку з пневмоніями // Реєстр галузевих нововведень. – 2002. – №16–17.-С. 36. – Реєстр №61/16/02.
6. Іванова Л.А. Підтвердження бактеріального характеру пневмоній у дітей раннього віку // Інформаційний лист №94–2001 про нововведення в системі охорони здоров’я випуск 15 з проблеми «Педіатрія». – Київ, 2001.
7. Іванова Л.А. Клінічне значення показників гострої фази запалення при пневмонії у дітей грудного віку // Українські медичні вісті: Матеріали VI з’їзду Всеукраїнського лікарського товариства 8–10 травня 2001 року. – Чернівці, 2001. – С. 42.
8. Иванова Л.А. Показатели диагностической ценности отдельных иммунологических тестов в диагностике пневмоний у детей раннего возраста // Аллергология и иммунология.-Т.2, №2.–Сентябрь 2001. – IV съезд иммунологов и аллергологов СНГ, Москва, Россия, 12–14.09.2001. – С. 101–102.
9. Іванова Л.А. Діагностична цінність окремих імунологічних показників гострої фази запалення при пневмоніях у дітей // Перинатологія та педіатрія. – 2001. – №3.
(Тези доповідей І-ї Всеукраїнської конференції з питань імунології у педіатрії).-Київ, 2001.-С. 100.
10. Іванова Л.А. Обґрунтування антибіотикотерапії при пневмоніях у дітей грудного віку // Педіатрія, акушерство та гінекологія. – 2002. – №2. – С. 28 (матеріали 3-ї НПК «Актуальні проблеми фармакотерапії в педіатрії», Луганськ, 26–27.03.2002).
11. Іванова Л.А., Ажими Софьян Диагностическая ценность отдельных иммунологических показателей в подтверждении бактериальной пневмонии у детей грудного возраста // Перинатологія та педіатрія. – 2002. – №3.-С. 89–90 (матеріали ІІ Всеукраїнської НПК «Питання імунології в педіатрії» – присвячена 10-річчю кафедри дитячих інфекційних хвороб та дитячої імунології КМАПО).
12. Іванова Л.А., А. Мазен, Колюбакіна Л.В., Колоскова О.К., Ажими Софьян, Юрків О.І. Виявлення бактеріальної інфекції у дітей грудного віку // Імунологія та алергологія. – 2002. – №2. – С. 73 (Тези доповідей VI звітно-виборної практичної конференції Українського товариства фахівців з імунології, алергології та імунореабілітації.