Кровь как внутренняя среда организма (работа 1)
Размещено на http://www.
Кровь как внутренняя среда организма
СОДЕРЖАНИЕ
1. Кровь как внутренняя среда организма
1.1 Физиологическое значение крови
1.2 Состав крови: плазма и форменные элементы
1.3 Физико-химические свойства плазмы
1.4 Белки крови и их значение
1.5 Эритроциты, гемоглобин
1.6 Лейкоциты, их виды и физиологическое значение
1.7 Группы крови и резус-фактор
1.8 Переливание крови. Кровезаменители
1.9 Свертывание крови: свертывающая и противосвертывающая системы
1.10 Фибринолиз1
1.11 Кроветворение и регуляция системы крови
1.12 Образование лимфы и ее роль
Список использованных источников
кровь физиологическая плазма лимфа
1. Кровь как внутренняя среда организма
1.1 Основные функции крови
1. Дыхательная - доставка клеткам кислорода и удаление углекислого газа.
2. Трофическая (питательная) - кровь обеспечивает клетки питательными (глюкоза, аминокислоты, жиры) веществами, водой, витаминами, минеральными веществами.
3. Экскреторная - удаление от клеток конечных продуктов метаболизма.
4. Терморегуляторная - кровь обеспечивает стабилизацию температурных условий для клетки путем транспорта тепловой энергии, образующейся в активно функционирующих клетках.
5. Защитная функция крови направлена на предотвращение критических для клетки подъёмов в крови концентрации экзогенных токсических веществ и ядов путём неспецифической адсорбции их на поверхности клеток крови и образованием комплексов с белками плазмы с последующим выведением их из организма органами выделения. Лейкоциты удаляют из организма генетически чужеродные соединения биологического происхождения путём фагоцитоза, цитолиза, гидролиза или образованием специфических антител в реакциях гуморального и клеточного иммунитета.
6. Гомеостатическая роль крови заключается в стабилизации важных констант организма (концентрации водородных ионов-рН, осмотического давления, ионного состава тканей).
7. Кровь обеспечивает водно-солевой обмен клеток.
8. Циркулирующая кровь обеспечивает связь между органами -важное условие гуморальной регуляции функций в организме. Кровь переносит гормоны и другие биологически активные вещества от мест образования к клеткам-мишеням.
9. Транспортная является следствием функционирования миокарда как насоса, энергия сокращения которого обеспечивает перемещение крови по сосудистой системе организма и её контакт со всеми анатомо-функциональными системами организма.
10. Белки плазмы могут быть использованы организмом в качестве источника аминокислот.
Кровь обладает способностью к свертыванию, что предотвращает опасные для жизни кровопотери при повреждениях тканей и кровеносных сосудов.
Общее количество крови в организме взрослого человека составляет 6 - 8% от массы тела, или приблизительно 4,5 - 6 л. Массивная кровопотеря около 1/3 её объёма (примерно 1,5 л) сопровождается падением артериального давления и последующей гибелью организма.
1.2 Состав крови: плазма и форменные элементы
Стабилизированная антикоагулянтом, кровь в пробирке разделяется на осадок - форменные элементы (эритроциты, лейкоциты, тромбоциты) и плазму. Плазма - прозрачная жидкость желтоватого цвета. При свёртывании крови вне организма (коагуляция крови) образуются кровяной сгусток, включающий форменные элементы и фибрин, и сыворотка. От плазмы сыворотка отличается, прежде всего, отсутствием фибриногена.
Плазма, состав плазмы крови, значение белков плазмы
Плазма крови на 90 - 92% состоит из воды, 7 - 8% плазмы составляют белки (альбумины - 4,5%, глобулины - 2 - 3%, фибриноген - до 0,5%), остальное количество сухого остатка приходится на питательные, минеральные вещества и витамины. Общее содержание минеральных веществ приблизительно равняется 0,9%. Условно выделяют макро- и микроэлементы. Границей является концентрация вещества 1мг%. Макроэлементы (натрий, калий, кальций, магний, фосфор) прежде всего обеспечивают осмотическое давление крови и необходимы для жизненно важных процессов: натрий и калий - для процессов возбуждения, кальций - свертывания крови, мышечных сокращений, секреции; микроэлементы (медь, железо, кобальт, йод) рассматриваются как компоненты биологически активных веществ, активаторы ферментативных систем, стимуляторы гемопоэза, метаболизма.
1.3 Физико-химические свойства плазмы
Онкотическое и осмотическое давление - сила, с которой молекулы органического и неорганичеcкого вещества притягивают к себе молекулу воды для создания водной оболочки. Осмотическое давление создают вещества неорганической природы, онкотическое - органической.
При общем осмотическом давлении плазмы 7,6 атм, онкотическое давление равно 0,03-0,04 атм (25-30 мм рт. ст.). Крупномолекулярные белки не проникают в интерстициальное пространство из сосудистого русла и являются фактором, определяющим обратный ток воды из межклеточного пространства в венулярном отделе микроциркуляторного русла. Осмотическое и онкотическое давление определяют объемное распределение воды между клеткой и внеклеточным пространством. Вода перемещается через мембрану в сторону более высокого осмотического давления. По величине осмотического давления (основная роль в поддержании которого на 80% принадлежит NaCl, на 15% глюкозе и на 5% мочевине) относительно плазмы все растворы можно разделить на:
1. Изотонические - равные по осмотическому давлению (0,9% раствор NaCl).
2. Гипотонические - с более низким по отношению к плазме осмотическим давлением.
3. Гипертонические - с превышающим осмотическое давление плазмы. Все инъекционные растворы должны быть изотоничными клетке, иначе могут вызвать или потерю воды клеткой (гипертонические растворы), или поступление воды в клетку с последующим ее набуханием и разрывом мембраны (гипотонические растворы).
Кислотно-основное состояние крови. Буферные системы. Алкалоз и ацидоз
Кислотно-основное состояние крови зависит от концентрации в среде ионов водорода, которое выражается в единицах рН . Концентрация водородных ионов (рН = -lg [ Н+] на уровне 7,37 - 7,43 для артериальной крови является жёсткой константой организма. рН венозной крови в связи с более высокой концентрацией углекислого газа и органических кислот ниже и снижается до 7,30 - 7,35, внутриклеточный рН равняется 7,26 - 7,30. Повышение концентрации водородных ионов (снижение рН) определяется как ацидоз, а снижение концентрации протонов обозначается как алкалоз. Сохранение постоянства рН крови обеспечивается физико-химическими буферными системами и функционированием физиологических систем организма - выделительной и дыхания.
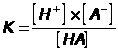 (1)
(1)
Любая буферная система состоит из равновесного соотношения протонов (Н+), сопряжённого основания (А-) и недиссоциированной слабой кислоты: В соответствии с законом действующих масс повышение содержания протонов сопровождается увеличением концентрации недиссоциированной кислоты, а ощелачивание среды приводит к росту диссоциации кислоты с образованием протонов, и константа диссоциации (равновесия) К не изменяется.
Физико-химические буферные системы крови
1. Буферная система гемоглобина является наиболее мощной. Эта система функционирует благодаря тому, что белок глобин в молекуле гемоглобина обладает амфотерными свойствами, оксигемоглобин является более сильной кислотой, чем дезоксигемоглобин (восстановленный гемоглобин). В тканях гемоглобин играет роль щёлочи, в лёгких же ведёт себя как кислота, предотвращая защелачивание крови после выделения из неё углекислоты.
2. Карбонатная буферная система представлена слабой угольной кислотой (Н2СО3) и слабым основанием (NaHCO3-). При поступлении в кровь более сильной, чем угольная, кислоты происходит обмен ионами натрия с образованием слабодиссоциирующей и легкорастворимой угольной кислоты, её избыток снижается при выделении лёгкими углекислого газа.
3. Фосфатная буферная система образована дигидрофосфатом и гидрофосфатом натрия: NаН2РО4/Nа2НРО4. При поступлении в кровь кислоты она реагирует с гидрофосфатом с образованием дигидрофосфата, щёлочь реагирует с дигидрофосфатом натрия, образуя гидрофосфат. В обоих случаях избытки образующихся гидро- или дигидрофосфатов удаляется из организма почками.
4. Белки плазмы играют роль буферной системы благодаря амфотерным свойствам, которые обусловлены амино- и карбоксильной группами: в кислой среде белки ведут себя как щёлочи, связывая кислоты, в щелочной - как кислоты.
Роль функциональных систем. Помимо буферных систем, обеспечивающих базовый уровень регуляции реакции крови, система поддержания рН включает функциональные системы, благодаря которым происходит регенерация буферов.
1. Дыхательная система обеспечивает выделение из организма летучего ангидрида угольной кислоты - углекислого газа.
2. Почки удаляют из организма избыток кислот и оснований. При ацидозе возрастает выделение дигидрофосфата натрия NaН2РО4, при алкалозе - гидрофосфата натрия и NаНСО3, соответственно изменяется кислотность мочи, рН которой колеблется в широком диапазоне (4,5 - 8,5).
3. Важную роль в поддержании рН крови играет желудочно-кишечный тракт, слизистые оболочки которого секретируют эквимолярные количества соляной кислоты (желудок) и гидрокарбоната (кишечник и поджелудочная железа). При патологии состояния, сопровождающиеся неукротимой рвотой, способны привести к алкалозу за счет потери ионов водорода, а поносы, сопровождающиеся потерей бикарбонатов, - к системному ацидозу.
4. Кроме того, в организме функционирует система метаболической нейтрализации - связывания кислых продуктов в процессе аммониогенеза и цикла Карно в печени и почках; а также удаления щелочных валентностей за счет образования молочной кислоты в мышцах.
1.4 Белки крови и их значение
1. Обеспечивают онкотическое давление плазмы.
2. Обеспечивают вязкость плазмы, что имеет значение в поддержании артериального давления крови. Вязкость плазмы по отношению к вязкости воды равна 2,2 (1,9-2,6).
3. Белки плазмы играют питательную функцию, являяcь источником аминокислот для клеток (в 3л плазмы содержится около 200 г белков, которые обновляются за 5 суток примерно на 50%).
4. Служат переносчиками гормонов, являются транспортной формой микроэлементов, могут связывать катионы плазмы, препятствуя их потере из организма.
5. Принимают участие в свёртывании крови, являются обязательным компонентом иммунной системы организма, обеспечивают взвешенное состояние эритроцитов, играют роль в поддержании кислотно-основного состояния крови.
Белки плазмы методом электрофореза могут быть разделены на 3 группы: альбумины, глобулины и фибриноген; фракция глобулинов разделяется на альфа-1, альфа-2, бета и гамма-глобулины. Альбумины составляют 60% всех белков плазмы, благодаря низкому молекулярному весу (69000 Д) обеспечивают на 80% онкотическое давление. Благодаря большой суммарной площади поверхности, выполняют роль переносчика многих эндогенных (билирубин, желчные кислоты, соли желчных кислот) и экзогенных веществ. Глобулины образуют комплексные соединения с углеводами, липидами, полисахаридами, связывают гормоны, микроэлементы. Фракция гамма-глобулинов включает иммуноглобулины, агглютинины, многие факторы системы свертывания крови. Фибриноген является источником фибрина, который обеспечивает образования сгустка крови.
1.5 Эритроциты, гемоглобин
Эритроциты - безъядерные клетки, основной функцией которых является обеспечение газообмена. 95% массы эритроцитов составляет гемоглобин. Содержание эритроцитов в периферической крови колеблется около 5 млн в 1 мкл. У женщин содержание эритроцитов примерно на 10% ниже, чем у мужчин. Размеры эритроцитов: диаметр 7-8 мкм, объём 85-90 мкм3, площадь поверхности 145 мкм2. Основным источником энергии в эритроцитах является глюкоза, которая на 90% окисляется в ходе анаэробного гликолиза. Энергия расходуется на восстановление текучести мембраны, остаточной деформации, работу ионных насосов, синтез глютатиона в реакциях восстановления, защищающих эритроциты от окислительной денатурации. Синтезируемый в эритроцитах 2,3-дифосфоглицерат (2,3-ДФГ) регулирует (уменьшает) сродство гемоглобина к кислороду, что ускоряет процесс отдачи кислорода. Продолжительность жизни эритроцита 60-90, максимально 120 дней. Разрушение происходит, в основном, макрофагами селезёнки и костного мозга, купферовскими клетками печени (внутриклеточный, внесосудистый гемолиз). После отщепления от гемоглобина гем превращается в желчный пигмент билирубин и поступает в кишечник. Частично всасывается, частично выводится из организма в виде стеркобилина (кал) и уробилина (моча). Железо используется для повторного синтеза гемоглобина. Гемоглобин связывается в крови с белком гаптоглобином, этот комплекс в дальнейшем фагоцитируется купферовскими клетками печени.
Подсчет числа эритроцитов.
Кровь разводится 3% раствором хлорида натрия в 200 раз. Заполняется камера Горяева, под микроскопом подсчитывают число эритроцитов в 5 больших квадратах, расположенных по диагонали счетной камеры. Расчет по формуле :
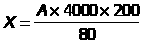 (2).
(2).
X - число эритроцитов;
А - число эритроцитов в 5 больших квадратах (= 80 маленьких);
200 - разведение;
1/4000 мм3 - объём части камеры над 1 маленьким квадратиком;
А/80 - среднее арифметическое число эритроцитов в маленьком квадрате.
Гемоглобин.
Гемоглобин - хромопротеид, окрашенный в красный цвет после присоединения к Fe++ кислорода. Состоит из белка глобина и простетической группы гема. В молекуле гемоглобина содержится одна молекула глобина и четыре молекулы гема. Гем имеет в своем составе атом двухвалентного железа, способный присоединить и отдать молекулу кислорода. Одна молекула гемоглобина присоединяет четыре молекулы кислорода. 1 гр гемоглобина присоединяет 1,34 мл кислорода. Содержание гемоглобина у мужчин 16,6 г в 100 мл крови (166 г/л), у женщин - 130 г/л.
Значение гемоглобина:
1) Выполняет роль переносчика О2 от лёгких к тканям.
2) Участвует в транспорте СО2 от клеток к лёгким.
3) Составляет гемоглобинную буферную систему и регулирует кислотно-основное состояние крови.
Виды гемоглобина
В период внутриутробного развития зародыша (7-12 недель) эритроциты содержат примитивный гемоглобин (HbP), на 9-й неделе появляется гемоглобин фетальный HbF, а перед рождением - гемоглобин взрослых (HbА). Фетальный гемоглобин в течение первого года жизни ребенка полностью заменяется на HbА. Примитивный и фетальный гемоглобины обладают более высоким сродством к кислороду, что обеспечивает его насыщение кислородом при более низком парциальном давлении.
Соединения гемоглобина
В норме гемоглобин содержится в виде нескольких соединений:
1) Восстановленный, или дезоксигемоглобин (Hb). Имеет 4 свободных связи, к которым могут присоединяться лиганды - кислород, угарный газ.
2) Оксигемоглобин (HbО2). Образуется из восстановленного гемоглобина присоединением кислорода.
3) Карбгемоглобин (HbСО2). Образуется в тканях после присоединения к гемоглобину углекислого газа.
Примерно 8-9% гемоглобина в крови находится в виде соединения метгемоглобин (MetHb). Метгемоглобин образуется в результате взаимодействия со свободными радикалами. Железо в метгемоглобине находится в трехвалентной форме, поэтому метгемоглобин не способен взаимодействовать с кислородом.
При отравлениях угарным газом образуется карбоксигемоглобин (HbСО). Обладает высоким сродством к кислороду, поэтому при небольших концентрациях угарного газа в крови гемоглобин блокируется и теряет способность транспортировать кислород.
Определение содержания гемоглобина в крови
Пипеткой набирают 20 мм3 крови и смешивают с 0,1 нормальным раствором соляной кислоты, налитым в среднюю пробирку гемометра Сали. После образования солянокислого гематина - соединения, имеющего интенсивный коричневый цвет, в пробирку по каплям прибавляют дистиллированную воду до уравновешивания цвета раствора в средней пробирке с цветом эталонных растворов. По нанесенной на пробирку шкале по уровню полученного раствора определяют концентрацию гемоглобина.
Гемолиз эритроцитов, виды гемолиза.
Гемолиз - это массивное внутрисосудистое разрушение эритроцитов с выходом свободного гемоглобина в плазму. Гемоглобин начинает выделяться почками, что повреждает нефрон. Виды гемолиза:
1. Осмотический.
2. Химический.
3. Механический.
4. Термический.
5. Биологический.
Причины гемолиза в организме:
1. Переливание несовместимой крови.
2. Сепсис, влияние гемолитических микроорганизмов.
3. Попадание в организм гемолитических ядов.
4. Отравление различными органическими и минеральными веществами.
Опасность гемолиза заключается в развитии комбинированного шока, а в последующем - острой и хронической почечной недостаточности.
Скорость оседания эритроцитов.
При стоянии крови, не свёртывающейся вследствие добавления антикоагулянтов, наблюдается оседание эритроцитов. СОЭ в норме равна у мужчин 1-10 мм/ч, у женщин - 2-15 мм/ч. На СОЭ влияют главным образом свойства плазмы (содержание крупномолекулярных белков - фибриногена и глобулинов), а также размеры и форма эритроцитов. При воспалительных и онкологических заболеваниях скорость оседания эритроцитов возрастает в связи с повышенной способностью эритроцитов образовывать агрегаты. На скорость оседания эритроцитов влияет белковый состав плазмы. СОЭ уменьшается при увеличении содержания альбуминов и возрастает при увеличении концентрации фибриногена, гаптоглобина, липопротеидов, иммуноглобулинов.
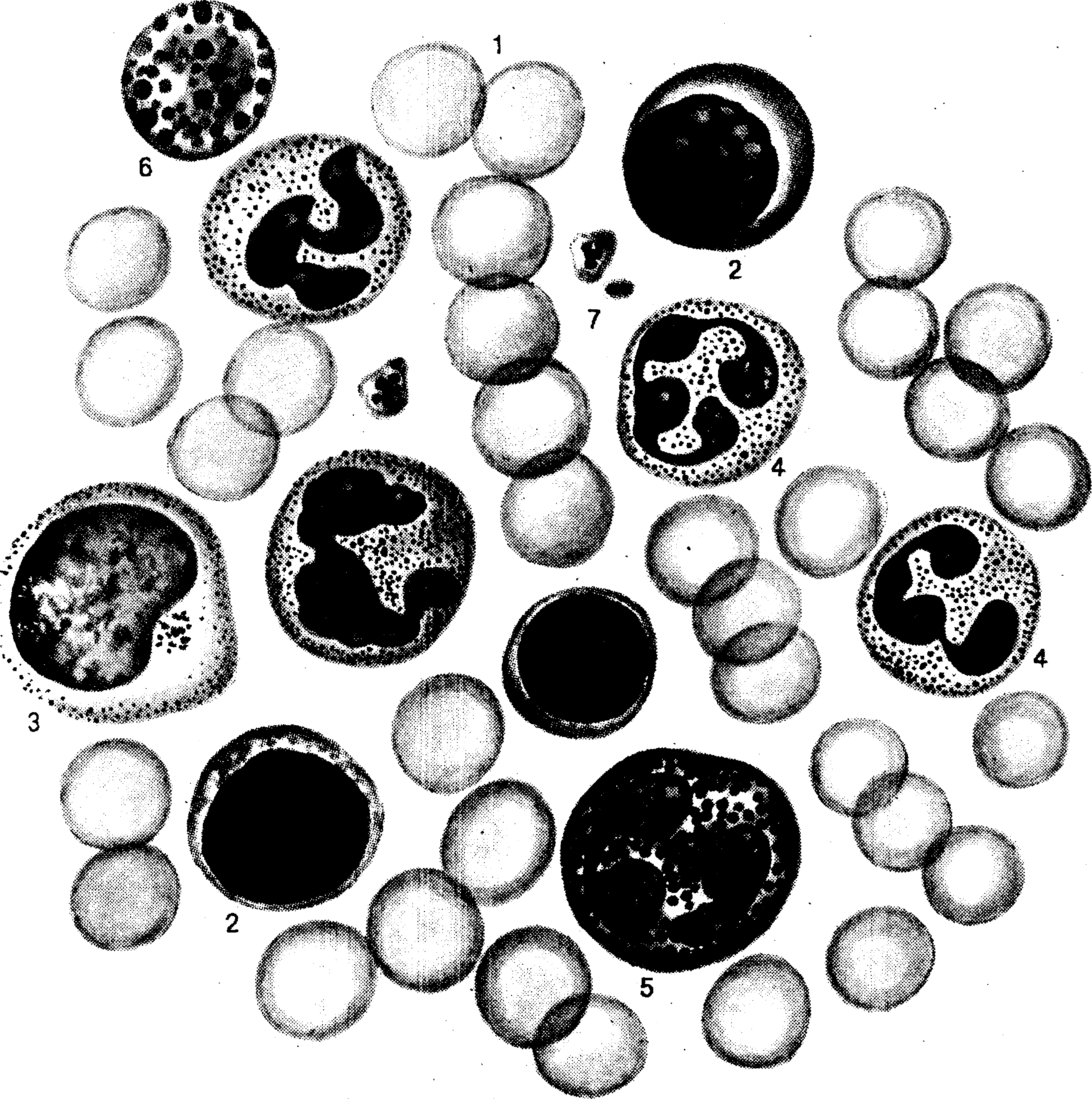
Рис. Клетки периферической крови человека.
1 – эритроциты, 2- лимфоциты, 3- моноциты, 4 – нейтрофильные гранулоциты, 5 – эозинофильные гранулоциты, 6 – базофильные гранулоциты, 7 – тромбоциты.
1.6 Лейкоциты, их виды и физиологическое значение
Лейкоциты содержатся в периферической крови в концентрации 4-9 109 /л. Увеличение количества лейкоцитов называется лейкоцитозом, снижение - лейкопенией. Причиной лейкопении являются токсические и радиационные воздействия на организм. Лейкоцитоз может развиваться у здорового человека при мышечной работе, во время сильных эмоций, после приёма пищи, у женщин при беременности. Патологический лейкоцитоз характерен для инфекционных и воспалительных заболеваний и обеспечивает повышение реактивности организма. Определение числа лейкоцитов имеет большое диагностическое заболевание.
Группы лейкоцитов:
1. Зернистые (гранулоциты). Содержат специфическую зернистость в цитоплазме.
2. Незернистые (агранулоциты). Не содержат зернистости в цитоплазме.
Гранулоциты - клетки диаметром 7-10 мкм подразделяются на:
а) Эозинофилы. Зернистость окрашивается кислыми красителями. Обезвреживают и разрушают токсины белкового происхождения, комплексы антиген-антитело, фагоцитируют гранулы базофилов и тучных клеток, продуцируют гистаминазу, разрушающую гистамин. Количество увеличивается при аллергических реакциях, глистных инвазиях, интоксикациях;
б) Базофилы. Зернистость окрашивается основными красителями, крупная, в цитоплазме - гранулы, содержащие гистамин и гепарин. Благодаря секреции гистамина и гепарина базофилы способствуют миграции нейтрофилов. Базофилы способствуют так же рассасыванию погибших тканей и заживлению. Мембрана базофилов имеет рецепторы к иммуноглобулину Е, который комплементарен к иммунному комплексу, в составе которого есть этот глобулин. После гидролиза лизосомальными ферментами в цитоплазме базофила иммунного комплекса, рецептор вновь синтезируется и через 12 - 24 часа транслоцируется на поверхность мембраны. Благодаря таким циклам, базофил способен элиминировать из плазмы большое количество антигенов, блокированных иммуноглобулином Е.
в) Нейтрофилы имеют мелкую зернистость, которая окрашивается нейтральными красителями. По форме ядра и зрелости делятся на:
- юные (метамиелоциты) - ядро рыхлое, бобовидное,
- палочкоядерные - ядро в виде изогнутой палочки, подковки или буквы S,
- сегментоядерные - ядро состоит из 2-3 долек, связанных между собой тонкими перемычками. Это зрелые нейтрофилы.
Нейтрофилы - микрофаги - фагоцитируют, переваривают и уничтожают микробов, обладают противовирусным действием (продуцируют интерферон). Метаболической особенностью нейтрофилов является анаэробный гликолиз, поэтому нейтрофилы способны осуществлять фагоцитоз в разрушенных и размозженных тканях с ограниченной оксигенацией.
Агранулоциты не содержат зернистости.
а) Лимфоциты - клетки размером 4,5 - 10 мкм ( подразделяются на малые, средние, большие). Содержат очень плотное, темное ядро, цитоплазма окружает ядро в виде узкой каймы, окрашивается в голубой или синий цвет основными красителями.
По функции и месту созревания лимфоцитов различают:
- Т-лимфоциты - дифференцируются в тимусе. Участвуют в клеточном иммунитете.
- В-лимфоциты - дифференцируются в костном мозге. Синтезируют антитела и участвуют в гуморальном иммунитете.
б) Моноциты имеют размеры 10-12 мкм, ядро - бобовидное, подковообразное, дольчатое, цитоплазма окружает ядро более широкой полосой, светло-голубая. Являются тканевыми макрофагами. Завершают процесс фагоцитоза в очагах воспаления, фагоцитируют и собственные поврежденные ткани. Способствуют восстановлению, регенерации.
Лейкоцитарная формула - это процентное соотношение всех видов лейкоцитов. Лейкоцитарная формула, наряду с изучением изменений числа лейкоцитов имеет диагностическое значение.
|
Гранулоциты |
Агранулоциты |
||||||
|
Базофилы |
Эозинофилы |
Нейтрофилы |
Лимфоциты |
Моноциты |
|||
|
миелоциты |
юные |
палочкоядерные |
сегментоядерные |
||||
|
0-1% |
1-5% |
0% |
0-1% |
1-5% |
45-70% |
20-40% |
2-10% |
Ядерный сдвиг лейкоцитарной формулы влево - увеличение молодых форм и появление в периферической крови незрелых клеток (миелоциты, промиелоциты). Увеличение сегментоядерных форм при снижении более молодых называется ядерный сдвиг вправо. Сдвиг влево отражает высокие потенциальные возможности костного мозга в отношении продукции лейкоцитов и является хорошим прогностическим признаком при заболеваниях.
Подсчет числа лейкоцитов.
Кровь разводится в 20 раз 5% раствором уксусной кислоты, подкрашенной метиленовой синью. Заполняют камеру Горяева и под микроскопом подсчитывают число лейкоцитов в 25 больших (400 маленьких) квадратах. Расчет числа лейкоцитов в 1 мкл производится по формуле:
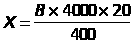
где Х - число лейкоцитов искомое,
В - число лейкоцитов в 25 больших квадратах.
Тромбоциты и их роль в организме.
Тромбоциты имеют дисковидную форму диаметром от 2 до 5 мкм, толщиной около 0,5 мкм. В крови содержится 180-320 х 109 /л. Образуются в костном мозге.
Значение тромбоцитов в организме:
1) Участвуют в гемостазе (содержат тромбоцитарные факторы свёртывания).
2) Участвуют в транспорте креаторных веществ, важных для сохранения сосудистой стенки, стимулируют восстановление эндотелия.
3) Возможно, фагоцитируют низкомолекулярные соединения.
Мембрана тромбоцитов содержит рецепторы, необходимые для активации тромбоцитов, их адгезии (приклеиванию к субэндотелию) и агрегации. Мембрана содержит фосфолипидный фактор 3, формирующий активные коагуляционные комплексы с плазменными факторами свертывания крови. В мембрану встроены гликопротеины, ответственные за адгезию тромбоцитов к коллагену, имеются рецепторы к фактору Виллебранда. Гранулы цитоплазмы содержат АТФ, кальций, серотонин, катехоламины. Кальций регулирует адгезию, образование тромбоксана А2, АДФ, способствует агрегации. Серотонин и катехоламины обеспечивают сокращение сосудов в местах их повреждений.
1.7 Группы крови, резус-фактор
Проблема групповой принадлежности крови была решена исследованиями К. Ландштейнера и Я. Янского, что позволило широко применить в практической медицине переливание крови. Было установлено, что мембрана эритроцитов человека является носителем более 300 антигенов, обладающих способностью вызывать против себя образование иммунных антител. Система антигенов эритроцитов АВО отличается от других групп крови тем, что содержит в сыворотке крови естественные анти-А (альфа) и анти-В (бета) антитела-агглютинины. Антитела не вырабатываются против "своего", т.е. присутствующего в эритроците данного человека антигена - А, В, и Н. Однако антигены А и В широко распространены в животном мире, поэтому после рождения человека в его организме начинается формирование антител против антигенов А и В, поступающих с пищей, бактериями. В результате в плазме появляются анти-А и анти-В антитела, максимум активности их продукции приходится на 8 - 10 летний возраст. Эти антитела называются изоантителами, или агглютининами, поскольку они вызывают склеивание (агглютинацию) эритроцитов, содержащих на мембране соответствующие антигены (агглютиногены).
Группы крови определяют путем постановки реакции агглютинации крови реципиента (человека, которому переливают кровь) со стандартными сыворотками I-IV групп крови, полученных от доноров. Варианты возможных результатов реакций представлены в таблице:
- отсутвие реакции несовместимости при переливании крови донора
|
Группа сыворотки (реципиента) |
Группа эритроцитов (донора) |
|||
|
I (0) |
II (А) |
III (В) |
IV(АВ) |
|
|
I ( и ) |
|
+ |
+ |
+ |
|
II () |
|
|
+ |
+ |
|
III () |
|
+ |
|
+ |
|
IV (0) |
|
|
|
|
В дальнейшем с расширением использования переливаний крови в практической медицине начали фиксировать случаи несовместимости крови при правильном установлении групповой принадлежности в системе АВО. Врачи сразу же обратили внимание на тот факт, что во всех этих случаях кровь переливалась повторно. Проблема была решена К.Ландштейнером и И.Винером. Оказалось, что эритроциты человека, помимо агглютиногенов А и В, могут содержать антиген, обозначенный как резус-фактор. Синтез резус-антигенов эритроцитов контролируется хромосомой. Rh-антигены представлены на мембране эритроцитов тремя связанными участками: антигенами С, E и D. Из этих антигенов лишь "Д" является сильным антигеном, т.е. способным иммунизировать не имеющего его человека. Все люди, имеющие Д-антиген, называются "резус-положитльными" (Rh+), а не имеющие его - "резус-отрицательными" (Rh-). При первом переливании резус-отрицательному реципиенту резус-положительной крови происходит иммунизация с выработкой антител против резус-фактора, которые в дальнейшем сохраняются в течение всей жизни. Повторное переливание этому человеку резус-положительной крови приводит к агглютинации эритроцитов перелитой крови и тяжелой реакции несовместимости.
1.8 Переливание крови. Кровезаменители
Переливание цельной крови в настоящее время проводится с целью восполнения объема крови после острой массивной кровопотери, которая может привести к быстрой гибели организма. При переливании крови учитывается ее групповая и резус совместимость, а также индивидуальная совместимость. Несмотря на то, что лицам со второй группой крови можно перелить кровь второй и первой групп; лицам с третьей группой - третьей и первой; а лицам с четвертой группой (универсальные реципиенты - им можно перелить кровь любой из четырех групп), в настоящее время переливают строго одногруппную кровь (!), совпадающую по резус-фактору. Однако в экстренных ситуациях по жизненным показаниям при отсутствии одногруппной крови допускается однократное переливание лицам с любой группой крови 200 мл крови универсальных доноров (лиц с первой резус-отрицательной группой крови).
Классификация препаратов крови и кровезамещающих растворов.
I. Препараты крови.
1. Цельная консервированная кровь.
2. Препараты форменных элементов крови: а) эритроцитарная масса; б) лейкоцитарная масса; в) тромбоцитарная масса.
3. Препараты плазмы: а) препараты цельной плазмы (нативная плазма, свежезамороженная плазма, сухая плазма, гипериммунная плазма); б) препараты компонентов плазмы (10-20% растворы альбумина, растворы иммуноглобулинов, криопреципитат ).
II. Препараты кровезаменителей.
Кровезамещающие растворы предназначены для экстренного восполнения объема крови после массивных, опасных для жизни кровопотерь. В этих ситуациях наиболее эффективным препаратом явилась бы собственная кровь пострадавшего или одногруппная резус совместимая. Однако ряд причин приводит к разработке новых составов и увеличению производства кровезамещающих растворов:
1. Невозможность обеспечить донорской кровью пострадавших при массовых авариях и катастрофах.
2. Высокая коммерческая стоимость донорской крови.
3. Ограниченные сроки ее хранения, которое к тому же требует соблюдения специальных условий.
4. Необходимость выполнения перед трансфузией проб на биологическую совместимость.
5. Опасности для реципиентов, связанные с многократными переливаниями донорской крови, возможностью попадания в организм возбудителей инфекционных заболеваний - микроорганизмов, вирусов.
По своим эффектам кровезамещающие растворы способны имитировать отдельные функции цельной крови. Кровезамещающие растворы должны отвечать ряду условий: иметь равное осмотическое давление с клетками организма, приближаться к крови по концентрациям катионов, анионов, питательных и буферных веществ. Показатель рН должен быть равен 7,3 - 7,4.
1. Растворы коллоидов
а) растворы гемодинамического ряда (способны длительно циркулировать в сосудистом русле, поддерживая системное артериальное давление; при введении вызывают дополнительное привлечение жидкости из интерстиция в сосудистое русло). Это препараты крупномолекулярной фракции гидролизированного декстрана - полиглюкин, макродекс, желатиноль;
б) растворы реологического ряда (способны улучшать функционирование микроциркуляторного русла органов и тканей) - это препараты среднемолекулярной фракции декстрана - реополиглюкин, реомакродекс, реоглюман;
в) растворы дезинтоксикационного ряда (способны связывать циркулирующие в крови токсические продукты и выводить их из организма через почечный фильтр) - это производные низкомолекулярного поливинилпирролидона - гемодез, полидез, энтеродез;
2. Растворы для парентерального питания
а) препараты, возмещающие потребность в белке: гидролизаты белка (казеина гидролизат и другие в настоящее время практически не используются в связи с высокой реактогенностью и плохой усвояемостью); наборы аминокислот (полиамин, аминофундин);
б) препараты, возмещающие потребность в липидах (жировые эмульсии на основе ферментативно обработанного соевого масла- липофундин, интралипид).
3. Растворы кристаллоидов
а) солевые растворы: простые (физиологический раствор, раствор гидрокарбоната натрия 2%, раствор хлорида калия); сложные (растворы Рингера, Дисоль, Трисоль, Квартасоль, Регидрон);
б) растворы углеводов (растворы глюкозы гипотонические 5%, изотонические 10%, гипертонические 20-40%; растворы декстрозы).
1.9 Свертывание крови (генмостаз): свертывающая и противосвертывающая системы
Термином гемостаз обозначается каскад реакций, обеспечивающих прекращение кровотечения в случаях повреждения тканей и стенки сосудов. В организме здорового человека Кровь способна выполнять свои многочисленные жизненно важные функции при условии сохранения жидкого состояния и непрерывной циркуляции. Жидкое состояние крови поддерживается в результате баланса систем свертывания, противосвертывания и фибринолиза. В норме клетки крови и эндотелий сосудистой стенки имеют отрицательный поверхностный заряд и между собой не взаимодействуют. Непрерывное движение крови препятствует факторам свертывания достигать критического повышения концентрации и образовывать кровяные сгустки в отдаленных от места повреждения участках сосудистой системы. Образовавшиеся в сосудистом русле микроагрегатов клеток крови и микросгустки разрушаются ферментами системы фибринолиза. Внутрисосудистому свертыванию крови так же препятствует эндотелий сосудов, который предотвращает активацию ХII фактора - (ф. Хагемана) и агрегацию тромбоцитов. На поверхности эндотелия сосудистой стенки находится слой растворимого фибрина, который адсорбирует факторы свертывания.
Внутрисосудистому свертыванию крови препятствует эндотелий сосудов, который предотвращает активацию фактора Хагемана и агрегацию тромбоцитов. Эндотелий сосудистой стенки содержит слой растворимого фибрина, который адсорбирует факторы свертывания. Форменные элементы крови и эндотелий имеют поверхностные отрицательные заряды, что противостоит их взаимодействию. Активируют процесс свертывания крови эмоционально-болевой стресс, внутрисосудистое разрушение форменных элементов крови, разрушение эндотелия сосудов и более обширные повреждения кровеносных сосудов и тканей.
Собственно процесс свёртывания крови (коагуляция с образованием красного кровяного сгустка) проходит в 3 фазы:
1. Образование протромбиназы (тромбопластина).
2. Образование тромбина.
3. Образование фибрина.
Предфаза включает сосудисто-тромбоцитарный гемостаз, послефаза включает два параллельно протекающих процесса: ретракцию и фибринолиз (лизис) сгустка. Сосудисто-тромбоцитарная реакция на повреждение первой обеспечивает остановку кровотечения из микрососуда (первичный сосудисто-тромбоцитарный гемостаз), формирование и закрепления тромба (вторичный коагуляционный гемостаз).
Сосудисто - тромбоцитарный гемостаз включает последовательные процессы:
1. Спазм повреждённых сосудов.
2. Адгезию (приклеивание) тромбоцитов к месту повреждения.
3. Обратимую агрегацию (скучивание) тромбоцитов.
4. Необратимую агрегацию тромбоцитов - "вязкий метаморфоз кровяных пластинок".
5. Ретракцию тромбоцитарного сгустка.
Первичный (сосудисто-тромбоцитарный) гемостаз начинается сужением сосудов и завершается их механической закупоркой агрегатами тромбоцитов через 1-3 минуты. После повреждения сосуда внешним разрушающим фактором наступает первичный спазм сосудов. Поэтому в первые секунды часто наблюдается побледнение тканей и отсутствие кровотечения. Первичный спазм обусловлен сокращением гладкомышечных клеток стенки сосудов 1) под влиянием освободившегося из окончаний иннервирующего сосуд симпатического нерва норадреналина и 2) как реакция на механическое воздействие травмирующего фактора. Усиливается за счет циркулирующих в крови катихоламинов, повышение концентрации которых связано с эмоционально-болевым стрессом, который сопровождает любую травму. Вторичный спазм связан с активацией тромбоцитов, разрушение гранул тромбоцитов сопровождается выделением вазоконстрикторных веществ серотонина, адреналина, тромбоксана А2. Сокращение стенки сосуда уменьшает его просвет, что снижает объем кровопотери и снижает кровяное давление. Снижение кровяного давления уменьшает вероятность вымывания тромбоцитарной пробки.
Повреждение сосуда создает условия для контакта тромбоцитов с субэндотелием, коллагеном, соединительной тканью. Белок плазмы и тромбоцитов - фактор Виллебранта (FW) имеет активные центры, которые связываются с активизированными тромбоцитами и рецепторами коллагена. Таким образом, тромбоциты связываются между собой и с участком повреждения сосудистой стенки – происходит процесс адгезии.
В процессе адгезии тромбоцит истончается, появляются шиповидные отростки. Процесс адгезии (приклеивания) тромбоцитов к месту повреждения сопровождается образованием их агрегатов. Факторами агрегации являются АДФ, адреналин. фибриноген, комплекс белков и полипептидов, получивших название "интегрины". В начале агрегация носит обратимый характер, то есть тромбоциты могут выйти из агрегатов. Необратимая агрегация тромбоцитов протекает под влиянием тромбина, который образуется под действием тканевого тромбопластина. Тромбин вызывает фосфорилирование внутриклеточных белков в тромбоците и высвобождение ионов кальция. В результате активации фосфолипазы А2 катализируется образование арахидоновой кислоты. Под влиянием циклооксигеназы образуются простагландины G2 и H3 и тромбоксан А2. Эти соединения инициируют необратимую агрегацию, увеличивают распад тромбоцитов и выделение биологически активных веществ. Усиливается степень сокращения сосудов, фосфолипопротеины мембраны активируют свертывание крови. Из разрушающихся тромбоцитов высвобождаются тромбопластин, ионы кальция, появляются тромбин, нити фибрина, образуется тромбоцитарный сгусток, в котором задерживаются форменные элементы крови. Под влиянием сократительного белка тромбоцитов - тромбостенина наступает ретракция (сокращение) сгустка, тромбоциты приближаются друг к другу, тромбоцитарная пробка уплотняется. Важными регуляторами адгезии и агрегации тромбоцитов является соотношение в крови концентрации простагландина I2 (простациклина) и тромбоксана А2. В норме действие простациклина преобладает над эффектор тромбоксана и в сосудистом русле не идет процесс взаимодействия тромбоцитов. В месте повреждения сосудистой стенки синтез простациклина, что приводит к образованию тромбоцитарной пробки.
В ходе вторичного гемостаза процессы коагуляции фибрина обеспечивают плотную закупорку поврежденных сосудов тромбом красным кровяным сгустком, который содержит не только тромбоциты, но и другие клетки и белки плазмы крови. Коагуляционный гемостаз обеспечивает остановку кровотечения благодаря образованию фибриновых тромбов.
В физиологических условиях большинство факторов свёртывания крови содержится в ней в неактивном состоянии в виде неактивных форм ферментов (за исключением IV фактора - ионов кальция). Факторы плазмы обозначаются римскими цифрами I- XIII.
В коагуляционном гемостазе принимают участие плазменные и клеточные факторы.
Плазменные факторы свёртывания крови:
I. Фибриноген. Глобулярный белок синтезируется в печени. Под влиянием тромбина превращается в фибрин. Агрегирует тромбоциты. Образует фибрилярную сеть кровяного сгустка. Стимулирует регенерацию тканей.
II. Протромбин. Гликопротеид. Под влиянием протромбиназы превращает в тромбин, обладающий протеолитической активностью по отношению фибриногена.
III. ромбопластин. Состоит из белка апопротеина III и фосфолипидов. Входит в состав мембран клеток крови и тканей. Является матрицей, на которой протекают реакции образования протромбиназы.
IV. Ионы Са2+. Участвует в образовании комплексов, которые входят в состав протромбиназы. Стимулируют ретракцию сгустка, агрегацию тромбоцитов, связывают гепарин, ингибируют фибринолиз.
V. Акцеператор. Белок, необходим для образования тромбина. Связывает Ха-фактор с тромбином.
VI. Исключен.
VII. Проконвертин. Гликопротеид. Необходим для образования протромбиназы.
VIII. Антигемофильный глобулин А (АТГ) образует комплексную молекулу с фактором Виллебранта. Необходим для взаимодействия Ixа с X. При его отсутствии развивается гемофилия А.
FW. Образуется эндотелием сосудов, необходим для адгезии тромбоцитов и стабилизации VIII фактора.
IX. Кристмас-фактор. Антигемофильный глобулин В. Гликопротеид. Активирует Х фактор. При его отсутствии развивается гемофилия В.
Х. фактор Стюарта. Прауэра. Гликопротеид. Ха является протромбиназой. Активируется факторами VIIа и IХа. Переводит протромбин в тромбин.
XI. Плазменный предшественник тромбопластина. Гликопротеид. Активируется фактором XIIа, капликреином, высокомолекулярным кининогеном (ВМК).
XII. Фактор Хагемана. Белок. Образуется эндотелием, лейкоцитами, макрофагами. Активируется при контакте с чужеродной поверхностью, адреналином, капликреином. Запускает процесс образования протромбиназы, активирует фибринолиз, активирует XI фактор.
XIII. Фибринстабилизирующий фактор (ФСФ), фибриназа. Синтезируется фибробластами, мегакариоцитами. Стабилизирует фибрин, активирует регенерацию.
Фактор Флетчера. Активирует XII фактор, плазминоген.
Фактор Фитцджеральда, высокомолекулярный кининоген. Образуется в тканях, активируется капликреином. Активирует факторы XII , XI, фибринолиз.
Тромбоцитарные, пластиночные факторы свёртывания крови
3. Тромбоцитарный тромбопластин или тромбопластический фактор. Представляет собой фосфолипид мембран и гранул, высвобождается после разрушения пластинок.
4. Антигепариновый фактор - связывает гепарин и тем самым ускоряет процесс свёртывания крови.
5. Свёртывающий фактор, или фибриноген, определяет адгезию (клейкость) и агрегацию (скучивание) тромбоцитов.
6. Тромбостенин - обеспечивает уплотнение и сокращение кровяного сгустка. Состоит из субъединиц А и М, подобных актину и миозину. Будучи АТФ-азой, тромбостенин сокращается за счёт энергии, освобождаемой при расщеплении АТФ.
10. Сосудосуживающий - серотонин. Вызывает сужение сосудов и уменьшение кровопотери.
11. Фактор агрегации - АДФ.
В эритроцитах содержатся факторы, аналогичные тромбоцитарным: тромбопластин, АДФ, фибриназа.. Разрушение эритроцитов способствует образованию тромбоцитарной пробки и фибринового сгустка. Массовые разрушения эритроцитов (при переливании несовместимой по групповой принадлежности или Rh-фактору крови) представляет большую опасность в связи с возможностью внутрисосудистого свертывания крови.
Моноциты и макрофаги синтезируют II, VII, IX, X факторы системы свертывания и апопротеин III, который является компонентом тромбопластина. Поэтому при инфекционных и обширных воспалительных процессах возможен запуск внутрисосудистого свертывания крови ( ДВС - синдром), который может привести к смерти больного.
Среди тканевых факторов наиболее заметная роль принадлежит тканевому тромбопластину (ф III). Им богаты ткани головного мозга, плацента, легкие, предстательная железа, эндотелий. Поэтому разрушение тканей также может приводить к развитию ДВС-синдрома.
Схема последовательной активации факторов свёртывания крови
В начале этой реакции в крови, в зоне повреждённого сосуда, образуется активная протромбиназа, превращающая неактивный протромбин в тромбин - активный протеолитический фермент, отщепляющий от молекулы фибриногена 4 пептида-мономера. Каждый из мономеров имеет 4 свободные связи. Соединяясь ими друг с другом, конец к концу, бок к боку, они в течение нескольких секунд формируют волокна фибрина. Под влиянием активного фибринстабилизирующего фактора (фактор XIII - активируется тромбином в присутствии ионов кальция) в фибрине образуются дополнительные дисульфидные связи, и сеть фибрина становится нерастворимой. В этой сети задерживаются тромбоциты, лейкоциты, эритроциты и белки плазмы, формируя фибриновый тромб. Неферментные белки - акселераторы (факторы V и VII) ускоряют течение процесса тромбообразования на несколько порядков.
Процесс образования протромбиназы - самый длительный и лимитирует весь процесс свертывания крови. Различают два пути формирования протромбиназы: внешний, активируемый при повреждении сосудистой стенки и окружающих тканей, и внутренний - при контакте крови с субэндотелием, компонентами соединительной ткани сосудистой стенки или при повреждении самих клеток крови. При внешнем пути из мембран клеток повреждённой ткани в плазму высвобождается комплекс фосфолипидов (тканей тромбопластин или фактор III), который совместно с фактором VII действует как протеолитический энзим на фактор Х.
Внутренний механизм запускается при появлении разрушенных и повреждённых клеток крови или при контакте фактора XII с субэндотелием.
Первый этап активации внутренней системы состоит в том, что фактор XII вступает в контакт с "чужеродными" поверхностями. В активации и действии фактора XII участвуют также высокомолекулярный кининоген, тромбин или трипсин.
Далее следует активация факторов XI и IX. После образования фактора 1Ха формируется комплекс: "фактор 1Ха + фактор VIII (антигемофильный глобулин А) + тромбоцитарный фактор 3 + ионы кальция". Этот комплекс активирует фактор Х.
Фактор Ха образует с фактором V и тромбоцитарным фактором 3 новый комплекс, называемый протромбиназой, который в присутствии ионов Са++ превращает протромбин в тромбин. Активация протромбокиназы по внешнему пути занимает около 15 секунд, по внутреннему - 2 - 10 минут.
Противосвертывающая система
Поддержание жидкого состояния крови обеспечивается естественными антикоагулянтами и фибринолизом (растворением сгустков). Естественные антикоагулянты делят на первичные и вторичные. Первичные постоянно присутствуют в крови, вторичные образуются в процессе расщепления факторов свертывания и при растворении фибринового сгустка.
Первичные разделяют на 3 группы:
|
№ по порядку |
Группа |
Представители |
|
1 |
Антитромбопластины |
Антитрмбин III, гепарин, 2 макроглобулин |
|
2 |
Антитромбин |
плацентарный антикоагулянтный протеин |
|
3 |
Препятствующие самосборки фибрина, переходу фибриногена в фибрин |
Ингибитор самосборки фибрина - полипептид, образующийся в тканях. |
Физиологические антикоагулянты поддерживают кровь в жидком состоянии и ограничивают процесс тромбообразования. На долю антитромбина III приходится 75% всей антикоагулянтной активности плазмы. Он является основным плазменным кофактором гепарина, ингибирует активность тромбина, факторов Ха, 1Ха, VIIa, XIIa. Гепарин - сульфатированный полисахарид. Образует комплекс с антитромбином III, трансформируя его в антикоагулянт немедленного действия и усиливая его эффекты, активируя неферментный фибринолиз.
Эндотелиальные клетки неповреждённой сосудистой стенки препятствуют адгезии тромбоцитов на ней. Этому же противодействуют гепариноподобные соединения, секретируемые тучными клетками соединительной ткани, а также простациклин, синтезитруемый эндотелиальными и гладкомышечными клетками сосуда, активация протеина "С" на эндотелии сосуда. Гепариноподобные соединения и гепарин крови усиливают антикоагуляционную активность антитромбина III. Тромбомодулин - рецептор тромбина на эндотелии сосудов, взаимодействуя с тромбином, активирует белок "С", обладающий способностью высвобождать тканевой активатор плазминогена из стенки сосуда.
К вторичным антикоагулянтам относятся факторы, принимавшие участие в свертывании - продукты деградации фибриногена и фибрина, обладающие способностью препятствовать агрегации и свертыванию, стимулировать фибринолиз. Таким образом, ограничивается внутрисосудистая коагуляция и распространение тромбоза.
В клинике для процессов регуляции системы свертывания, противосвертывания и фибринолиза используют гепарин, протамин-сульфат, эпсилон аминокапроновую кислоту.
При заборе крови на анализ для предотвращения ее свертывания в пробирке используют гепарин, соединения связывающие ионы кальция - лимонно и щавелевокислые соли К или Nа, или ЭДТА (этилендиаминтетрауксусная кислота).
1.10 Фибринолиз
Термином "фибринолиз" обозначается процесс растворения кровяного сгустка. В процессе коагуляции фибринолиз предотвращает нарушение микроциркуляции в регионах организма вне зоны повреждения, после остановки кровотечения - реканализацию тромба и восстановление кровоснабжения в дистальных по отношению места образования тромба тканях. процесс разрушения (лизиса) тромба, связан с расщеплением фибрина и фибриногена системой ферментов, активным компонентами которых является плазмин. Плазмин гидролизует фибрин, фибриноген, факторы V, VII, XII, протромбин.
Плазмин в крови находится в неактивном состоянии в виде плазминогена и активируется тканевыми и кровяными активаторами. Тканевые активаторы плазминогена синтезируются эндотелием сосудов. Наибольшее значение среди них имеют тканевой активатор плазминогена (ТАП) и урокиназа, которая вырабатывается в почке юкстагиомерулярным аппаратом.
Внутренний путь активации делят на Хагеман-зависимый и Хагеман-независимый. Хагеман-зависимый осуществляется ф XIIа, ВМК и капликреина. Хагеман-независтмый протекает по механизму срочных реакций и осуществляется протеиназами плазмы. В плазме есть ингибиторы фибринолиза: 2 - антиплазмин, С1 и 1-протеазные ингибиторы, 2 - макроглобулин. Активаторами являются: специфический активатор из эндотелиальных клеток; активированный фактор ХII при взаимодействии с калликреином и высокомолекулярным кининогеном; урокиназа, вырабатываемая почкой; бактериальная стрептокиназа.
Нарушение процесса свертывания крови происходит при недостатке или отсутствии какого-либо фактора, участвующего в гомеостазе. Так, например, известно наследственное заболевание гемофилия, которое встречается только у мужчин и характеризуется частыми и длительным кровотечением. Это заболевание обусловлено дефицитом факторов VIII и IX, которые называются антигемофильными.
Свертывание крови может протекать под влиянием факторов, ускоряющих и замедляющих этот процесс.
Факторы, ускоряющие процесс свертывания крови:
- разрушение форменных элементов крови и клеток тканей (увеличивается выход факторов, участвующих в свертывании крови);
- ионы кальция (участвуют во всех основных фазах свертывания крови);
- тромбин;
- витамин К (участвует в синтезе протромбина);
- тепло (свертывание крови является ферментативным процессом);
- адреналин.
В нормальных условиях кровь в сосудах всегда находится в жидком состоянии, хотя условия для образования внутрисосудистых тромбов существуют постоянно. Поддержание жидкого состояния крови обеспечивается механизмами саморегуляции благодаря существованию соответствующих функциональных систем. Главными звеньями поддержания жидкого состояния крови являются свертывающая и противосвертывающая системы. В настоящее время принято выделять две противосвертывающие системы - первую и вторую.
Первая противосвертывающая система (ППС) осуществляет нейтрализацию тромбина в циркулирующей крови при условии его медленного образования и в небольших количествах. Нейтрализация тромбина осуществляется антикоагулянтами, которые постоянно находятся в крови и поэтому ППС функционирует постоянно. К таким веществам относятся:
- фибрин, который адсорбирует часть тромбина;
- антитромбины препятствуют превращению протромбина в тромбин;
- гепарин блокирует фазу перехода протромбина в тромбин и фибриногена в фибрин, а также тормозит первую фазу свертывания крови;
- продукты лизиса (разрушения фибрина) , которые обладают антитромбиновой активностью, тормозят образование протромбиназы;
- клетки ретикуло-эндотелиальной системы поглощают тромбин плазмы крови.
При быстром нарастании количества тромбина в крови ППС не может предотвратить образование внутрисосудистых тромбов. В этом случае в действие вступает вторая противосвертывающая система (ВПС), которая обеспечивает поддержание жидкого состояния крови в сосудax рефлекторно-гуморальным путем. Резкое повышение концентрации тромбина в циркулирующей крови приводит к раздражению сосудистых хеморецепторов. Импульсы от них поступают в гигантоклеточное ядро ретикулярной формации продолговатого мозга, а затем по эфферентным путям к ретикуло-эндотелиальной системе (печень, легкие и др.) . В кровь выделяются в больших количествах гепарин и вещества, которые осуществляют и стимулируют фибринолиз (например, активаторы плазминогена).
Гепарин ингибирует первые три фазы свертывания крови, вступает в связь с веществами, которые принимают участие в свертывании крови. Образующиеся при этом комплексы с тромбином, фибриногеном, адреналином, серотонином, фактором X11I и др. обладают антикоагулянтной активностью и литическим действием на нестабилизированный фибрин.
Регуляция свертывания крови
Регуляция свертывания крови осуществляется с помощью нейро-гуморальных механизмов. Возбуждение симпатического отдела вегетативной нсрвнои системы, возникающее при страхе, боли, при стрессовых состояниях, приводит к значительному ускорению свертывания крови, что называется гиперкоагуляцией. Основная роль в этом механизме принадлежит адреналину и норадреналину. Адреналин запускает ряд плазменных и тканевых реакций: высвобождение из сосудистой стенки тромбопластина, который быстро превращается в тканевую протромбиназу; адреналин активирует фактор XII, который является инициатором образования кровяной протромбиназы; адреналин активирует тканевые липазы, которые расщепляют жиры и тем самым увеличивается содержание жирных кислот в крови, обладающих тромбопластической активностью; адреналин усиливает высвобождение фосфолипидов из форменных элементов крови, особенно из эритроцитов.
Раздражение блуждающего нерва или введение ацетилхолина приводит к выделению из стенок сосудов веществ, аналогичных тем, которые выделяются при действии адреналина. Следовательно, в процессе эволюции в системе гемокоагуляции сформировалась лишь одна защитно-приспособительная реакция - гиперкоагулемия, направленная на срочную остановку кровотечения. Идентичность сдвигов гемокоагуляции при раздражении симпатического и парасимпатического отделов вегетативной нервной системы свидетельствует о том, что первичной гипокоагуляции не существует, она всегда вторична и развивается после первичной гиперкоагуляции как результат (следствие) расходования части факторов свертывания крови.
Ускорение гемокоауляции вызывает усиление фибринолиза, что обеспечивает расщепление избытка фибрина. Активация фибринолиза наблюдается при физической работе, эмоциях, болевом раздражении.
На свертывание крови оказывают влияние высшие отделы ЦНС, в том числе и кора больших полушарий головного мозга, что подтверждается возможностью изменения гемокоауляции условно-рефлекторно. Она реализует свои влияния через вегетативную нервную систему и эндокринные железы, гормоны которых обладают вазоактивным действием. Импульсы из ЦНС поступают к кроветворным органам, к органам, депонирующим кровь и вызывают увеличение выхода крови из печени, селезенки, активацию плазменных факторов. Это приводит к быстрому образованию протромбиназы. Затем включаются гуморальные механизмы, которые поддерживают и продолжают активацию свертывающей системы и одновременно снижают действия противосвертывающей. Значение условно-рефлекторной гиперкоагуляции состоит, видимо, в подготовке организма к защите от кровопотери.
Система свертывания крови входит в состав более обширной системы - системы регуляции агрегатного состояния крови и коллоидов (PACK), которая поддерживает постоянство внутренней среды организма и ее агрегатное состояние на таком уровне, который необходим для нормальной жизнедеятельности путем обеспечения поддержания жидкого состояния крови, восстановления свойств стенок сосудов, которые изменяются даже при нормальном их функционировании. Система свертывания крови в организме все время находится в активном состоянии, что обусловлено непрерывным выделением тромбопластина из естественно разрушающихся клеток. Гиперкоагуляция развивается в состояниях болевого и эмоционального стресса, протекающего с активацией симпатического отдела автономной нервной системы. Катехоламины способствуют освобождению из стенок тромбопластина. Адреналин непосредственно активирует фактор Хагемана, активирует тканевые липазы, что способствует повышению тромбопластической активности. Раздражение блуждающего нерва приводит к эффектам, аналогичным эффектам адреналина.
1.11 Кроветворение и регуляция системы крови
Гемопоэз - совокупность процессов образования и разрушения форменных элементов крови.
Эритропоэз - процесс образования в костном мозге эритроцитов Он протекает в среднем за 5 дней. Из костного мозга в кровь поступают ретикулоциты, созревающие в течение суток в эритроциты. Органом образования эритроцитов служит красный костный мозг (ККМ), где из стволовой полипотентной клетки через ряд митотических процессов образуется клетка предшественница миелоцитопоэза, а из нее клетка - колониеобразующая единица эритропоэза (КОЕ-Э). В последующем при ее делении образуются эритробласты, дифференцирующиеся в эритроциты. Регуляторами эритропоэза служат: 1) эритропоэтин (в настоящее время называется колониестимулирующим фактором эритропоэза) - гликопротеин M.м = 40000-70000 Да, образуется в почках, возможно, в печени в ответ на воздействие продуктов распада эритроцитов, внешнего фактора Касла, гипоксии. Эритропоэтин:
а) усиливает пролиферацию клеток - предшественниц эритроидного ряда, а также способных к делению эритробластов;
б) увеличивает синтез энзимов, необходимых для синтеза гема и глобина;
в) увеличивает кровоток в костном мозге;
Стимулируют эритропоэз:
-витамины В12 (внешний фактор Касла), фолиевая кислота, внутренний фактор Касла (гликопротеин добавочных клеток желудка) - стимулируют синтез ДНК в эритробластах;
-гормоны (андрогены - стимулируют, эстрогены - угнетают эритропоэз);
-витамины В6, С - стимулируют синтез гема;
-витамины В2, Е, пантотеновая кислота - стимулируют синтез мембранных компонентов;
-вегетативная нервная система (симпатическая - усиливает, парасимпатическая - тормозит эритропоэз).
Ингибируют образование эритропоэтина и эритропоэз кейлоны, которые выделяются зрелыми клетками эритроидного ряда.
Органом разрушения эритроцитов служит селезенка, через синусы которой непрерывно проходят циркулирующие в крови эритроциты. Клетки, имеющие какие-либо дефекты, распознаются и удаляются фиксированными макрофагами.
Лейкопоэз.
Протекает в красном костном мозге, где из клетки предшественницы миелопоэза образуется клетка - колониеобразующая единица гранулоцитопоэза и моноцитопоэза (КОЕ-ГМ). В последующем, при ее дифференцировке образуются монобласты (дают начало моноцитам) и миелобласты (дают начало нейтрофилам, базофилам и эозинофилам). Лимфоцитопоэз протекает в центральном органе иммуногенеза - тимусе (Т-зависимые лимфоциты) и красном костном мозге (В-зависимые лимфоциты) а завершается в периферических органах иммуногенеза - селезенки, лимфатических узлах, миндалинах, червеобразном отростке. Органами разрушения лейкоцитов служат периферические органы иммуногенеза в ретикулярной ткани которых и происходит гибель клеток.
Тромбоцитопоэз.
Протекает в красном костном мозге. Тромбоциты образуются из клеток-колониеобразующих единиц мегакариоцитопоэза (КОЕ-МКЦ), которые дифференцируются в мегакариоциты и от цитоплазмы которых происходит отшнуровка тромбоцитов. Органом разрушения тромбоцитов является селезенка.
1.12 Образование лимфы и ее роль
Все ткани организма, исключая поверхностные слои кожи, ЦНС и костную ткань, имеют сеть лимфатических капилляров, которые, в отличие от кровеносных капилляров, с одного конца замкнуты. Из капилляров формируются лимфатические сосуды, лимфатические протоки, которые впадают в вены. Стенка лимфатического капилляра образована однослойным эпителием, проницаема в большей степени, чем стенка кровеносного капилляра. Сосуды имеют гладкомышечные клетки, обеспечивающие спонтанную перистальтику, и клапаны. Лимфатические сосуды прерываются лимфатическими узлами.
В норме за сутки вырабатывается около 2 литров лимфы, жидкая часть которой является не реабсорбированным фильтратом из кровеносных капилляров. Содержание белка в лимфе выше, чем в плазме - в среднем 20 г/л. В лимфе, оттекающей от печени и от кишечника, выше - до 60 г/л. Давление в терминальных лимфатических сосудах равняется около 1-2 мм рт. ст., скорость лимфотока низкая, при выполнении мышечной работы повышается десятикратно. Основная функция лимфатической системы состоит в удалении из интерстициального пространства избытка воды и белков, которые не реабсорбированы в кровеносные капилляры.
Таким образом, кровь выполняет в организме ряд жизненно важных функций: дыхательную, питательную, экскреторную, терморегуляторную, защитную, гомеостатическую, регуляторную, транспортную, трофическую.
Лейкоциты в организме человека играют важнейшие защитные функции, обеспечивая удаление генетически чужеродных веществ из внутренней среды организма. Они так же необходимы для процессов восстановления тканей после повреждений.
Кровь в организме человека выполняет свои жизненно важные функции, оставаясь в жидком состоянии и при условии непрерывной циркуляции. Жидкое состояние крови сохраняется благодаря балансу систем коагуляции, противосвертывания и фибринолиза. Внутрисосудистому свертыванию крови в организме здорового человека препятствует эндотелий сосудов, который предотвращает активацию фактора Хагемана и агрегацию тромбоцитов.
Активируют процесс свертывания крови эмоционально-болевой стресс, внутрисосудистое разрушение форменных элементов крови, разрушение эндотелия сосудов и более обширные повреждения кровеносных сосудов и тканей. Первичный сосудисто-тромбоцитарный гемостаз и вторичный коагуляционный гемостаз протекают с последовательной сменой фаз аутокаталитически и обеспечивают остановку кровотечения из поврежденных сосудов.
Физиологические антикоагулянты поддерживают кровь в жидком состоянии и ограничивают процесс тромбообразования. В процессе фибринолиза в результате лизиса фибриновой основы тромба происходит после регенерации стенки сосуда восстановление его проходимости и восстановление кровоснабжения тканей.
Установление природы факторов, определяющих групповую принадлежность крови, явилось одним из важнейших достижений теоретической биологии и медицины, позволившим решить проблему совместимости крови при ее переливании, а в последующем - проблему совместимости тканей при трансплантации органов.
Основная функция лимфатической системы состоит в удалении из интерстициального пространства избытка воды и белков, которые не реабсорбированы в кровеносные капилляры.
Список использованных источников
1. Физиология человека. Под редакцией Р. Шмидта и Г. Тевса. – М., Мир.- 1996.
2. Гистология / Под редакцией Ю.И. Афанасьева и Н.А. Юриной. – М., Медицина. – 1989.
3. Основы физиологии человека. Под редакцией Б.И. Ткаченко. – С.-Петербург, 1994.
Размещено на http://www.