Характеристика адреноблокаторов
Вводная часть
адреноблокатор инсульт препарат гипертензия
Созданные в конце 50–х годов XX века будущим лауреатом Нобелевской премии J.W. Black новые лекарственные средства, конкурентно и избирательно ингибирующие связывание катехоламинов с b–адренорецепторами, ведут историю своего клинического применения с 1962 г., когда появился и был внедрен в медицинскую практику пропранолол. За более чем 40–летний период b–адреноблокаторы заняли прочные позиции в фармакотерапии, в первую очередь в лечении сердечно–сосудистых заболеваний. В настоящее время доказана высокая эффективность b–адреноблокаторов при всех формах ИБС (стабильная и нестабильная стенокардия), артериальной гипертензии (АГ), хронической сердечной недостаточности (ХСН).
ß-адреноблокаторы являются препаратами первого выбора при артериальной гипертензии, уменьшая частоту развития инсультов на 42%. Они обладают высокой антиаритмической активностью при нарушениях сердечного ритма (наджелудочковой тахикардии, тахисистолической форме мерцания предсердий, суправентрикулярной и желудочковой экстрасистолии), синдроме «удлиненного QT». ß-адреноблокаторы эффективно используются при вегетативных кризах (панических атаках), тиреотоксикозе, гипертрофической кардиомиопатии, расслаивающей аневризме аорты, пролапсе митрального клапана, эссенциальном треморе, абстинентном синдроме при наркомании и алкоголизме.
Механизм действия ß-АДРЕНОБЛОКАТОРОВ
Кардиальные фармакодинамические эффекты b–адреноблокаторов связаны с блокадой преимущественно b1–адренорецепторов сердца. b–адреноблокаторы, связываясь с b1–адренорецепторами, препятствуют взаимодействию с ними эндогенных катехоламинов (норадреналина, адреналина), что ведет к снижению стимулирующего действия Gs–белка, связанного с b1–адренорецептором на аденилатциклазу. Ее активность резко падает, что проявляется в замедлении синтеза цАМФ. Снижение содержания внутриклеточного цАМФ приводит к тому, что цАМФ–зависимые протеинкиназы остаются неактивными, не могут фосфорилировать мембранные кальциевые каналы, которые остаются закрытыми и, таким образом, снижается ток ионов кальция из внеклеточного пространства, который мог бы играть роль «кальциевой искры», необходимой для массивного высвобождения ионов кальция из депо (саркоплазматического ретикулума). В «рабочих» кардиомиоцитах отсутствие ионов кальция приводит к тому, что не может образоваться комплекс кальций–тропонин С, способный «освободить» места связывания сократительных белков актина и миозина, следствием этого является невозможность образования актино–миозинового комплекса и снижение силы сердечных сокращений (отрицательный инотропный эффект).Уменьшение концентрации ионизированного кальция в клетках проводящей системы сердца (сино–атриального узла – SA–узла) приводит к уменьшению ЧСС (отрицательный хронотропный эффект) и угнетению проводимости (отрицательный дромотропный эффект), в большей степени в антеградном направлении через AV узел и пучок Кента, а также снижению автоматизма (отрицательный батмотропный эффект), особенно в клетках SA–узла, AV–узла, предсердий, и в меньшей степени – желудочков.
Снижение силы сердечных сокращений и ЧСС способствуют уменьшению потребности миокарда в кислороде, что обосновывает возможность применения b–адреноблокаторов в качестве антиангинальных ЛС у больных ИБС. Наличие у этой группы ЛС способности угнетать проводимость и автоматизм обусловливает антиаритмическое действие b–адреноблокаторов. Понижение содержания внутриклеточного кальция за счет блокады b1–адренорецепторов в клетках юкстагломерулярного аппарата (ЮГА) почек сопровождается угнетением выброса ренина в кровь, уменьшением образования ангиотензина II, что наряду со снижением сердечного выброса (за счет уменьшения силы сердечных сокращений и ЧСС) ведет к снижению АД и определяет эффективность b–адреноблокаторов в качестве антигипертензивных ЛС.
β-адреноблокаторы блокируют ß -адренорецепторы, расположенные в различных органах. Различают 2 основных вида ß -адренорецепторов. Первые расположены в сердце и островковой части поджелудочной железы, вторые – в стенках артерий, легких, мочевом пузыре, матке.
Эффекты их стимуляции показаны таблице 1.
Таблица 1
-
Тип адренорецептора
Локализация
Результат стимуляции
ß 1 -рецепторы
синусовый узел
повышение возбудимости, увеличение частоты сердечных сокращений (ЧСС) миокард
коронарные артерии
увеличение силы сокращений
атриовентрикулярный (АВ) узел
расширение
пучок и ножки Гиса
увеличение проводимости
печень, скелетные мышцы
повышение автоматизма увеличение гликогенеза
ß 2 -рецепторы
артериолы, артерии, вены
релаксация
мускулатура бронхов
расслабление
матка беременной женщины
ослабление и прекращение сокращений
островки Лангерганса (ß-кл)
повышение секреции инсулина
жировая ткань
увеличение липолиза
ß 1 и ß 2 -рецепторы
юкстагломерулярный аппарат почек (ЮГА)
увеличение высвобождения ренина
Способность блокировать влияние медиаторов на ß-адренорецепторы миокарда и ослабление влияния катехоламинов на мембранную аденилатциклазу кардиомиоцитов с уменьшением образования цАМФ определяет фармакодинамику ß-адреноблокаторов – их отрицательное ино-, батмо, дромо- и хронотропное действие, антиангинальный, гипотензивный и антиаритмический эффекты.
Влияние на ß 2 -адренорецепторы обусловливает значительную часть побочных действий и противопоказаний к применению ß-адреноблокаторов, в частности, бронхоспазм, сужение периферических сосудов и увеличение общего периферического сопротивления.
Классификация ß-АДРЕНОБЛОКАТОРОВ
Принципы классификации ß-адреноблокаторов основаны на нескольких свойствах: кардиоселективность, внутренняя симпатомиметическая активность, наличие вазодилатирующих свойств, продолжительность действия. Также они отличаются по липо- и гидрофильности.
Основываясь на фармакодинамических эффектах, b–адреноблокаторы принято подразделять на неселективные (неизбирательные), блокирующие b1– и b2–адренорецепторы (пропранолол, тимолол, надолол, соталол) и кардиоселективные (избирательные), преимущественно блокирующие b1–адренорецепторы (бисопролол, ацебутолол, талинолол, атенолол, метопролол, бетаксолол). К α-β–адреноблокаторам относят лабеталол.
Следует отметить, что ряд b–адреноблокаторов обладает собственной или, как ее еще называют, внутренней (частичной агонистической) симпатомиметической активностью (ВСМА), проявляющейся при низкой базальной (в покое) эндогенной симпатической активности, при повышении уровня эндогенной симпатической активности (например, при физической нагрузке) проявляется их b–адреноблокирующее действие. К таким препаратам (табл. 1) относят пиндолол, ацебутолол, талинолол, карведилол, окспреналол. Они в меньшей степени снижают ЧСС и сократимость миокарда в покое, не оказывают негативного влияния на липидный обмен, у них слабее выражен синдром «отмены».
Выделяют также b–адреноблокаторы с дополнительными вазодилатирующими свойствами (ВДС). К ним относятся неселективные b–адреноблокаторы пиндолол, буциндолол, лабетолол и кардиоселективные b–адреноблокаторы – карведилол, проксодолол, небиволол. Вазодилатация может быть обусловлена четырьмя основными механизмами (по отдельности и в комбинации друг с другом):
1) выраженной ВСМА в отношении b2–адренорецепторов сосудов (как, например, у пиндолола);
2) сочетанием b–адреноблокирующей и a–адреноблокирующей активности (как у карведилола и проксодолола);
3) высвобождением из эндотелиальных клеток азота оксида, обладающего вазодилатирующими свойствами (как у небиволола);
4) прямым сосудорасширяющим действием. 1. b-Адреноблокаторы без вазодилатирующих свойств:
а) неселективные (пропранолол, надолол, окспренолол, соталол, тимолол и др.);
б) b1-селективные (атенолол, бетаксолол, бисопролол, метопролол и др.).
2. b-Адреноблокаторы с вазодилатирующими свойствами:
а) неселективные (пиндолол, лабетолол и др.);
б) b1-селективные (карведилол, целипролол и др.)
При сравнении неселективных и кардиоселективных b–адреноблокаторов можно отметить, что последние в низких дозах мало влияют на физиологические реакции, опосредуемые периферическими b2–адренорецепторами (на тонус бронхов и артерий, секрецию инсулина, мобилизацию глюкозы из печени, сократительную активность матки во время беременности), что делает возможным их осторожное назначение для лечения больных с хроническими обструктивными заболеваниями легких, сахарным диабетом, выраженными нарушениями периферического кровообращения («перемежающаяся» хромота, синдром Рейно), а также во время беременности. Кроме того, кардиоселективные b–адреноблокаторы (такие как бисопролол и др.) в минимальной степени ограничивают физическую активность, так как в отличие от неселективных препаратов они не вызывают сужения сосудов скелетной мускулатуры; поэтому при их применении реже наблюдается повышенная утомляемость и мышечная слабость. На фоне назначения кардиоселективных b–адреноблокаторов у некоторых больных, например, с гиперкинетическим типом кровообращения, физическая работоспособность может даже увеличиться.
ß-адреноблокаторы классифицируются также по продолжительности действия:
длительного действия: надолол, атенолол, бетаксолол, бисопролол,
сверхкороткого действия: эсмолол.
Таблица 2
-
Поколение
Свойства
Типичный представитель
1 поколение
Неселективные: ß 1 /ß 2 =1
Пропранолол, тимолол, надолол, соталол
2 поколение
Кардиоселективные: ß 1 /ß 2 > 10
Метопролол, атенолол, бисопролол, ацебутолол, талинолол, бетаксолол
3 поколение:
b –адреноблокаторы с вазодилатирующими свойствами
Неселективные
Пиндолол, буциндолол, лабетолол
Селективные
Небиволол, карведилол. проксодолол
Механизм вазодилатирующего эффекта у различных препаратов различен: например, у лабетолола он опосредован блокадой альфа-рецепторов сосудов. В последние годы интерес практических врачей привлек именно небиволол, отличающийся, помимо высокой селективности, способностью вызывать вазодилатацию за счет модулирующего влияния на выделение окиси азота (NO) эндотелием сосудов. Последняя особенность препарата представляется настолько важной, что некоторые авторы предлагают считать небиволол бета-адреноблокатором третьего поколения
Особенности фармакодинамики ß-АДРЕНОБЛОКАТОРОВ
Сравнительные показатели кардиоселективности некоторых ß-адреноблокаторов представлены в таблице 3.
Таблица3
-
Препарат
Коэффициент селективности (отношение силы связывания с ß 1 -адренорецепторами к силе связывания с ß 2 -адренорецепторами)
Небиволол
288
Атенолол
15
Метопролол
25
Бисопролол
26
Пропранолол
1,9
Согласно результатам исследований in vitro сила связывания небиволола с ß 1 -адренорецепторами превосходит силу связывания с ß 2 -адренорецепторами почти в 290 раз. По этому показателю препарат опережает другие представители группы ß-адреноблокаторов (табл. 3). Это способствует меньшему риску развития побочных эффектов, связанных со стимуляцией ß 2 -адренорецепторов (бронхоспазм, вазоконстрикци я и т.д.).
Как было отмечено выше, небиволол, помимо высокой кардиоселективности, способен вызывать вазодилатацию за счет модулирующего влияния на высвобождение окиси азота эндотелием сосудов (рис. 1).
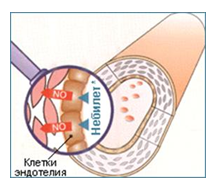
Рис. 1. Небиволол модулирует синтез эндогенной окиси азота клетками эндотелия.
Окись азота, помимо вазодилатирующего эффекта, обладает антиагрегантным и антиатеросклеротическим действием, тормозит пролиферацию гладкомышечных клеток и таким образом предотвращает сосудистое ремоделирование (табл. 4). Соответственно, повышение синтеза окиси азота под влиянием небиволола обусловливает ангиопротективное действие путем нормализации базального тонуса кровеносных сосудов, антиагрегантного, антипролиферативного и антиоксидантного влияния.
Таблица 4. Клиническое значение воздействия окиси азота на различные ткани организма
-
Эффекты окиси азота
(Возможное) значение
Релаксация гладкой мускулатуры
Вазодилатация, снижение периферического сопротивления
Ингибирование активации тромбоцитов
Антитромботическое действие
Ингибирование адгезии и инфильтрации моноцитов
Антиатеросклеротическое действие
Ингибирование пролиферации гладкой мускулатуры, ингибирование сосудистого ремоделирования
Антиатеросклеротическое действие
Особенности фармакокинетики ß-АДРЕНОБЛОКАТОРОВ
Особенности фармакокинетики различных b–адреноблокаторов в значительной мере определяются степенью их растворимости в липидах и воде. По этому признаку различают 3 группы b–адреноблокаторов: липофильные, гидрофильные, липо– и гидрофильные.
• Липофильные b–адреноблокаторы (бетаксолол, карведилол, метопролол, окспренолол, пропранолол, тимолол и др.) быстро и полностью (около 90%) всасываются в ЖКТ, легко проникают через гематоэнцефалический барьер (сопровождается повышением частоты побочных явлений со стороны ЦНС – бессонницей, общей слабостью, сонливостью, депрессией, кошмарными сновидениями, галлюцинациями и т.д.). Некоторые липофильные b–адреноблокаторы (карведилол, талинолол) являются субстратами для гликопротеина–Р1. Все липофильные b–адреноблокаторы подвергается биотрансформации путем окисления с участием изофермента цитохрома Р450 2D6 (CYP2D6), причем пресистемный метаболизм b–адреноблокаторов при первом прохождении через печень составляет до 80%. Необходимо учитывать, что метаболизм b–адреноблокаторов с эффектом «первого прохождения» через печень может меняться даже при нормальной функциональной активности гепатоцитов: липофильные b–адреноблокаторы, уменьшая печеночный кровоток (пропранолол, например, на 30%), могут замедлять свой собственный метаболизм в печени и таким образом удлинять период полувыведения (Т1/2) при длительном применении. Так, при длительном назначении Т1/2 пропранолола может увеличиться в 2–3 раза по сравнению с однократным приемом. Пропранолол, как и другие липофильные b–адреноблокаторы, может замедлять выведение из крови других ЛС, которые метаболизируются в печени (например, лидокаина, гидралазина, теофиллина). Снижение биотрансформации b–адреноблокаторов с выраженным пресистемным метаболизмом особенно выражено у больных циррозом печени, застойной недостаточностью кровообращения и в пожилом возрасте (у этих групп больных доза b–адреноблокаторов должна быть снижена). Липофильные b–адреноблокаторы интенсивно связываются с белками плазмы крови (пропранолол – на 80–93%). У липофильных b–адреноблокаторов отмечается большой объем распределения.
• Гидрофильные b–адреноблокаторы (атенолол, надолол, соталол и др.) не полностью (30–70%) и неравномерно всасываются в ЖКТ и обычно в незначительной мере (0–20%) метаболизируются в печени. Они выводятся почками в неизмененном виде (40–70%), либо в виде метаболитов. Гидрофильные b–адреноблокаторы имеют более продолжительный Т1/2 (от 6 до 24 ч), чем липофильные. Т1/2 гидрофильных b–адреноблокаторов увеличивается у больных со сниженной скоростью клубочковой фильтрации (СКФ), т.е. при почечной недостаточности, а также у пожилых лиц; в таких случаях следует уменьшить суточную дозу препаратов за счет кратности приема. При выраженной почечной недостаточности более безопасным является назначение не гидрофильных, а липофильных b–адреноблокаторов (бисопролол и др.), которые метаболизируются в печени. Поскольку выведение гидрофильных b–адреноблокаторов мало зависит от функции печени, они не взаимодействуют с ЛС, которые метаболизируются в печени и более предпочтительны у больных с тяжелыми заболеваниями печени.
• К третьей группе относятся b–адреноблокаторы, растворимые как в жирах, так и в воде (ацебутолол, бисопролол, пиндолол, целипролол и др.), они подвергаются частично подвергаются биотрансформации в печени (40–60%), остальная часть выводится почками в неизмененном виде. b–адреноблокаторы со сбалансированным клиренсом обычно имеют небольшой Т1/2 (от 3 до 12 ч). Так, сбалансированный клиренс бисопролола объясняет низкую вероятность взаимодействия этого препарата с другими ЛС и большую безопасность их применения у больных с умеренной печеночной или почечной недостаточностью. В то же время при тяжелой печеночной и/или почечной недостаточности суточные дозы b–адреноблокаторов со сбалансированным клиренсом рекомендуют уменьшать в 1,5–2 раза.
Существуют b–адреноблокаторы (эсмолол), которые имеют очень короткий Т1/2, так как разрушаются эстеразами крови. Соответственно, они обладают сверхкоротким действием, которое полностью исчезает через 30 минут после прекращения внутривенной инфузии. Эсмолол может быть использован при гипертонических кризах, особенно они эффективны при т.н. симпатико–адреналовых кризах.
Особенности фармакокинетики наиболее часто применяемых ß-адреноблокаторов представлены в таблице 5.
Таблица 5. Особенности фармакокинетики некоторых бета-адреноблокаторов.
-
Препарат
Биодоступность (%)
Липофильность
Период полувыведения
Небиволол
96% у «медленных» метаболизаторов,
12% - у «быстрых»
+++
10-11 ч
Атенолол
40-60
-
3-6 ч
Метопролол
40-50
+
3-6 ч
Бисопролол
90
++
10-12 ч
Пропранол
20-30
+++
3-5 ч
Для оценки выраженности и продолжительности гипотензивного действия пролонгированных препаратов Управление США по контролю за лекарствами и продуктами (FDA) предложило в 1988-1990 гг. использовать коэффициент «конечный/пиковый» (trough/peak, Т/Р), т.е. соотношение между наименьшим снижением систолического или диастолического давления в конце междозового интервала и максимальным его снижением на высоте эффекта препарата. Оптимальной представляется гипотензивная терапия, при которой отсутствуют значительные колебания АД в течение суток, т.е. этот коэффициент должен стремиться к единице или 100%. По рекомендациям FDA коэффициент «конечный/пиковый» должен быть не менее 50%, т.е. современные гипотензивные средства должны обеспечивать снижение АД через 24 ч после приема не менее чем на 50% от снижения показателей в период максимального гипотензивного действия. Невысокие колебания АД способствуют уменьшению повреждения сосудистой стенки, а следовательно, улучшают прогноз заболевания.(рис.2).
1. Небиволол
2. Эналаприл
3. Нифедипин
4. Амлодипин
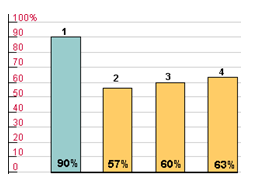
Рис. 2. Индекс "конечный/пиковый" (trough/peak) гипотензивных препаратов.
Метаболические эффекты ß-АДРЕНОБЛОКАТОРОВ
При длительном (от 6 мес до 2 лет) применении неселективных бета-адреноблокаторов повышаются триглицериды в крови в широком диапазоне (от 5 до 25%) и снижается холестерин фракции липопротеинов высокой плотности (ХСЛПВП) в среднем на 13%. Влияние неселективных b-адреноблокаторов на липидный профиль связывают с инги-бированием липопротеинлипазы, так как бета-адренорецеп-торы, снижающие активность липопротеинлипазы, оказываются без контррегуляции со стороны бета2-адренорецепто-ров, являющихся их антагонистами в отношении этой ферментативной системы. При этом наблюдается замедление катаболизма липопротеинов очень низкой плотности (ЛПОНП) и триглицеридов. Количество ХСЛПВП уменьшается, поскольку эта фракция холестерина является продуктом катаболизма ЛПОНП. Убедительной информации о клиническом значении влияния неселективных бета-адреноблокаторов на липидный профиль до сего времени не получено, несмотря на огромное количество наблюдений разной продолжительности, представленных в специальной литературе. Повышение триглицеридов и снижение ХСЛПВП не характерно для высокоселективных бета-адреноблокаторов, более того, имеются данные, что метопролол замедляет процесс атерогенеза.
Влияние на обмен углеводов опосредуется через бета2-адренорецепторы, так как через эти рецепторы регулируются секреция инсулина и глюкагона, гликогенолиз в мускулатуре и синтез глюкозы в печени. Применение неселективных бета-адреноблокаторов при сахарном диабете типа 2 сопровождается повышением гипергликемии, а при переходе на селективные бета-адреноблокаторы эта реакция устраняется полностью. В отличие от неселективных бета-адреноблокаторов селективные бета-адреноблокаторы не удлиняют гипогликемию, индуцированную инсулином, так как гликогенолиз и секреция глюкагона опосредуются через бета2-адренорецепторы. В клиническом исследовании было установлено, что метопролол и бисопролол по влиянию на углеводный обмен при сахарном диабете типа 2 не отличаются от плацебо и коррекции гипогликемических средств не требуется. Тем не менее чувствительность к инсулину снижается при использовании всех бета-адреноблокаторов, причем под влиянием неселективных бета-адреноблокаторов более существенно.
Мембраностабилизирующая активность бета-адреноблокаторов обусловлена блокадой натриевых каналов. Она свойственна лишь некоторым бета-адреноблокаторам (в частности, имеется у пропранолола и некоторых других, не имеющих клинического значения в настоящее время). При применении терапевтических доз мембраностабилизирующее действие бета-адреноблокаторов не имеет клинического значения. Оно проявляется нарушениями ритма при интоксикации вследствие передозировки.
Наличие свойств частичного агониста бета-адренорецепторов лишает препарат способности снижать ЧСС при тахикардии. По мере того как накапливались доказательства снижения летальности у пациентов, перенесших ОИМ, при терапии бета-адреноблокаторами, становилась все более достоверной корреляционная связь их эффективности с уменьшением тахикардии. Было установлено, что препараты со свойствами частичных агонистов бета-адренорецепторов (окспренолол, практолол, пиндолол) мало влияли на ЧСС и летальность в отличие от метопролола, тимолола, пропранолола и атенолола. В дальнейшем, в процессе исследования эффективности бета-адреноблокаторов при ХСН было установлено, что буциндолол, обладающий свойствами частичного агониста, не изменял ЧСС и не оказывал существенного влияния на летальность в отличие от метопролола, карведилола и бисопролола.
Вазодилатирующее действие присутствует лишь у некоторых бета-адреноблокаторов (карведилол, небиволол, лабетолол) и может иметь важное клиническое значение. Для лабеталола этот фармакодинамический эффект определил показания и ограничения для его применения. Однако клиническая значимость сосудорасширяющего действия других бета-адреноблокаторов (в частности, карведилола и небивалола) пока не получила полной клинической оценки.
Противопоказания
К абсолютным противопоказаниям к применению b–адреноблокаторов относят выраженную брадикардию в покое (менее 50), синдром слабости синусового узла, AV–блокаду II и III степени (кроме больных с искусственным водителем ритма), кардиогенный шок, отек легких, бронхиальная астма и хронический обструктивный бронхит (для неселективных b–адреноблокаторов), артериальную гипотензию (систолическое АД ниже 100 мм рт ст). К относительным противопоказаниям к применению b–адреноблокаторов относят: нарушения периферического кровообращения («перемежающаяся» хромота, синдром Рейно), депрессивные состояния, феохромоцитому.
Следует упомянуть о потенциальной возможности возникновения синдрома отмены при резком прекращении приема b–адреноблокаторов. Резкое прекращение приема b–адреноблокаторов опасно, в первую очередь, для больных ИБС, поэтому отменять их следует постепенно. При использовании препаратов с ВСМА риск обострения заболевания меньше. Организм реагирует на любое вмешательство в адаптационные механизмы, поэтому при блокаде b–адренорецепторов может компенсаторно повышаться чувствительность либо увеличиваться количество b–адренорецепторов. Другими вероятными причинами синдрома «отмены» могут быть увеличение агрегации тромбоцитов и активности гормонов щитовидной железы. Внезапное прекращение применения b–адреноблокаторов может проявляться симптомокомплексом (тахикардия, повышение АД, ухудшение течения стенокардии, иногда развитие острого инфаркта миокарда вплоть до летального исхода), обусловленным повышенной активностью симпатической нервной системы. Последнее неблагоприятно сказывается на течении заболеваний сердечно–сосудистой системы. Кроме того, защитное действие b–адреноблокаторов позволяет больным ИБС переносить более высокие нагрузки, связанные с их работой. При резкой отмене препарата больные не успевают «перестроиться» (не ограничивают в должной мере физическую нагрузку) и поэтому состояние их может существенно ухудшаться.
Показания к применению
К основным показаниям к применению b–адреноблокаторов относятся:
– стенокардия напряжения с эпизодами ишемии миокарда, сопровождающиеся или не сопровождающиеся болевыми ощущениями;
– артериальная гипертензия (АГ);
– профилактика развития желудочковых и предсердных аритмий;
– первичная профилактика инсульта и ИБС у больных с АГ;
– вторичная профилактика инфаркта миокарда (ИМ) после перенесенного ИМ;
– профилактика внезапной смерти у больных с синдромом врожденного удлинения интервала QT;
– улучшение “насосной” функции сердца при хронической сердечной недостаточности (ХСН) – карведилол, метопролол и бисопролол;
– системные заболевания с нарушением адренергической активности (тиреотоксикоз, синдром Марфана, эссенциальный тремор, алкогольная абстиненция).
b–адреноблокаторы применяют также по следующим показаниям: расслаивающая аневризма аорты, гипертрофическая обструктивная кардиомиопатия, дигиталисная интоксикация; пролапс митрального клапана, тетрада Фалло, митральный стеноз (тахисистолическая форма), синдром вегетативной дистонии.
Взаимодействия с другими ЛС
Бета–адреноблокаторы могут вступать как в фармакокинетические, так и в фармакодинамические взаимодействия с другими ЛС.
Фармакокинетические взаимодействия. Наиболее клинически значимыми являются взаимодействия b–адреноблокаторов с другими ЛС на уровне биотрансформации. При этом следует отметить, что ЛС, являющиеся ингибиторами CYP2D6 (флуоксетин, пароксетин, сертралин, амиодарон, целекоксиб, циметидин, тербинафин), замедляют биотрансформацию липофильных и липофильно–гидрофильных b–адреноблокаторов, повышая их концентрацию в плазме крови и риск возникновения НЛР.
Фармакодинамические взаимодействия. Сочетание b–адреноблокаторов с ЛС, обладающими собственным отрицательным ино– и хронотропным действием, может привести к тяжелым НЛР. При сочетанном применении b–адреноблокаторов с клонидином отмечается выраженное снижение АД и брадикардия, особенно при нахождении больных в горизонтальном положении. Отмена клонидина в этом случае может вызвать значительное повышение АД, что связано с усилением выделения норадреналина из пресинаптических окончаний и выраженным сужением сосудов за счет стимуляции b–адренорецепторов, усугубляющегося сопутствующей блокадой b–адренорецепторов.
Сочетанное назначение b–адреноблокаторов с верапамилом, амиодароном, сердечными гликозидами может привести к резкой брадикардии и нарушениям AV–проводимости. Поэтому при применении подобных комбинаций необходим тщательный контроль ЭКГ (ЧСС, интервал PQ). Назначение b–адреноблокаторов с нитратами или дигидропиридиновыми антагонистами кальция является обоснованным, поскольку первые снижают потребность миокарда в кислороде, а нитраты и антагонисты кальция, снижая тонус периферических и коронарных сосудов, обеспечивают гемодинамическую разгрузку миокарда и увеличение коронарного кровотока. Также рациональными комбинациями у больных АГ являются:
– b–адреноблокаторы + антагонисты кальция (производные дигидропиридина);
– b–адреноблокаторы + диуретики;
– b–адреноблокаторы + a–адреноблокаторы.
Заключение
Таким образом, b–адреноблокаторы являются ЛС, которые по праву можно назвать «краеугольным камнем» современной кардиологии, т.к. они зарекомендовали себя как высокоэффективными и безопасными препаратами у пациентов в первую очередь с ИБС, АГ, ХСН. Однако эффективность и безопасность b–адреноблокаторов у пациентов во многом зависит от знаний клинико–фармакологических аспектов применения этой группы ЛС, которые позволят врачу индивидуально подойти к выбору b–адреноблокатора и его режима дозирования.
Способы применения и дозы
Важное клиническое значение имеет длительность действия антигипертензивного b-адреноблокатора, назначаемого для длительной терапии гипертонической болезни. Во-первых, больные гораздо охотнее регулярно принимают предписанные врачом антигипертензивные препараты, если их достаточно принять 1 раз в сутки. Во-вторых, внезапное прекращение приема короткодействующих b-адреноблокаторов, в том числе и по причине забывчивости больного, приводит к развитию феномена (синдрома) отмены.
У больных гипертонической болезнью феномен отмены b-адреноблокаторов может проявляться как резким повышением АД, так и развитием нестабильной стенокардии и острого инфаркта миокарда. Феномен отмены в виде резкого подъема АД описан у некоторых больных гипертонической болезнью даже после внезапного прекращения приема такого длительнодействующего b-адреноблокатора, как атенолол, который обычно рекомендуют принимать 1 раз в сутки. С другой стороны, не наблюдается гипертензивной реакции на отмену бетасолола, b-адреноблокатора со сверхдлительным антигипертензивным.
Таблица 5.
-
Препарат
Средние дозы, мг/сут
Кратность приема
Атенолол
25–100
1–2
Ацебутолол
200–800
1–2
Бетаксолол
10–20
1
Бисопролол
2,5–10
1
Карведилол
25–50
2
Метопролол*
50–200
2
Надолол
40–160
1
Окспренолол**
60–200
2–3
Пиндолол**
14–40
2–3
Пропранолол*
40–240
2–3
Пропранолол*
40–240
2–3
Соталол***
80–160
1–2
Целипролол
200–400
1–2
* Существуют ретардные формы метопролола и пропранолола, которые можно принимать 1 раз в день.
** Обладает ВСА, используется лишь при лечении артериальной гипертензии во время беременности.
*** Чаще используется как антиаритмический препарат.
Клинические преимущества и использование в особых группах больных
Пожилой возраст
Применение b-адреноблокаторов у пожилых не является патогенетически обоснованным, так как с возрастом чаще встречается гипокинетический тип кровообращения. Кроме того, частое сочетание у этого контингента больных АГ с другими заболеваниями (хронические обструктивные заболевания легких, атеросклероз нижних конечностей) ограничивает применение b-адреноблокаторов.
Однако, по крайней мере 3 крупных исследования, в которых были использованы b-адреноблокаторы в сочетании или без диуретиков, показали, что у пожилых людей этот вид терапии приводит к снижению частоты инсультов и инфарктов и достаточно хорошо переносится ими.
При сравнении выраженности гипотензивного эффекта, например бисопролола (Конкора) , у молодых (моложе 60 лет, средний возраст 50,5 лет) и пожилых людей (старше 60 лет, средний возраст 72 года) значимых различий не получено, а процент больных, имевших положительный эффект, был несколько большим среди пожилых, чем у молодых, – 83,8 и 76,1 соответственно, и большее число больных отвечают на низкие дозы препарата: 60 и 53,7% соответственно. В то же время частота побочных эффектов существенно не отличается.
Бетаксолол оказывает достаточно выраженное гипотензивное действие у пожилых , часто для достижения эффекта им необходимы меньшие дозы, чем молодым. Препарат не оказывает существенного побочного действия, в частности не вызывает обструкции дыхательных путей. Аналогично и для карведилола частота гипотензивного эффекта у пожилых и молодых людей одинакова – 84%, а дозы для достижения гипотензивного эффекта необходимы несколько меньшие – 25 мг.
Неселективные ß –АДРЕНОБЛОКАТОРЫ
ПРОПРАНОЛОЛ - неселективный бета-адреноблокатор без собственной симпатомиметической активности с непродолжительным действием.
Пропранолол назначают внутрь начиная с небольших доз - 10-20 мг, постепенно - особенно пожилым людям и при подозрении на сердечную недостаточность - в течение 2-3 дней доводя суточную дозу до эффективной (160-180-240 мг). Учитывая короткий период полувыведения препарата, для достижения постоянной терапевтической концентрации необходимо принимать пропранолол 4-5 раз в день. Лечение может быть длительным. Следует помнить, что высокие дозы препарата приводят к учащению его побочных эффектов. Для выбора оптимальной дозы необходимо регулярное измерение ЧСС и АД.
Биодоступность таблеток пропранолола после приема внутрь — менее 30%, а при использовании, малых доз - еще меньше. Период полувыведения относительно короток - 2-3 часа. Из-за большой скорости метаболизма препарата при первом прохождении через печень его концентрации в плазме крови после приема одной и той же дозы могут различаться у разных пациентов в 7-20 раз. С мочой элиминируется 90% принятой дозы, в неизмененном виде - менее 1%. На распределение в организме пропранолола и, по-видимому, других бета-адреноблокаторов оказывает влияние ряд препаратов. В то же время сами бета-адреноблокаторы могут изменять метаболизм и фармакокинетику ряда лекарств.
Отменять пропранолол рекомендуется постепенно, особенно при дли тельном приеме и использовании больших доз (на 50% дозы в течение од ной недели), так как резкое прекращение его приема может вызвать сильный подъем АД.
НАДОЛОЛ - неселективный бета-адреноблокатор без внутренней симпатомиметической и мембраностабилизирующей активности. Отличается от остальных препаратов этой группы длительным действием и способностью улучшать функцию почек. Обладает более выраженной антиангинальной активностью, чем пропранолол.
Абсорбируется в среднем около 30% принятой внутрь дозы препарата. Только 18—21 °/о связываются с белками плазмы. Пик концентрации надолола в крови после приема внутрь - через 3—4 часа. Период полувыведения - от 14 до 24 часов, что позволяет при лечении больных артериальной гипертонией назначать препарат 1 раз в день. Надолол не метаболизируется в организме человека. Этим объясняются длительный период полувыведения препарата и большая по сравнению с другими продолжительность фармакологических эффектов. Надолол выводится почками и кишечником в неизмененном виде. Полностью — через 4 дня после однократно принятой дозы.
Надолол назначают по 40-240 мг 1 раз в день. Стабильный уровень его концентрации в крови - через 6-9 дней приема.
ПИНДОЛОЛ - неселективный бета-адреноблокатор с симпатомиметической активностью.
Препарат вызывает менее выраженный отрицательный инотропный эффект в покое, чем пропранолол. Слабее, чем другие неселективные бета-адреноблокаторы, влияет на бета-2-адренорецепторы и потому безопаснее при бронхоспазме и сахар ном диабете. В средних и тяжелых случаях артериальной гипертонии применяется совместно с диуретиками и другими гипотензивными средствами. Гипотензивный эффект пиндолола ниже, чем у пропранолола: начало действия - через неделю, а максимальный эффект - через 4-6 недель.
Пиндолол хорошо всасывается при приеме внутрь. Отличается высокой биодоступностью. Период полувыведения - 3-6 часов, бета-блокирующий эффект сохраняется в течение 8 часов. С белком соединяется около 57% принятой дозы. С мочой выделяются 80% препарата (40% в неизмененном виде), метаболиты его представлены в виде глюкуронидов и сульфатированных соединений. Недостаточность функции почек существенно не меняет константы элиминации и период полувыведения. Препарат проникает через ГЭБ и плаценту. По блокирующему действию 2 мг пиндолола эквивалентны 40 мг пропранолола.
Пиндолол применяют по 5 мг 3^ раза в день, а в тяжелых случаях по 10 мг 3 раза в день. При необходимости препарат можно вводить внут ривенно капельно по 0,4 мг; максимальная доза при внутривенном введе нии - 1-2 мг. Неселективные бета-адреноблокаторы совместимы с диуре тиками, антиадренергическими препаратами, метилдопой, резерпином, барбитуратами, наперстянкой.
Селективные ß –АДРЕНОБЛОКАТОРЫ
МЕТОПРОЛОЛ — селективный бета-адреноблокатор.
Гипотензивный эффект метопролола наступает быстро: систолическое давление снижается через 15 мин, максимально - через 2 часа и эффект продолжается 6 часов. Диастолическое давление стабильно снижается через несколько недель регулярного приема препарата. Метопролол назначают при артериальной гипертонии и стенокардии по 50-100 мг/сут., хотя для лечения применяют и дозы 150-450 мг/сут.
Биодоступность его - 50%. Период полувыведения - 3-4 часа. Препарат подвергается интенсивному пресистемному метаболизму в результате первого прохождения через печень. С белками плазмы крови связывается лишь около 12% препарата. Метопролол быстро распределяется в тканях, проникает через гематоэнцефалический барьер, обнаруживается в грудном молоке в более высокой концентрации, чем в плазме. Препарат активно метаболизируется, и 5—10% его в неизмененном виде выводится с мочой; два крупных метаболита также обладают бета-адреноблокирующей активностью. Бета-адренобло-кирующая эффективность метапролола линейно зависит от дозы и прямо пропорциональна его концентрации в крови. При почечной недостаточности аккумуляции препарата в организме не происходит, а у больных циррозом печени метаболизм его замедляется, поэтому дозы следует уменьшать.
АТЕНОЛОЛ — селективный бета-адреноблокатор, не обладающий собственной симпатомиметической и мембраностабилизирующей активностью. При лечении артериальной гипертензии может использо ваться как в монотерапии, так и в комбинации с другими гипотензивными средствами.
Маскирует клинические проявления тиреотоксикоза. При артериальной гипертензии начальная доза - 50 мг один раз в день в течение двух-трех недель. При необходимости дозу увеличивают до 100 мг один раз в день. Если и в этом случае эффект не достигнут, рекомендуют проводить комбинированную терапию с диуретиками или антагонистами кальция.
Абсорбируется приблизительно на 50% из желудочно-кишечного тракта. Пик плазменной концентрации - через 2-4 часа. Незначительно или вообще не метаболизируется в печени и элиминирует, преимущественно почками. Приблизительно 6-16% связываются с белками плазмы. Период полувыведения оральной формы - 6-7 часов как при разовом, так и при длительном назначении. При нарушении почечной функции (клубочковой фильтрации ниже 35 мл/мин) необходима коррекция дозы. После орального приема снижение сердечного выброса наступает уже через час, максимальный эффект - 2^4 часа, продолжительность - не менее 24 часов. Гипотензивный эффект, как и для всех бета-адреноблокаторов, не коррелирует с уровнем в плазме и развивается после постоянного приема в течение нескольких недель.
Применение при ИБС
В настоящее время b–адреноблокаторы применяются при всех формах ИБС. Антиангинальный эффект b–адреноблокаторов объясняется следующими возможными механизмами:
– уменьшением потребности миокарда в кислороде за счет снижения ЧСС, АД и сократимости миокарда;
– увеличением коронарного кровотока за счет увеличения времени диастолической перфузии в условиях снижения ЧСС;
– улучшением коллатерального кровотока, перераспределение кровотока в зоны ишемии миокарда;
– уменьшением микрососудистых повреждений миокарда;
– стабилизацией клеточных и лизосомальных мембран;
– улучшением высвобождения кислорода из оксигемоглобина;
– торможением агрегации тромбоцитов.
Применение при артериальной гипертензии
Механизм антигипертензивного действия различных b–адреноблокаторов обусловлен:
– уменьшением сердечного выброса в результате ослабления сократительной способности миокарда левого желудочка и урежения ЧСС;
– торможением секреции ренина;
– перестройкой барорефлекторных механизмов дуги аорты и каротидного синуса;
– уменьшением высвобождения норадреналина из окончаний постганглионарных симпатических нервных волокон в результате блокады пресинаптических b2–адренорецепторов;
– увеличением высвобождения вазодилатирующих веществ (простагландинов Е2 и I2, азота оксида, предсердного натрийуретического фактора и др.);
– уменьшением ОПСС;
– влиянием на сосудодвигательные центры продолговатого мозга.
b–адреноблокаторы особенно показаны больным АГ на фоне гиперкатехоламинемии и гиперсимпатикотонии. Как правило, у таких пациентов имеются тахикардия, повышенный ударный и минутный выброс крови. При лечении АГ очень важное значение имеет не только снижение АД, но и защита органов–мишеней – сердца, почек, головного мозга, периферических сосудов. b–адреноблокаторы наравне с ингибиторами АПФ снижают выраженность гипертрофии миокарда левого желудочка.
Применение при хронической сердечной недостаточности
В последнее время b–адреноблокаторы стали применяться при ХСН. Активация симпато–адреналовой системы (САС) – это один из основных ранних компенсаторных механизмов при снижении сердечного выброса и развитии сердечной недостаточности. При ХСН имеет место длительная хроническая гиперактивация САС, которая из компенсаторной реакции превращается в патогенный фактор, способствующий усугублению ХСН. Так, имеется прямая связь между повышенным уровнем норадреналина плазмы и смертностью больных с ХСН. Исследования последних лет позволили суммировать негативное воздействие гиперактивации САС при ХСН:
– дисфункция и гибель кардиомиоцитов (за счет некроза и ускорения апоптоза);
– ухудшение гемодинамики;
– снижение плотности и аффинности b–адренорецепторов;
– тахикардия;
– гипертрофия миокарда;
– провокация ишемии миокарда (за счет тахикардии, гипертрофии миокарда и вазоконстрикции);
– провокация аритмий.
Исходя из изложенного, становится понятным, что теоретически имеется множество точек приложения действия b–адреноблокаторов при ХСН.
Лечение больных ХСН b–адреноблокаторами начинают с минимальных доз. Каждые 1–2 недели дозу увеличивали в два раза. Для достижения положительных гемодинамических и клинических эффектов b–адреноблокаторов, которые рассчитывает получить клиницист, суточная доза должна составлять 10 мг бисопролола, 100–200 мг для метопролола и 50 мг для карведилола. Конечно, после первичной оценки толерантности к препаратам период титрования продолжается в амбулаторных условиях. Срок титрования не является строго детерминированным, но может растягиваться на месяцы. Для удобства титрования дозы бисопролола была создана специальная форма препарата – Конкор Кор (таблетки бисопролола по 2,5 мг). Таким образом, лечение ХСН начинается с половины таблетки Конкор Кора.
Применение при остром инфаркте миокарда
Самая частая причина летальных исходов при ОИМ — нарушения ритма. Однако риск остается повышенным, и в постинфарктном периоде большинство летальных исходов наступает внезапно. Впервые в рандомизированном клиническом исследовании (1985 г.) было установлено, что применение бета-адреноблокатора метопролола при ОИМ снижает летальность. Метопролол вводили внутривенно на фоне ОИМ с последующим применением этого препарата внутрь. Тромболизис при этом не производили. Отмечено снижение летальности за 2 нед на 13% по сравнению с группой пациентов, получавших плацебо. Позднее в контролируемом исследовании применяли метопролол внутривенно на фоне тромболизиса и добились снижения повторных инфарктов за первые 6 дней с 4,5 до 2,3%.
При применении бета-адреноблокаторов при ОИМ достоверно снижается частота угрожающих жизни желудочковых аритмий и фибрилляции желудочков, реже развивается синдром удлинения интервала Q—T, предшествующий фибрилляции. Как показали результаты рандомизированных клинических исследований - ВНАТ (пропранолол), Норвежское исследование (тимолол) и Гетеборгское исследование (метопролол) - применение бета-адреноблокатора позволяет снизить летальность от повторного ОИМ и частоту повторных нелетальных инфарктов миокарда (ИМ) за первые 2 нед в среднем на 20-25%.
На основании клинических наблюдений были разработаны рекомендации по внутривенному применению бета-адреноблокаторов в остром периоде ИМ в первые 24 ч. Метопролол, наиболее изученный клинически при ОИМ, рекомендуется использовать внутривенно по 5 мг за 2 мин с перерывом в 5 мин, всего 3 дозы. Затем препарат назначают внутрь по 50 мг каждые 6 ч в течение 2 сут, а в последующем — по 100 мг 2 раза в день. При отсутствии противопоказаний (ЧСС менее 50 уд/мин, САП менее 100 мм рт. ст., наличие блокады, отека легких, бронхоспазма или в случае, если пациент получал верапамил до развития ОИМ) лечение продолжают длительно.
Было установлено, что применение препаратов, обладающих липофильностью (доказано для тимолола, метопролола и пропранолола), сопровождается существенным снижением частоты внезапной смерти при ОИМ у пациентов высокого риска. В табл. 3 представлены данные контролируемых клинических исследований с оценкой клинической эффективности липофильных бета-адреноблокаторов при ИБС по снижению частоты внезапной смерти при ОИМ и в раннем постинфарктном периоде.
Небиволол
Фармакологическое действие
Кардиоселективный бета-адреноблокатор III поколения с вазодилатирующими свойствами. Активное вещество представляет собой рацемат, состоящий из двух энантиомеров: D-небиволола и L-небиволола. Небиволол является конкурентным и избирательным блокатором β1-адренорецепторов (сродство к β1-адренорецепторам в 288 раз выше, чем к β2-адренорецепторам), кроме того, оказывает мягкое вазодилатирующее действие за счет модуляции высвобождения релаксирующего фактора (NO) из эндотелия сосудов. Небиволол снижает ЧСС и АД в состоянии покоя и при нагрузке, уменьшает конечное диастолическое давление левого желудочка, снижает ОПСС, улучшает диастолическую функцию сердца (снижает давление наполнения), увеличивает фракцию выброса; вызывает антиангинальный эффект у больных ИБС.
Оптимальное гипотензивное действие проявляется через 1-2 недели лечения. В некоторых случаях максимальный эффект достигается спустя 4 недели.
Фармакокинетика
После приема внутрь небиволол быстро абсорбируется из ЖКТ. Прием пищи не влияет на абсорбцию. Биодоступность составляет в среднем 12% у лиц с быстрым метаболизмом и является почти полной у лиц с медленным метаболизмом.
Максимальная концентрация в плазме крови у большинства пациентов (лиц с быстрым метаболизмом) достигается в течение 24 ч, а для гидроксиметаболитов - через несколько суток. Концентрации в плазме 1-30 мкг/л пропорциональны дозе.
Связывание с белками плазмы (преимущественно с альбумином) около 98%.
Небиволол активно метаболизируется, частично с образованием активных гидроксиметаболитов. Метаболизм небиволола происходит путем алициклического и ароматического гидроксилирования, N-деалкилирования и глюкуронирования, кроме того, образуются глюкурониды гидроксиметаболитов. Скорость метаболизма небиволола путем ароматического гидроксилирования генетически определена окислительным полиморфизмом и зависит от CYP2D6.
Через неделю после введения 38% (количество неизмененного активного вещества составляет менее 0.5%) дозы выводится почками и 48% - через кишечник.
У лиц с быстрым метаболизмом T1/2 небиволола из плазмы составляет в среднем 10ч, у лиц с медленным метаболизмом - в 3-5 раз выше.
У лиц с быстрым метаболизмом значения T1/2 гидроксиметаболитов из плазмы составляют в среднем 24 ч, у лиц с медленным метаболизмом - в 2 раза выше.
Показания
Эссенциальная (первичная) артериальная гипертензия, ИБС.
Режим дозирования
Взрослым для приема внутрь - 2.5-5 мг/сут утром. Оптимальный эффект развивается через 1-2 недели лечения, а в ряде случаев - через 4 недели. При необходимости суточную дозу увеличивают до 10 мг/сут. Для пациентов в возрасте старше 65 лет начальная доза составляет 2.5 мг/сут. При необходимости суточную дозу можно увеличить до 5 мг.
Побочное действие
Со стороны ЦНС и периферической нервной системы: головная боль, головокружение, чувство усталости, парестезии, депрессия, снижение способности к концентрации внимания, сонливость, бессонница, кошмарные сновидения, галлюцинации.
Со стороны пищеварительной системы: тошнота, запор, диарея, сухость во рту.
Со стороны сердечно-сосудистой системы: брадикардия, ортостатическая гипотензия, одышка, отеки, сердечная недостаточность, AV-блокада, нарушения ритма сердца, синдром Рейно, кардиалгии.
Аллергические реакции: кожная сыпь.
Прочие: бронхоспазм (в т.ч. при отсутствии обструктивных заболеваний легких в анамнезе), фотодерматоз, гипергидроз, ринит.
Противопоказания
Бронхиальная астма, хроническая сердечная недостаточность в стадии декомпенсации, нелеченная феохромоцитома, тяжелые нарушения функции печени, депрессии, ангиоспастическая стенокардия (стенокардия Принцметала), облитерирующие заболевания периферических сосудов (синдром перемежающей хромота), артериальная гипотензия, кардиогенный шок, брадикардия (ЧСС менее 50 уд./мин), СССУ, AV-блокада II и III степени, миастения, мышечная слабость, детский и подростковый возраст до 18 лет, повышенная чувствительность к небивололу.
Применение при беременности и кормлении грудью
Применение при беременности возможно только по строгим показаниям (в связи с возможным развитием у новорожденных брадикардии, артериальной гипотензии, гипогликемии и паралича дыхания). Прием небиволола необходимо прекратить за 48-72 ч до родов. В тех случаях, когда это невозможно, следует обеспечивать строгое наблюдение за новорожденными в течение 48-72 ч после родов.
Особые указания
С осторожностью применять у пациентов с почечной недостаточностью, гиперфункцией щитовидной железы, аллергическими заболеваниями, псориазом, лицам в возрасте старше 65 лет и больным сахарным диабетом.
Отмену бета-адреноблокаторов следует проводить постепенно, в течение 10 дней (до 2 недель у пациентов с ИБС).
В начале лечения следует ежедневно контролировать АД и ЧСС.
Эффективность бета-адреноблокаторов у курильщиков ниже, чем у некурящих.
Небиволол не оказывает влияния на уровень глюкозы у пациентов с сахарным диабетом, однако под действием небиволола могут оказаться замаскированными определенные признаки гипогликемии (тахикардия, учащенное сердцебиение), вызванные применением гипогликемических препаратов.
При необходимости применения небиволола у пациентов с псориазом следует тщательно оценить ожидаемую пользу терапии и возможный риск обострения псориаза.
Бета-адреноблокаторы следует с осторожностью применять при повышенной функции щитовидной железы в связи с тем, что под влиянием бета-адреноблокаторов тахикардия может нивелирована.
Небиволол может усиливать симптомы нарушения периферического кровообращения.
Пациенты, носящие контактные линзы, должны учитывать, что на фоне применения бета-адреноблокаторов возможно снижение продукции слезной жидкости.
При проведении хирургических вмешательств следует предупредить анестезиолога о том, что пациент принимает бета-адреноблокаторы.
Контроль содержания глюкозы в плазме крови следует проводить 1 раз в 4-5 мес (у больных сахарным диабетом).
Контроль лабораторных показателей функции почек следует проводить 1 раз в 4-5 мес (у пациентов пожилого возраста).
Применение у детей не рекомендуется.
Влияние на способность к вождению автотранспорта и управлению механизмами
Небиволол не влияет на скорость психомоторных реакций. На фоне приема небиволола иногда возможны головокружение и чувство усталости, поэтому пациентам, принимающим небиволол, следует воздерживаться от занятий потенциально опасными видами деятельности.
Лекарственное взаимодействие
При одновременном применении с антиаритмическими препаратами I класса, амиодароном возможно усиление отрицательного инотропного действия и угнетение AV-проводимости.
При одновременном применении с блокаторами кальциевых каналов (верапамилом и дилтиаземом) усиливается отрицательное инотропное действие и угнетение AV-проводимости.
При в/в введении верапамила на фоне приема небиволола существует угроза остановки сердца.
При одновременном применении с симпатомиметиками подавляется фармакологическая активность небиволола.
При одновременном применении со средствами для наркоза возможно подавление рефлекторной тахикардии и повышение риска развития артериальной гипотензии.
При одновременном применении с трициклическими антидепрессантами, барбитуратами, производными фенотиазина возможно усиление антигипертензивного действия небиволола.
При одновременном применении с циметидином возможно повышение концентрации небиволола в плазме крови.
Атенолол
Фармакотерапевтическая группа:
бета 1-адреноблокатор селективный.
Фармакодинамика.
Оказывает антиангинальное, гипотензивное и антиаритмическое действие. Не обладает мембраностабилизирующей и внутренней симпатомиметической активностью. Уменьшает стимулирование катехоламинами образование цАМФ и АТФ, снижает внутриклеточный ток Са2+. В первые 24 часа после перорального приема на фоне снижения сердечного выброса отмечается реактивное повышение общего периферического сопротивления сосудов, выраженность которого в течение 1-3 суток постепенно снижается.
Гипотензивный эффект связан с уменьшением сердечного выброса, снижением активности ренин-ангиотензиновой системы, чувствительности бароцерепторов и влиянием на центральную нервную систему. Гипотензивное действие проявляется снижением систолического и диастолического артериального давления, уменьшением ударного и минутного объемов. В средних терапевтических дозах не оказывает действия на тонус периферических артерий. Гипотензивный эффект продолжается 24 часа, при регулярном приеме стабилизируется к концу 2 недели лечения. Антиангинальный эффект определяется снижением потребности миокарда в кислороде в результате уменьшения частоты сердечных сокращений (удлинение диастолы и улучшение перфузии миокарда) и сократимости, а также снижением чувствительности миокарда к воздействию симпатической иннервации. Урежает частоту сердечных сокращений в покое и при физической нагрузке. За счет увеличения натяжения мышечных волокон желудочков и конечного диастолического давления, в левом желудочке может повышать потребность миокарда в кислороде, особенно у больных с хронической сердечной недостаточностью.
Антиаритмическое действие проявляется подавлением синусовой тахикардии и связано с устранением аритмогенных симпатических влияний на проводящую систему сердца, торможением гетерогенного автоматизма, уменьшением скорости распространения возбуждения через синоаурикулярный узел .и удлинением рефракторного периода. Угнетает проведение импульсов в антеградном и, в меньшей степени, в ретроградном направлениях через атриовентрикулярный узел и по дополнительным путям. Увеличивает выживаемость больных, перенесших инфаркт миокарда (снижает частоту желудочковых аритмий и приступов стенокардии).
Незначительно уменьшает жизненную емкость легких, практически не ослабляет бронходилатирующее действие изопротеренола. В терапевтических концентрациях не влияет на бета-2 адренорецепторы, в отличие от неселективных бета-адреноблокаторов оказывает менее выраженное влияние на гладкую мускулатуру бронхов и периферических артерий и на липидный обмен. При приеме более 100 мг в сутки может оказать бета-2-адреноблокирующее действие.
Отрицательный хронотропный эффект проявляется через 1 час после приема, достигает максимума спустя 2-4 часа и продолжается до 24 часов.
Фармакокинетика
После приема внутрь препарат быстро всасывается из желудочно-кишечного тракта - приблизительно 50% от дозы, принятой внутрь. Растворимость в жирах плохая, биодоступность - 40-50%, время достижения максимальной концентрации в плазме крови после приема внутрь - 2-4 часа. Плохо проникает через гематоэнцефалический барьер, проходит в незначительных количествах через плацентарный барьер и в грудное молоко. Связь с белками плазмы крови - 6-16%. Практически не метаболизируется в печени. Время полувыведения 6-9 часов (увеличивается у пациентов пожилого возраста). Выводится почками путем клубочковой фильтрации (85-100% в неизменном виде). Нарушение функции почек сопровождается удлинением времени полувыведения и кумуляцией: при клиренсе креатинина ниже 35 мг/мин/1,73 м2, время полувыведения составляет 16-27 часов, при клиренсе ниже 15 мг/мин - более 27 часов (необходимо уменьшение доз). Выводится в ходе гемодиализа.
Показания к применению
- Артериальная гипертензия;
- Профилактика приступов стенокардии, за исключением стенокардии Принцметала;
- Нарушение сердечного ритма: синусовая тахикардия, профилактика наджелудочковых тахиаритмий, желудочковая экстрасистолия, желудочковая тахикардия.
Противопоказания
Повышенная чувствительность к препарату, кардиогенный шок, атриовентрикулярная блокада II или III степени, выраженная брадикардия, синдром слабости синусового узла, синоаурикулярная блокада, острая сердечная недостаточность, хроническая сердечная недостаточность (в стадии декомпенсации), кардиомегалия без признаков сердечной недостаточности, стенокардия, артериальная гипотензия (в случае использования при инфаркте миокарда, систолическое АД менее 100 мм.рт.ст.), бронхиальная астма, период лактации, одновременный прнием ингибиторов МАО, возраст до 18 лет (эффективность и безопасность не определены).
С осторожностью - сахарный диабет, метаболический ацидоз, гипогликемия, аллергические реакции в анамнезе, хронические обструктивные болезни легких (в т.ч. эмфизема легких), AV блокада I степени, хроническая сердечная недостаточность, облитерирующие заболевания периферических сосудов («перемежающаяся» хромота, синдром Рейно), феохромоцитома, хроническая почечная недостаточность, печеночная недостаточность, миастения, тиреотоксикоз, депрессия (в т.ч. в анамнезе), псориаз, беременность, пожилой возраст.
Способ применения и дозы
Препарат принимают внутрь перед едой, не разжевывая, запивая небольшим количеством жидкости.
- Артериальная гипертензия.
Лечение начинают с приема 50 мг атенолола 1 раз в сутки. Для достижения стабильного гипотензивного действия требуется 1-2 недели приема. При недостаточной выраженности гипотензивного эффекта дозу препарата повышают до 100 мг на один прием. Дальнейшее увеличение дозы не рекомендуется, т.к. оно не сопровождается усилением клинического эффекта.
Стенокардия
Начальная доза 50 мг в сутки. Если в течение недели не будет достигнут оптимальный терапевтический эффект, дозу увеличивают до 100 мг в сутки. Иногда возможно увеличение дозы до 200 мг, один раз в сутки. Пациентам пожилого возраста и больным с нарушением функции почек необходимо провести коррекцию дозы в зависимости от клиренса креатинина. У больных с почечной недостаточностью при значениях клиренса креатинина выше 35 мл/мин/1,73м (нормальное значение составляют 100-150 мл/мин/1,73 м2) значительной кумуляции атенолола не происходит. Рекомендуются следующие максимальные дозы для больных с почечной недостаточностью:
Таблица
-
Клиренс креатинина (мл/мин/1,73)
Концентрация креатинина в сыворотке крови (цмоль/л)
Доза атенолола
15-35
300-600
50 мг в день
<15
>600
50 мг через день или
100 мг 1 раз в 4 дня
Больным, находящимся на гемодиализе, атенолол назначают по 50 мг в сутки сразу после проведения каждого диализа в стационарных условиях под тщательным медицинским контролем, поскольку имеется риск развития артериальной гипотензии. У пожилых больных начальная однократная доза - 25мг (может быть увеличена под контролем АД, ЧСС).
Повышение суточной дозы свыше 100 мг не рекомендуется, т.к. терапевтический эффект не усиливается, а вероятность побочных эффектов возрастает. Максимальная суточная доза составляет 200 мг. Снижение дозы в случае планируемой отмены производят по 1/4 дозы каждые 3-4 дня.
Побочное действие
Большинство побочных эффектов, связанных с применением атенолола, являются слабовыраженными и транзиторными.
Наиболее часто встречающиеся побочные явления связаны в основном с фармакологическим действием препарата и выражаются следующим образом:
- со стороны сердечно-сосудистой системы: появлением симптомов сердечной недостаточности, нарушение атриовентрикулярной проводимости, брадикардия, выраженное снижение артериального давления, сердцебиение.
- со стороны центральной нервной системы: головокружение, нарушение сна, снижение способности к концентрации внимания, сонливость, депрессия, галлюцинации, вялость, чувство усталости, головная боль, слабость, головная боль, бессоница, ночные кошмары, беспокойство, спутанность сознания или кратковременная потеря памяти, ослабление реакционной способности, парастезии в конечностях (у больных с «перемежающейся» хромотой и синдромом Рейно), мышечная слабость, судороги;
- со стороны желудочно-кишечного тракта: сухость во рту, тошнота, рвота, понос, боль в животе, запор ;
- со стороны дыхательной системы: диспноэ, апноэ, бронхоспазм,; гематологические реакции: тромбоцитопеническая пурпура, анемия (апластическая); тромбоз;
- со стороны эндокринной системы: гинекомастия, снижение потенции, снижение либидо; гипергликемия (у больных с инсулиннезависимым сахарным диабетом), гипогликемия (у больных, получавших инсулин), гипотиреоидное состояние; метаболические реакции: гиперлипидемия;
- кожные реакции: крапивница, дерматиты, зуд, фоточувствительность, усиление потоотделения, гиперемия кожи, обострение течения псориаза;
- органы чувств: нарушение зрения, уменьшение секреции слезной жидкости, сухость и болезненность глаз, конъюнктивит, васкулит, боль в груди;
- влияние на плод: внутриутробная задержка роста, гипогликемия, брадикардия;
-лабораторные показатели: агранулоцитоз, лейкопения, изменение активности «печеночных» ферментов, уровня билирубина;
-прочие: синдром «отмены» (усиление приступов стенокардии, повышение АД), обратимая алопеция, боль в спине, артралгия.
Частота побочных эффектов возрастает при увеличении дозы препарата.
Передозировка
Симптомы:
брадикардия, атриовентрикулярная блокада II и III степени, выраженное снижение артериального давления, нарастание симптомов сердечной недостаточности, бронхоспазм, гипогликемия, головокружение, обморок, аритмия, желудочковая экстрасистолия, цианоз ногтей пальцев или ладоней, судороги.
Лечение:
промывание желудка и назначение адсорбирующих средств. При возникновении бронхоспазма показано ингаляционное или внутривенное введение бета 2-адреномиметика сальбутамола. При нарушении AV проводимости, брадикардии -внутривенное введение 1-2 мг атропина, эпинефрина или постановка временного кардиостимулятора. При желудочковой экстрасистолии - лидокаин (препараты IA класса не применять), при артериальной гипотензии - больной должен находиться в положении Тренделенбурга. Если нет признаков отека легких - в/в плазмозамещающие растворы, при неэффективности - введение эпинефрина, допамина, добутамина. При сердечной недостаточности - сердечные гликозиды, диуретики, глюкагон, при судорогах - в/в диазепам. Возможно проведение диализа.
Взаимодействие с другими лекарственными средствами
При одновременном применении АТЕНОЛОЛА и инсулина (или других пероральных противодиабетических средств) возможно усиление их гипогликемизирующего действия.
Одновременный прием атенолола с антигипертензивными средствами других групп приводит к усилению гипотензивного эффекта. При приеме атенолола с верапамилом (или дилтиаземом) происходит взаимное усиление кардиодепрессивного действия.
Гипотензивный эффект ослабляют эстрогены (задержка натрия)
При совместном назначении с сердечными гликозидами повышается риск развития брадикардии и нарушения атриовентрикулярной проводимости.
При одновременном назначении с резерпином, метилдопой, клонидином, верапамилом возможно возникновение выраженной брадикардии.
Больным, принимающим одновременно атенолол и клонидин, клонидин отменяют только по истечению нескольких дней после прекращения лечения атенололом.
Одновременное в/в введение верапамила и дилтиазема может спровоцировать остановку сердца, нифедипин - может привести к значительному снижению АД
При одновременном приеме атенолола с производными эрготамина, ксантина, нестероидными противовоспалительными средствами снижается эффективность атенолола.
Одновременное применение с лидокаином может уменьшить его выведение и повысить риск токсического действия лидокаина.
Совместное применение атенолола с производными фенотиазина способствует повышению концентрации каждого из препаратов в сыворотке крови.
Фенитоин при в/в введении, средства для общей анестезии усиливает выраженность кардиодепрессивного действия.
При одновременном приеме с эуфиллином и теофиллином возможно взаимное подавление терапевтического эффекта.
Не рекомендуется одновременное применение с ингибиторами МАО.
Аллергены, используемые для иммунотерапии, или экстракты аллергенов для кожных проб, повышают риск возникновения тяжелых системных аллергических реакций или анафилаксии.
Средства для ингаляционного наркоза (производные углеводородов) повышают риск угнетения функции миокарда и развития артериальной гипотензии.
Амиодарон повышает риск развития брадикардии и угнетает AV проводимости.
Цимитидин увеличивает концентрацию в плазме крови (тормозит метаболизм).
Иодосодержащие рентгеноконтрастные вещества для в/в введения повышают риск развития анафилактических реакций.
Пролонгирует действие неполяризующих миорелаксантов, антикоагуляционный эффект кумаринов.
Три- и тетрациклические антидепрессанты, антипсихотические, седативные, снотворные средства и этанол усиливают угнетение ЦНС. Особые указания
Мониторинг больных, принимающих атенолол, должен включать наблюдение за ЧСС и АД (в начале лечения - ежедневно, затем 1 раз в 3-4 мес), содержанием глюкозы крови у больных сахарным диабетом (1 раз в 4-5 мес.). У пожилых пациентов рекомендуется следить за функцией почек (1 раз в 4-5 мес).
Следует обучить больного методике подсчета ЧСС и проинструктировать о необходимости врачебной консультации при ЧСС менее 50/мин.
При тиреотоксикозе атенолол может замаскировать определенные клинические признаки гипертиреоза (например, тахикардию). Резкая отмена у больных с тиреотоксикозом противопоказана, поскольку способна усилить симптоматику. В отличие от неселективных бета-адреноблокаторов практически не усиливает вызванную инсулином гипогликемию и не задерживает восстановление концентрации глюкозы крови до нормального уровня.
У больных с ишемической болезнью сердца (ИБС) резкая отмена бета-адреноблокаторов может вызывать увеличение частоты или тяжести ангинальных приступов, поэтому прекращение приема атенолола у больных ИБС необходимо проводить постепенно.
Особого внимания также требует подбор доз у больных с декомпенсацией сердечной деятельности. По сравнению с неселективными бета-адреноблокаторами, кардиоселективные бета-адреноблокаторы обладают меньшим воздействием на функцию легких, тем не менее при обструктивных заболеваниях дыхательных путей Атенолол следует назначать только в случае абсолютных показаний. При необходимости их назначения в некоторых случаях можно рекомендовать применение бета 2-адреномиметиков.
Больным с бронхоспастическими заболеваниями можно назначать кардиоселективные адреноблокаторы в случае непереносимости и/или неэффективности других гипотензивных препаратов, но при этом следует строго следить за дозировкой. Передозировка опасна развитием бронхоспазма.
Особое внимание необходимо в случаях, если требуется хирургическое вмешательство под наркозом у больных, принимающих Атенолол. Прием препарата следует прекратить за 48 часов до хирургического вмешательства. В качестве анестетика следует выбирать препарат с возможно минимальным отрицательным инотропным действием.
При одновременном применении Атенолола и клонидина, прием Атенолола прекращают на несколько дней раньше клонидина с целью избежания симптома отмены последнего.
Возможно усиление выраженности реакции гиперчувствительности и отсутствие эффекта от обычных доз эпинефрина на фоне отягощенного аллергологического анамнеза.
Препараты, снижающие запасы катехоламинов (например, резерпин), могут усилить действие бета-адреноблокаторов, поэтому больные, принимающие такие сочетания препаратов, должны находиться под постоянным наблюдением врача на предмет выявления артериальной гипотензии или брадикардии.
Особые указания
В случае появления у больных пожилого возраста выраженной брадикардии (менее 50 уд./мин), артериальной гипотензии (систолическое АД ниже 100 мм рт.ст.), AV блокады, бронхоспазма, желудочковых аритмий, тяжелых нарушений функции печени и почек, необходимо уменьшить дозу или прекратить лечение.
Рекомендуется прекращать терапию при развитии депрессии, вызванной приемом бета-адреноблокаторов.
В случае необходимости внутривенного введения верапамила, это следует делать не менее чем через 48 часов после приема Атенолола.
При применении Атенолола возможно уменьшение продукции слезной жидкости, что имеет значение для пациентов, пользующихся контактными линзами.
Нельзя резко прерывать лечение из-за опасности развития тяжелых аритмий и инфаркта миокарда. Отмену проводят постепенно, снижая дозу в течение 2 нед и более (снижают дозу на 25% в 3-4 дня).
Следует отменять препарат перед исследованием содержания в крови и моче катехоламинов, норметанефрина и ванилилминдальной кислоты; титров антинуклеарных антител.
У курильщиков эффективность бета-адреноблокаторов ниже.
Беременность и период кормления грудью.
Беременным следует назначать Атенолол только в тех случаях, когда польза для матери превышает потенциальный риск для плода. Атенолол выделяется с грудным молоком, поэтому в период кормления его следует принимать только в исключительных случаях с большой осторожностью.
Влияние на способность водить машину и работать с техникой.
В период лечения необходимо воздержаться от вождения автотранспорта и занятий потенциально опасными видами деятельности, требующими повышенной концентрации внимания и быстроты психомоторных реакций.
Условия хранения
Список Б
При комнатной температуре 15-25° С в недоступном для детей месте.
Заключение
В заключение следует отметить, что к клиническим преимуществам b-адреноблокаторов следует отнести длительный опыт их использования, доказанность в плане снижения частоты сердечно-сосудистых осложнений и смертности при АГ, хорошую переносимость представителей новых поколений этого класса. Ряд новых препаратов ( бисопролол (Конкор), бетаксолол, небиволол ) обладает высокой селективностью или дополнительными вазодилатирующими и антиоксидантными ( карведилол ) свойствами в сочетании с благоприятным фармакокинетическим профилем, особенно у лекарственных форм с замедленным контролируемым высвобождением, и может быть надежно, безопасно и предсказуемо использован для лечения больных АГ.
Причинами излишней настороженности в назначении бета-адреноблокаторов чаще являются сопутствующие заболевания (в частности, дисфункция левого желудочка, сахарный диабет, преклонный возраст). Однако установлено, что максимальная эффективность селективного бета-адреноблокатора метопролола была зарегистрирована именно в этих группах пациентов.
адреноблокатор инсульт прапарат
Список литературы
1.Вести фармации №5 - Избранные статьи/В.В. Николаев, Ю.М. Краснопольский.- 2005г.
2.Глезер М.Г., Глезер Г.А. Справочник по фармакотерапии сердечно-сосудистых заболеваний. – М.: Авиценна, 1996г.
3.Клиническая фармакология: учебник для вузов. Изд. 3-е/ В.Г. Кукес. – Москва, 2006г.
4.Лекарственные средства. Изд.15-е/ М.Д. Машковский. – Москва, 2008г.
5.Медицинский вестник. Избранные статьи №17/С.А. Никифоров. – 2000г.
6.Медицинский вестник. Избранные статьи/Г.Г. Устюк. – 2007г.
7.Сидоренко Б.А., Преображенский Д.В. Фармакотерапия гипертонической болезни – Москва.
8.Фармакология. Изд. 8/ Харкевич Д.А.– Москва, 2005г.