Системная красная волчанка (работа 2)
РЕФЕРАТ
НА ТЕМУ: СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКА
2009г.
СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКА (Lupus erythematosus systemicus)
Системная красная волчанка — хроническое заболевание, связанное с развитием иммунопатологических реакций в организме. В последние десятилетия повсеместно обнаруживается тенденция к некоторому учащению случаев этого заболевания, которое поражает преимущественно женщин в возрасте 16—40 лет.
Подробно клинику красной волчанки описал в 1872 г. Капоши, который выделил две ее формы (дискоидную и диссеминированную). Большую роль сыграли исследования Клемперера и сотрудников, обосновавшие включение этого заболевания в группу диффузных болезней соединительной ткани. В 1949 г. Харгрейвс с сотрудниками обнаружил волчаночные клетки, а год спустя Хейзерик открыл волчаночный фактор. В последующем была установлена эффективность кортикостероидной терапии больных красной волчанкой, внедренной Е. М. Тареевым и В. А. Насоновой.
Этиология и патогенез системной красной волчанки до настоящего времени неясны. Большинство исследователей связывают учащение случаев этого заболевания с нерациональным применением лекарственных средств (сульфаниламидов, антибиотиков, противотуберкулезных средств), вакцин, сывороток, белковых препаратов (γ-глобулина), а также гемотрансфузий.
Возросшая аллергизация современного человека, его гиперергическая реакция на ряд вредных факторов играют далеко не последнюю роль в увеличении заболеваемости системной красной волчанкой. Обнаружено, что при этом заболевании имеются нарушения противовирусного иммунитета; выявлены вирусоподобные включения в эндотелии капилляров пораженных органов. Антигенные изменения ДНК клеток больного объясняют ее интеграцией с геномом вируса. Но эти данные не всегда можно однонаправленно трактовать, и вирусная этиология системной красной волчанки не вышла еще из рамок гипотезы.
В патогенезе заболевания решающая роль принадлежит аутоиммунным процессам, образованию аутоантител, в первую очередь антинуклеарных. Полагают, что волчаночный фактор оказывает деполимеризующее влияние на нуклеопротеиды клеточных ядер, в особенности на ДНК.
Согласно современным представлениям, волчаночный фактор при воздействии на нейтрофильные гранулоциты периферической крови приводит к возникновению волчаночных клеток (LE-клеток). Вначале в крови обнаруживаются нейтрофильные гранулоциты, лопасти ядер которых утрачивают взаимную связь, а затем, сливаясь друг с другом, образуют гомогенное образование — волчаночное тельце. Неповрежденный нейтрофильный гранулоцит фагоцитирует волчаночное тельце и превращается в волчаночную клетку. Кроме антиядерных образуются антитела к микросомам, лизосомам и другим органеллам клетки, к элементам крови и др.
Бурное образование антител некоторые авторы связывают с первичными нарушениями в иммунной системе, обусловленными как действием повреждающих факторов, так и генетической несостоятельностью ее. Считают, что начальным звеном является снижение или извращение функции Т-супрессоров. При этом происходит пролиферация «запрещенных» клонов иммунокомпетентных клеток с выработкой антител против органов и систем организма. Это приводит к деструкции тканевых структур, формированию новых антигенов, аутоантител, иммунных комплексов и т. д. Процесс приобретает характер порочного круга. Количество, размеры и биологические свойства иммунных комплексов, длительность их циркуляции накладывают отпечаток на течение, симптоматику и прогноз заболевания. С циркулирующими иммунными комплексами связывают многие клинические проявления болезни: лихорадку, полисерозит, изменения крови, нефропатию, лимфаденит, капиллярит, поражение кожи.
Определенную роль в патогенезе системной красной волчанки отводят эндокринному фактору, в частности функции яичников. Это подтверждается преимущественным заболеванием женщин, у которых обострение нередко связано с началом менструального цикла, беременностью, абортом и т. д. Факторами, провоцирующими заболевание (или его обострение), являются инсоляция, курортное и физиотерапевтическое лечение, оперативные вмешательства.
Патоморфология. Отмечается прогрессирующее поражение основного (межклеточного) вещества соединительной ткани с дегенерацией коллагена, фибриноидным некрозом, клеточными реакциями. Характерны изменения в сосудах в виде панваскулита. Поражаются многие органы и системы, причем изменения в них весьма характерны для системной красной волчанки: воспаление серозных оболочек, пристеночный эндокардит, изменения почечных клубочков в виде «проволочных петель», концентрический периваскулярный фиброз селезеночной артерии, сосудистый процесс в интерстициальной ткани легких (пневмонит) и др.
Клиника характеризуется большой полиморфностью. В начале заболевания наиболее часто отмечаются явления полиартрита (или полиартралгия), прогрессирующая общая слабость, высыпания на коже, повышение температуры тела.
Поражение суставов (чаще кистей, стоп, лучезапястных, голеностопных) носит мигрирующий характер; наблюдается припухлость их, болезненность, но без ощущения утренней скованности. Иногда поражению суставов сопутствует стойкая миалгия.
Довольно часто уже в этом периоде отмечается лейкопения (стойкая или преходящая), увеличение СОЭ.
Заболевание может начаться и с высокой лихорадки (ежедневное по вышение температуры тела до 38,5— 39,5 °С), выраженных симптомов интоксикации (боль в мышцах, озноб>: >общая слабость, признаки сосудистой недостаточности и др.).
Реже начальным проявлением системной красной волчанки является поражение какого-либо органа или системы (экссудативный плеврит, полисерозит, нефрит, нефротический синдром, тромбоцитопеническая пурпура, гемолитическая анемия и др.).
Дальнейшее развитие заболевания в значительной мере зависит от лечебной тактики: отсутствие патогенетической терапии, а еще в большей степени назначение недостаточно обоснованного лечения (физиотерапевтические процедуры, анальгетики, антибиотики, витамины группы В и .др.) могут утяжелить течение заболевания, так как больные системной красной волчанкой склонны к гиперергическим аллергическим реакциям, в том числе и на введение лекарственных средств. Лихорадка приобретает «септический» характер. Усиливается боль в мышцах и суставах, поражаются внутренние органы. При системной красной волчанке нет ни одного органа, который не мог бы быть вовлечен в патологический процесс. Отсюда и название болезни, и большая полиморфность клинической картины.
Поражение кожи и суставов отмечается у большинства больных (до 80-90%).
Наиболее характерными проявлениями являются поражения кожи, эритематозные высыпания на лице (в области скул и спинки носа — «бабочка»), ладонях (рис. 62), тыльной поверхности кис1ей, открытых участках шеи, передней грудной стенке. Классическая волчаночная «бабочка» встречается у 50—60 % больных (рис. 63). Эритематозные высыпания усиливаются под действием внешних факторов (инсоляции, холода, ветра и др.). В дальнейшем на месте эритемы могут возникнуть пузыри, эрозии или, по мере исчезновения высыпаний, участки пигментации и атрофии. Нередко поражаются ногти (появляются продольная исчерченность и ломкость), волосы (становятся ломкими, выпадают, меняется их окраска).
Клинические проявления поражения суставов разнообразны, от полиартралгии до выраженных признаков артрита (синовит, периартикулярные отеки) с болевыми контрактурами и деформациями. На рентгенограммах пораженных суставов — эпифизарный остеопороз; при хроническом течении люпусартрита — сужение суставной щели, мелкие узуры суставных концов костей, подвывихи.
Поражение серозных оболочек наблюдается в 80—90 % случаев. Клинически оно проявляется в виде плеврита (экссудативного или сухого), перикардита, ограниченного перитонита (перигепатита, периспленита) и др. Массивные экссудаты редки. Чаще экссудаты имеют тенденцию к быстрому рассасыванию и развитию адгезивных процессов (облитерация плевральной полости, реже перикардиальной).
Поражение сердца при системной красной волчанке наблюдается часто, особенно при тяжелом течении заболевания. Однако на ранних этапах и при относительно легком течении клинических проявлений поражения сердца может и не быть. Перикардит, как правило, нестойкий, но имеет тенденцию к рецидивам. Поражение миокарда клинически проявляется умеренной одышкой, сердцебиением, редкими перебоями, неприятными ощущениями (ноющая и колющая боль, «замирания» и т. д.). Наблюдается увеличение размеров сердца, приглушенность тонов, иногда умеренный систолический шум, нарушение ритма (экстрасистолия).
В ряде случаев развивается прогрессирующая недостаточность сердца. Характерно поражение эндокарда. Абактериальный (атипичный) бородавчатый эндокардит Либмана— Сакса отличается распространенным поражением пристеночного эндокарда и поражением клапанного аппарата. Клинические проявления эндокардита подчас весьма скудные. Систолический шум, даже постоянный, имеет лишь относительное диагностическое значение. Более достоверным признаком является диастолический шум, особенно меняющегося характера. В острой стадии заболевания симптоматика клапанного порока сердца выявляется редко, но в последующем может развиться типичная картина поражения митрального, трехстворчатого или аортального клапана.
Для системной красной волчанки характерно поражение сосудов (васкулит). На ранних этапах заболевания могут быть расстройства артериального кровообращения в дистальных отделах конечностей. В последующем симптомы периферического ангиоспазма могут нивелироваться или, наоборот, усугубиться и клинически протекать со всеми проявлениями синдрома Рейно (приступы резкой бледности и цианоза, парестезии, трофические нарушения).
Поражение почек является частым признаком системной красной волчанки и нередко определяет ее течение и прогноз. В начале заболевания и при легких формах изменения в моче могут быть непостоянными (небольшая протеинурия, скудный осадок) и сравнительно быстро исчезают при адекватном лечении. В развернутой стадии заболевания, при выраженных аутоиммунных процессах поражение почек проявляется клиникой гломерулонефрита и нефротического синдрома. Исходом таких изменений бывает недостаточность почек. Чем раньше появляются симптомы поражения почек, тем тяжелее течение и хуже прогноз заболевания. Почечный синдром (особенно нефротический) может быть некоторое время единственным клиническим проявлением системной красной волчанки. Диагноз в таких случаях подтверждают только данные пункционной биопсии ночек: характерны сочетание признаков поражения клубочков, канальцев и интерстициальной ткани, феномен «проволочной петли». Не следует забывать, что при системной красной волчанке, особенно на фоне длительного лечения гликокортикостероидами и иммунодепрессантами, имеется склонность к развитию бактериального поражения почек (пиелонефрита).
Поражение органов дыхания проявляется чаще всего в виде плеврита, сухого или с небольшим, быстро рассасывающимся экссудатом. Может развиться острый пневмонит (поражение интерстициальной ткани легких), сопровождающийся кашлем, цианозом, болью в грудной клетке. При физическом обследовании над участком поражения определяются укорочение перкуторного звука и мелкопузырчатые влажные хрипы, иногда звучные, трескучие. При рентгенологическом исследовании — усиление легочного рисунка, дисковидные ателектазы, иногда очаговоподобные тени, высокое стояние диафрагмы. В отдельных случаях может наблюдаться распад легочной ткани с образованием тонкостенных каверн. Изменения в легких характеризуются быстрым распространением, лабильностью, склонностью к миграции. К волчаночным изменениям в легких может присоединиться и вторичная инфекция.
При поражении органов пищеварительной системы часто наблюдаются диспепсические явления, которые не всегда обоснованно связывают с лекарственной терапией. Как правило, больные системной красной волчанкой хорошо переносят гликокортикостероидную и другую терапию. Стероидные язвы желудка и кишок встречаются редко.
Выраженный болевой синдром и явления перитонита могут быть обусловлены васкулитом (поражение сосудов брыжейки, селезенки, поджелудочной железы), серозитом (чаще ограниченным). Сосудистые поражения являются нередко причиной язвенно-некротических процессов в кишках, пищеводе, поджелудочной железе. Иногда развивается гепатит с желтухой, увеличением печени и нарушением ее основных функций. Волчаночный гепатит редко переходит в цирроз.
Поражение нервной системы (абактериальный энцефалит, менингоэнцефалополирадикулоневрит) может наблюдаться в разгар заболевания, особенно при тяжелом течении. В начале заболевания часто имеются проявления астеновегетативного синдрома (головная боль, подавленность настроения, парестезии, нарушение сна и т. д.).
Иногда развиваются тяжелые психические расстройства, сопровождающиеся нарушением критики, бредом, галлюцинациями и т. д. Тяжесть подобных ситуаций усугубляется тем, что нарушение психики может развиться в процессе гликокортикостероидной терапии (так называемые стероидные психозы). И если при волчаночном психозе необходима «подавляющая» терапия гликокортикостероидами, то при стероидном психозе отмена их имеет существенное значение. Правильная оценка активности процесса, целенаправленное неврологическое обследование играют решающую роль в дифференциальной диагностике таких состояний.
Среди вариантов поражения центральной нервной системы выделяют эпилептиформный синдром, когда судорожные припадки являются первыми (изредка длительное время — единственными) клиническими проявлениями системной красной волчанки.
При поражении глаз развиваются эписклерит, конъюнктивит, изменения сосудов глазного дна.
Изменения крови при системной красной волчанке разнообразны. Наиболее характерна лейкопения со сдвигом лейкограммы до миелоцитов и лимфопения. Количество лейкоцитов может снижаться до 1 Г/л. Анемия и тромбоцитопения, как правило, умеренные, иногда приобретают характер ведущего симптома. Анемия может носить характер гемолитической, аутоиммунной, протекающей с желтухой, ретикулоцитозом, положительной реакцией Кумбса, нормобластической гиперплазией костного мозга. Тромбоцитопения с клиническими проявлениями синдрома Верльгофа (тромбоцитопеническая пурпура) также иногда является основным либо даже изолированным ранним проявлением системной красной волчанки.
Увеличение периферических лимфоузлов встречается довольно часто, иногда в сочетании с увеличением селезенки и печени как проявление реакции системы мононуклеарных фагоцитов.
Биохимические исследования крови выявляют диспротеинемию (гипоальбуминемия, гиперглобулинемия за счет ит и у- фракций), увеличение количества циркулирующих иммунных комплексов. Диагностическое значение имеет обнаружение антител к ДНК, LE-клеток. У 70—80 % больных системной красной волчанкой LE-клетки выявляются в количестве не менее 10 на 1000 лейкоцитов.
Характерны стойкое и значительное увеличение СОЭ, положительные реакции, свидетельствующие об активности процесса (дифениламиновая, сиаловая и др.), появление С-реактивного протеина, иногда — ложноположительная реакция Вассермана.
По течению выделяют острую, подострую и хроническую формы системной красной волчанки.
Острая ферма начинается с высокой лихорадки интермиттирующего или гектического характера, явлений полиартрита, поражения кожи. Вскоре развиваются серозит, миокардит, нефрит. Может быть абдоминальный синдром, значительно отягощающий течение заболевания. Нередко поражается нервная система. Прогноз чаще неблагоприятный: даже при современных методах лечения большой процент больных погибает в течение нескольких месяцев (молниеносное течение) или 1—2 лет, и лишь у немногих удается добиться стойкой ремиссии.
Подострая форма протекает волнообразно: непродолжительные ремиссии или улучшения состояния сменяются обострениями. Начало, как правило, острое, но не столь тяжелое, как при острой форме; обострения, утяжеляющие состояние больных, протекают с лихорадкой, вовлечением в процесс все новых и новых органов и систем или усугубляют нарушения в уже пораженных органах (особенно почках). Ремиссии часто относительные (неполные) и неустойчивые. Средняя продолжительность жизни таких больных 5— 8 лет и лишь в небольшом проценте случаев более длительная.
При хронической форме могут отмечаться общая слабость, полиартралгия, эритема, субфебрильная температура, увеличение СОЭ, иногда лейкопения, анемия. В последующем развиваются преходящие нетяжелые изменения со стороны внутренних органов. Течение волнообразное, с длительными ремиссиями (особенно на фоне поддерживающей терапии). Обострения протекают нетяжело, с преобладанием того или иного синдрома и реже — с полисиндромной картиной. Заболевание длится годами, больные нередко длительно сохраняют трудоспособность. Однако постепенно, с каждым обострением ухудшается функция пораженных органов, в первую очередь почек, что приводит к утрате трудоспособности и инвалидности.
Наиболее часто встречаются подострая и хроническая формы заболевания.
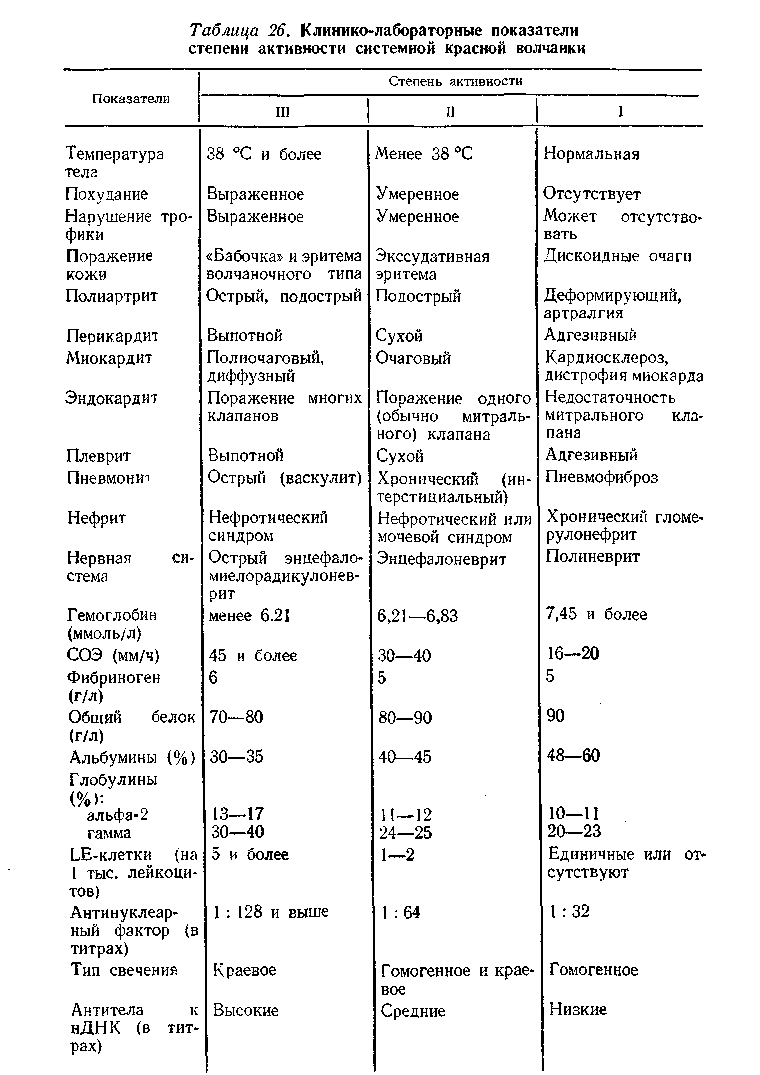
По совокупности клинических и лабораторных симптомов выделяют три степени активности системной красной волчанки (В. А. Насонова) (табл. 26).
Диагноз ставят на основании совокупности клинических и лабораторных данных. Наиболее признанными являются следующие диагностические критерии: 1. Эритематозное поражение кожи, в частности волчаночная «бабочка». 2. Синдром Рейно. 3. Алопеция. 4. Синдром фотосенсибилизации, 5. Артрит без деформации. 6. Изъязвления в полости рта или носоглотки. 7. Наличие LE-клеток. 8. Ложноположительная реакция Вассермана. 9. Протеинурия (свыше 3,5 г/сутки). 10. Плеврит и (или) перикардит. 11. Психоз и (или) судорожные припадки. 12. Лейкопения, тромбоцитопения, гемолитическая анемия. Диагноз достоверен при наличии четырех признаков.
Некоторые авторы делят диагностические критерии на основные («главные», «большие») и вспомогательные («малые»). К первым относят волчаночный фактор, LE-клетки. лейкопению, анемию, тромбоцитопению; ко вторым — поражение орга нов (суставов, почек, легких, кожи и др.), иммунопатологические показатели, диспротеинемию и др. Диагноз достоверен при сочетании основных критериев или при наличии не менее двух основных и одного вспомогательного. В начальных стадиях заболевания диагноз нередко представляет существенные трудности.
Лечение. При острых и подострых формах, а также в период обострения лечение обязательно должно проводиться в условиях стационара с соблюдением вначале постельного режима. Пища должна быть высококалорийной, химически и термически щадящей, содержать повышенное количество белка (120—150 г) и витаминов, ограниченное — поваренной соли (3—5 г в сутки). Из лекарственных средств основное место занимают гликокортикостероиды, среди которых предпочтение отдают преднизолону, и лишь при острых формах или тяжелых обострениях, когда нужно быстро подавить активность процесса, прибегают к назначению дексаметазона. Доза определяется остротой течения, степенью активности, преобладающим поражением тех или иных органов.
При активности I, I—II степени, нетяжелом обострении, а также при хронической форме без выраженного поражения внутренних органов назначают преднизолон по 20—30 мг в день в сочетании с хингамином (делагилом, хлорохином) или гидроксихлорохином (плаквенилом). При преобладающем поражении суставов целесообразно к этим препаратам присоединить салицилаты (ацетилсалициловая кислота 3—4 г в день) или производные пиразолона (анальгин 2 г, бутадион 0,45 г в день и др.) либо индометацин (100—150 мг в день), ибупрофен (600—1000 мг в день).
При подострой форме, активности II степени, нетяжелых внесуставных проявлениях начальная доза преднизолона составляет 40—60 мг в день (или дексаметазона — 4—5 мг, триамцинолона — 32—40 мг).
Острая форма, активность III степени, тяжелые поражения внутренних органов требуют массивной терапии гликокортикостероидами: преднизолон 90—100 мг, дексаметазон — 6—8 мг, триамцинолон — 40—60 мг в день.
Лечение приведенными выше дозами преднизолона проводят до получения клинического и лабораторного эффекта, а затем постепенно (на 1,25—2,5 мг в 8—10 дней) снижают до поддерживающих (5—10— 20 мг); последние должны обеспечить стабильное удовлетворительное состояние больных без клинических и лабораторных признаков ухудшения функции органов, в первую очередь почек и сердца.
При всех формах и степенях активности больным назначают производные 4-аминохинолина: хингамин (делагил, хлорохин) по 0,25—0,5 г, гидроксихлорохин (плаквенил) по 0,2—0,6 г в день. Эти препараты следует принимать длительно, иногда до 1,5—2 лет, включая их в поддерживающую терапию (хингамин 0,25 г, гидроксихлорохин 0,2 г в день).
При тяжелом течении терапевтический эффект не может быть подчас обеспечен гликокортикостероидами или для этого требуются чрезмерно большие (чреватые тяжелыми осложнениями) дозы. В таких случаях целесообразно уже в первые недели назначать иммунодепрессанты. Раннее сочетанное применение иммунодепрессантов и гликокортикостероидов необходимо при прогрессирующем поражении почек, даже если нет других нарушений со стороны внутренних органов и признаков высокой активности процесса. К назначению иммунодепрессантов приходится прибегать при появлении осложнений стероидной терапии (острая язва желудка и кишок, сахарный стероидный диабет, артериальная гипертензия, быстро прогрессирующий остеопороз и др.) или когда назначение необходимых для лечения доз гликокортикостероидов чревато обострением имеющихся хронических заболеваний (язвенная болезнь, сахарный диабет и др.).
К иммунодепрессантам относятся препараты, обладающие алкилирующими свойствами (циклофосфан, хлорбутин, допан и др.), и антиметаболиты (меркаптопурин, азатиоприн, метотрексат и др.).
Чаще других назначают азатиоприн и циклофосфан: 1,5—3 мг/кг в сутки до достижения ремиссии, а затем 50—100 мг ежедневно или через день в течение нескольких месяцев в составе поддерживающей терапии (вместе с гликокортикостероидами и хингамином).
Гликокортикостероиды, иммунодепрессанты, хингамин следует принимать после еды. При возникновении диспепсических явлений уменьшают дозу (если это допускает течение заболевания), изменяют пути введения (парентерально, ректально — гликокортикостероиды и хингамин), назначают антациды (смесь Бурже, викалин, алмагель) и другие симптоматические средства.
При длительном применении вышеуказанных препаратов необходимо проводить повторные курсы витаминотерапии (аскорбиновая кислота по 0,3 г и рибофлавин по 0,02 г 3 раза в день в течение месяца; тиамин по 1 мл 6 °/о раствора, пиридоксин по 1 мл 5 % раствора, цианокобаламин по 200 мкг в течение 20—30 дней); назначать калия оротат (по 0,5 г 3 раза в день до еды в течение месяца), анаболические стероиды (ретаболил, феноболин по 1 мл внутримышечно 1 раз в 12—14 дней, всего 6—8 инъекций).
Многообразие клинических проявлений, осложнения стероидной и иммунодепрессивной терапии требуют подчас назначения симптоматических средств.
При артериальной гипертензии назначают препараты раувольфии, клофелин, метилдофа (допегит), при отеках — мочегонные (фуросемид, дихлотиазид, спиронолактон), при стероидной гипергликемии — сахаропонижающие препараты.
Длительный прием гликокортикостероидов и иммунодепрессантов может осложниться острой инфекцией или обострением хронической. При этом необходимо назначить антибиотики (с учетом чувствительности к ним микрофлоры). Кроме того, иммунодепрессанты могут привести к выраженной цитопении. Но умеренные исходные лейко- и тромбоцитопения, как проявления системной красной волчанки, не должны явиться причиной отказа от этих препаратов. Их отменяют при лейкопении ниже 2 Г/л и тромбоцитопении ниже 100 Г/л. Но при приближении цитопении к указанному рубежу целесообразно уменьшить дозу иммунодепрессантов (цитостатиков), увеличить дозу гликокортикостероидов, назначить анаболические стероиды, стимуляторы гемопоэза (метилурацил, натрия нуклеинат, витамины группы В), переливания компонентов крови.
При системной красной волчанке необходимо прежде всего учитывать состояние жизненно важных органов, определяющее прогноз заболевания, и в первую очередь почек. При латентном нефрите (протеинурия не выше 0,8 г/сутки, эритроциты — до 5-106/сутки, артериальное давление 160/100 мм рт. ст.) назначают средние дозы преднизолонз (30—40 мг в день) и хингамин (0,25 г в день); при выраженном гломерулонефрите и при нефротическом синдроме — высокие дозы преднизолона (50— 80 мг) в сочетании с хингамином (0,5 г) или гидроксихлорохином (0,4—0,6 г) в течение длительного срока (до 2 месяцев). Если не удается купировать нефротический синдром, присоединяют иммунодепрессанты.
Представляется целесообразным в таких случаях проводить двухнедельные курсы лечения по следующей схеме (И. Е. Тареева): преднизолон — 30 мг/м2 ежедневно, гепарин — 5000 ЕД внутримышечно 4—6 раз в день, дипиридамол — 450 мл ежедневно, циклофосфан— 150 мг/м2 в 1-й, 5-й, 9-й, 12-й дни курса, меркаптопурин— 150 мг/м2 в 3-й, 7-й, 11-й дни. В перерывах (2 недели) — прием гликокортикостероидов и дипиридамола.
При системной красной волчанке может развиться пиелонефрит, для купирования которого назначают антибиотики, нитроксолин, невиграмон и др. (см. лечение при хроническом пиелонефрите).
При тяжелом васкулите, повторных волчаночных кризах, упорном суставном синдроме, часто рецидивирующих тяжелых кожных поражениях, высоком уровне циркулирующих иммунных комплексов в последние годы с успехом стали применять плазмаферез и гемосорбцию.
Прогноз при системной красной волчанке зависит от формы заболевания, а также своевременности и эффективности лечения. Несколько благоприятнее протекают варианты с ранним поражением кожи. При этом реже бывают тяжелые нарушения функции других органов, обычно быстрее достигаются ремиссии. Хуже прогноз при раннем и стойком поражении почек (нефротическом синдроме, стойких изменениях анализов мочи в период ремиссии), при тяжелом миокардите и эндокардите, при некупирующемся синдроме Верльгофа.
При подострой и хронической формах у подавляющего большинства больных удается добиться ремиссии, продолжительность которой зависит подчас от правильно проводимой поддерживающей терапии, исключения провоцирующих обострение факторов (чрезмерных инсоляции и переохлаждения; введения вакцин и сывороток; интеркуррентных инфекций; оперативных вмешательств и т. д.).
В период ремиссии нередко актуальным становится вопрос о беременности у молодых женщин. Беременность может быть разрешена при хронической форме без поражения почек. В период беременности больные должны получать преднизолон (10—20 мг в день), поливитамины, препараты калия. В послеродовом периоде нередко отмечаются обострения заболевания, однако следует помнить, что частота их при искусственном прерывании беременности тоже высока (40—45 %).
Первичная профилактика системной красной волчанки заключается прежде всего в постоянном врачебном наблюдении за больными с наклонностью к затяжным «беспричинным» аллергическим реакциям, сопровождающимся эритемой лица, полиартралгией и т. д., за больными, у которых на протяжении длительного времени отмечаются увеличение СОЭ, гиперэозинофилия, цитопения, гипергаммаглобулинемия. Эти люди должны избегать чрезмерной инсоляции, бесконтрольного приема лекарственных средств, физиотерапевтических процедур. Им с большой осторожностью следует проводить прививки, а лучше вообще их избегать.
Профилактикой обострений заболевания является рациональное длительное лечение и устранение факторов, провоцирующих обострение. При возникновении очаговой инфекции, сезонных респираторных заболеваний рекомендуется соблюдение постельного режима и проведение противовоспалительной и десенсибилизирующей терапии.
Больные системной красной волчанкой в период ремиссии, а также в течение всего курса поддерживающей терапии подлежат регулярному врачебному наблюдению и периодическому лабораторному контролю. Обязательным является диспансерное наблюдение за больными.
Трудовая экспертиза и трудоспособность. Больные системной красной волчанкой в активном периоде заболевания нетрудоспособны и подлежат переводу на временную инвалидность (обычно IΙ группы). При наступлении стойкой ремиссии трудоспособность, как правило, восстанавливается, но часто необходимо рациональное трудоустройство (перевод на более легкую работу, освобождение от работы, связанной с резкими колебаниями температуры, инсоляцией и др.). В связи с этим больным нередко устанавливают инвалидность 10 группы.
Использованная литература
Внутренние болезни / Под. ред. проф. Г. И. Бурчинского. ― 4-е изд., перераб. и доп. ― К.: Вища шк. Головное изд-во, 2000. ― 656 с.