Оптимізація діагностики і профілактики спалахів негоспітальної пневмонії, що виникає на тлі гострих респіраторно-вірусних інфекцій серед військовослужбовців строкової служби
ДЕРЖАВНА УСТАНОВА
„НАЦІОНАЛЬНИЙ ІНСТИТУТ ФТИЗІАТРІЇ І ПУЛЬМОНОЛОГІЇ
імені Ф.Г. ЯНОВСЬКОГО
АКАДЕМІЇ МЕДИЧНИХ НАУК УКРАЇНИ”
СЛЄСАРЕНКО ОЛЕКСАНДР ПЕТРОВИЧ
УДК: 616.2-022.6-057.36-06+616. 921.5-
057.36-06+616.24-002-057.36-07+61:356.33
ОПТИМІЗАЦІЯ ДІАГНОСТИКИ І ПРОФІЛАКТИКИ СПАЛАХІВ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ, ЩО ВИНИКАЄ НА ТЛІ ГОСТРИХ РЕСПІРАТОРНО-ВІРУСНИХ ІНФЕКЦІЙ СЕРЕД
ВІЙСЬКОВОСЛУЖБОВЦІВ СТРОКОВОЇ СЛУЖБИ
14.01.27 – пульмонологія
АВТОРЕФЕРАТ
дисертації на здобуття наукового ступеня
кандидата медичних наук
Київ – 2008
Дисертацією є рукопис.
Робота виконана в Національному медичному університеті ім. О.О. Богомольця Міністерства охорони здоров’я України.
Науковий керівник
доктор медичних наук, професор
Свінціцький Анатолій Станіславович,
Національний медичний університет ім. О.О. Богомольця МОЗ України, завідувач кафедри госпітальної терапії № 2
Офіційні опоненти:
доктор медичних наук, професор
Дзюблик Олександр Ярославович,
Державна установа „Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського АМН України”, завідувач відділення технологій лікування неспецифічних захворювань легень, доктор медичних наук, професор Лисенко Григорій Іванович,
Національна медична академія післядипломної освіти ім. П.Л. Шупіка МОЗ України, завідувач кафедри сімейної медицини
Захист відбудеться „01” липня 2008 р. о 1100 годині на засіданні спеціалізованої вченої ради Д 26.552.01 при Державній установі „Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського АМН України” (03680, м. Київ, вул. М. Амосова, 10).
З дисертацією можна ознайомитись у бібліотеці Державної установи „Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського АМН України” (м. Київ, вул. М. Амосова, 10).
Автореферат розісланий „ 28 ” травня 2008 р.
Учений секретар
спеціалізованої вченої ради Ж.Б. Бегоулева
ЗАГАЛЬНА ХАРАКТЕРИСТИКА РОБОТИ
Актуальність теми. Негоспітальна пневмонія (НП) залишається однією з найважливіших медико-соціальних проблем, що пов’язано, в першу чергу, з її значною поширеністю, досить високими показниками інвалідізації і смертності, а також значними економічними втратами внаслідок цього захворювання (Ю.І. Фещенко та співав., 2004; А.Я. Дзюблик та співавт., 2004; Cassiere H., Neiderman M. 2004).
В Україні в 2006 р. захворюваність дорослих на пневмонію склала 384,3 випадків на 100 тис. населення, а смертність – 11,7 випадків на 100 тис. населення, тобто померло біля 3% з тих, хто захворів на пневмонію (Ю.І. Фещенко та співав., 2007). Особливо високі показники розповсюдженості НП відмічені серед осіб закритих закладів, в тому числі і серед військовослужбовців строкової служби (М.П. Бойчак та співавт., 2003; В.В. Дяченко, 2004).
В структурі захворюваності військовослужбовців на НП провідна роль належить хворим з числа молодого поповнення. З ними пов’язано біля 80% усіх випадків захворювання (А.Л. Раков та співавт., 2003). Проблема НП найбільш актуальна в з’єднаннях і частинах, в яких суттєве поповнення військових колективів відбувається за рахунок молоді, насамперед, у навчальних центрах. Так, захворюваність на НП в окремих навчальних центрах Збройних Сил України в декілька разів перевищує розповсюдженість НП серед військовослужбовців вцілому (В.В. Дяченко, 2004; С.С. Сімонов, 2006).
Надходження молодого поповнення у військові частини є пусковим фактором активації епідемічного процесу захворювання на НП. При цьому в зимовий період підвищення захворюваності значно вище, ніж влітку в результаті впливу ряду факторів, характерних для холодної пори року: зниження загальної імунорезистентності організму і його переохолодження, активація механізму передачі інфекції, більш тривале перебування військовослужбовців у закритих приміщеннях (М.П. Бойчак, 2005).
Протиінфекційна резистентність людини до збудників респіраторної інфекції генетично детермінована. Вона залежить від багатьох соціальних і природних факторів і забезпечується впливом комплексу специфічних і неспецифічних захисних механізмів (К.Ф. Чернушенко та співав., 2002; Ю.М. Мостовий та співав., 2003). Біля 25% військовослужбовців мають низьку імунорезистентність у відношенні до вірогідних збудників інфекцій дихальних шляхів.
Безперечний зв’язок захворюваності військовослужбовців гострими респіраторно-вірусними інфекціями (ГРВІ) і НП: рівні їх річної динаміки тісно корелюють, що вказує на спільність причин, зумовлених виникненням і розвитком епідемічного процесу при кожній нозологічній формі (А.Л. Раков та співав., 2003). Але сьогодні відсутні дані про дослідження спалахів НП з урахуванням поєднаної дії вірусного і бактеріального факторів. Як правило, окремо розглядаються ГРВІ з полівірусною етіологією і НП з великою кількістю збудників. Не розроблені чіткі протиепідемічні заходи, спрямовані на попередження спалахів цих захворювань.
Зв’язок роботи з науковими програмами, планами, темами. Дисертація є фрагментом науково-дослідної роботи Національного медичного університету ім. О.О. Богомольця за темою “Роль гемореологічно-імунологічних і ліпідних порушень в механізмах ініціації запальних реакцій та розробка диференційованих способів лікування хронічного обструктивного захворювання легень”, № держреєстрації 0107U003597.
Мета роботи - розробити оптимальні підходи до діагностики та профілактики спалахів негоспітальної пневмонії, що виникає на тлі гострої респіраторно-вірусної інфекції у військовослужбовців строкової служби навчального центру ЗС України.
Для досягнення мети були поставлені наступні завдання:
Вивчити в динаміці (1990-2006 рр.) захворюваність на гострі респіраторно-вірусні інфекції і негоспітальну пневмонію військовослужбовців навчального центру ЗС України.
Визначити етіологію найбільшого спалаху негоспітальної пневмонії і гострих респіраторно-вірусних інфекцій (2000р.) серед військовослужбовців строкової служби навчального центру ЗС України.
Встановити особливості перебігу негоспітальної пневмонії, що розвинулася на тлі гострих респіраторно-вірусних інфекцій, під час спалахів цих захворювань у 2000 році серед військовослужбовців навчального центру ЗС України.
Запропонувати діагностичний алгоритм для використання під час спалахів негоспітальної пневмонії, що розвинулася на тлі гострих респіраторно-вірусних інфекцій, у військовослужбовців строкової служби.
Розробити і оцінити ефективність профілактичних заходів проти спалахів негоспітальної пневмонії на тлі гострих респіраторно-вірусних інфекцій у військовослужбовців строкової служби.
Об’єкт дослідження: гострі респіраторно-вірусні інфекції, негоспітальна пневмонія при спалаху цих захворювань.
Предмет дослідження: особливості етіології, клініки, діагностики та профілактики гострих респіраторно-вірусних інфекцій і негоспітальної пневмонії при спалаху цих захворювань серед військовослужбовців навчального центру.
Методи дослідження: епідеміологічні, бактеріологічні, серологічні, біохімічні, загальноклінічні, рентгенологічні, ультразвукові.
Наукова новизна отриманих результатів. Встановлено, що спалахи негоспітальної пневмонії серед військовослужбовців одного із навчальних центрів ЗС України відбуваються кожні 4-5 років і тісно пов’язані із захворюваністю на гострі респіраторно-вірусні інфекції, при цьому їх співвідношення коливається від 5:1 до 10:1.
Розроблено діагностичний алгоритм, який дозволяє достовірно встановити етіологію гострих респіраторно-вірусних інфекцій та негоспітальної пневмонії, а також визначити тяжкість перебігу цих захворювань і їх ускладнення.
Доведено, що найбільший за останні 25 років спалах негоспітальної пневмонії пневмококової етіології виник на тлі респіраторно-синцитіальної (травень-серпень 2000р.) і парагрипозної (жовтень-грудень 2000р.) респіраторних інфекцій.
Визначено, що клінічні особливості перебігу негоспітальної пневмонії полягають у виникненні проявів захворювання на тлі симптомів гострих респіраторно-вірусних інфекцій, повторних підйомів температури тіла, частому розвитку ускладнень з боку серцево-судинної системи, невідповідності об’єму враження легень тяжкості перебігу захворювання.
Встановлено особливості розвитку епідпроцесу спалахів негоспітальної пневмонії на тлі гострих респіраторно-вірусних інфекцій військовослужбовців строкової служби одного із навчальних центрів ЗС України.
Розроблені поетапні профілактичні заходи, застосування яких дозволило вірогідно зменшити захворюваність на негоспітальну пневмонію і гострі респіраторно-вірусні інфекції серед військовослужбовців строкової служби одного із навчальних центрів ЗС України і запобігти виникненню на протязі 6 років спалахів цих хвороб.
Практичне значення одержаних результатів. Запропонований діагностичний алгоритм дає можливість швидко (на протязі 4-5 днів) встановити причину спалахів негоспітальної пневмонії і гострих респіраторно-вірусних інфекцій та розпочати цілеспрямовану терапію хворих на ці захворювання.
Для профілактики спалаху негоспітальної пневмонії серед військовослужбовців строкової служби відповідно до виділених 5 етапів розвитку епідпроцесу повинні проводитись загальногігієнічні та протиепідемічні заходи спрямовані на адаптацію молодих військовослужбовців, підвищення їх імунітету та резистентності організму до респіраторних інфекцій, а при виникненні випадків захворювання заходи по негайній ізоляції та госпіталізації хворих для локалізації та ліквідації спалаху.
За матеріалами дисертації отримано патент на винахід „Спосіб серологічної діагностики етіології спалаху респіраторно-вірусних інфекцій в окремих колективах”.
Результати роботи впроваджено в навчальних центрах та госпіталях ЗС України, що підтверджено відповідними актами впровадження.
Особистий внесок здобувача. Автор особисто здійснив інформаційний пошук та аналіз наукової літератури за темою дисертації, провів клінічне обстеження всіх хворих, виконав ехокардіографічне обстеження пацієнтів з міокардитом та перикардитом. При безпосередній участі автора проведені серологічні та мікробіологічні дослідження, здійснена інтерпретація отриманих даних та їх статистична обробка. Текстове і графічне оформлення роботи належить автору, ним сформульовані висновки і практичні рекомендації.
Апробація результатів дисертації. Основні положення дисертаційної роботи повідомлені і обговорені на науково-практичній конференції „Сучасні проблеми внутрішньої патології” (Київ, 2003), XV з’їзді терапевтів України (Київ, 2004), науково-практичній конференції „Актуальні питання патології внутрішніх органів” (Київ, 2004), науковій конференції молодих вчених УВМА (Київ, 2005).
Публікації. Результати дисертації надруковано в 7 статтях у фахових виданнях, які затверджені ВАК України (з них 4 - одноосібних), а також у тезах доповіді на ХV з’їзді терапевтів України (Київ, 2004); за темою дисертації отримано 1 Патент України на винахід.
Структура та обсяг дисертації. Дисертація складається із вступу, 5 розділів, аналізу та узагальнення отриманих результатів, висновків, практичних рекомендацій, списку використаних джерел. Робота викладена на 147 сторінках машинописного тексту, ілюстрована 11 таблицями та 10 рисунками. Список використаних джерел включає 219 робіт, з них 168 кирилицею та 51 латиною.
ОСНОВНИЙ ЗМІСТ РОБОТИ
Об’єкт і методи дослідження. Для вирішення задач дослідження провели аналіз (з 1990 по 1999 рр. - ретроспективний, а з 2000 по 2006 рр. - проспективний) захворюваності на гострі респіраторно-вірусні інфекції (ГРВІ) та негоспітальну пневмонію (НП) особового складу військовослужбовців строкової служби одного із навчальних центрів Північного оперативного командування ЗС України. Захворюваність ГРВІ та НП визначалась як кількість випадків захворювання на 1000 військовослужбовців.
Найбільший пік захворюваності на ГРВІ та НП був відмічений у 2000 році, під час двох спалахів. Перший спалах весняно-літній (з травня по серпень). Під час нього ГРВІ виникла у 1835 осіб, а НП - у 367 осіб. Під час другого осінньо-зимового спалаху (з жовтня по грудень) захворіли на ГРВІ 1060 осіб, а на НП - 212 осіб. В обох випадках ГРВІ виникали за 2-10 днів до початку НП.
Обстежено військовослужбовців строкової служби (молоде поповнення) віком від 18 до 20 років, чоловічої статі, з однаковими умовами проживання, харчування, прально-лазневого обслуговування, дозвілля та різних видів військової праці з цілодобовим контактом. Діагноз ГРВІ встановлювався при появі перших випадків захворювання на підставі аналізу скарг і об’єктивного обстеження, а потім при проведенні анкетування всього складу військового підрозділу навчального центру. В випадку, якщо в анкеті була хоча б одна позитивна відповідь на запитання, проводилось об’єктивне обстеження цього військовослужбовця терапевтом.
З метою швидкого (на протязі доби) визначення етіології ГРВІ досліджували змиви з носоглотки за допомогою методики імунофлюоресценції (у 19 хворих І спалаху і 16 хворих ІІ спалаху).
Для підтвердження отриманих результатів використовували серологічні методики: реакція інгібіції гемаглютинації (РІГА), реакція зв’язування комплементу (РЗК). Титри антитіл до грипу, парагрипу (ПГ), аденовірусу і респіраторно-синцитіального (РС) вірусу встановлювали при обстеженні 192 парних сироваток при першому і 164 парних сироваток при другому спалахах. Перша сироватка була забрана на початку захворювання (1-3 день), а друга - не раніше 14 днів після першого забору крові.
Діагноз НП та тяжкість її перебігу встановлювали на підставі аналізу даних клініко-рентгенологічного та лабораторних методів дослідження відповідно до рекомендацій наказу МОЗ України № 499 від 28.10.2003 р. і класифікації Л.І. Дворецького (1996 р.). В залежності від тяжкості перебігу НП всіх пацієнтів розподілили на дві групи. До складу І-ої групи включили 507 хворих з НП нетяжкого перебігу (перший спалах - 310 чоловік, другій спалах - 197 чоловік), а до ІІ-ої групи - 72 хворих з НП тяжкого перебігу (перший спалах - 57 чоловік, другій спалах - 15 чоловік).
Основу медикаментозної терапії хворих на НП складали антибактеріальні препарати, які до визначення етіології спалаху захворювання призначались емпірично, а після встановлення етіології, при необхідності – цілеспрямовано.
У хворих І-ої групи використовували внутрішньом’язово бензилпеніцилін 1-2 млн ОД з інтервалом 4 год. або цефтриаксон 1-2 г з інтервалом 24 год. Тривалість антибактеріальної терапії складала 7-10 днів.
Хворим ІІ-ої групи призначали внутрішньовенно цефотаксим 2 г з інтервалом 12 год. у комбінації з макролідом, або фторхінолоном. Через 3-4 дні від початку лікування, в разі поліпшення стану, пацієнта переводили на пероральний прийом левофлоксацина 0,5 г з інтервалом 24 год. Тривалість антибактеріальної терапії складала 10-14 днів.
Оцінку загального стану хворого та клінічних ознак НП проводили до початку, через 48-72 год. та по закінченні лікування антибіотиком (-ами), але не пізніше 15 днів. До початку лікування та на 10-15 день усім хворим проводили клінічні аналізи крові та сечі, біохімічні дослідження крові та рентгенографію органів грудної клітини в 2-х проекціях.
З метою виявлення бактеріальних етіопатогенів НП до початку антибактеріальної терапії досліджували мокротиння та кров. Доцільність подальшого проведення мікробіологічного аналізу мокротиння визначали за результатами аналізу забарвлення за Грамом мазка - наявність не менше 25 лейкоцитів та не більше 10 епітеліальних клітин у полі зору (х100). Кількісну оцінку мікробної популяції проводили за методом Dixon та Miller (1965) в модифікації Л.Г. Сєміної (1980) шляхом посіву на відповідні живильні середовища. Результати дослідження мокротиння вважали діагностично значущими у разі виявлення патогену в титрі не нижче 106 колонієутворюючих одиниць у 1 мл (С.В. Навашин та співавт., 1998). Мікроорганізми ідентифікували за допомогою тест-систем АРІ ("ВіоМаrіеu", Франція). Використовували диски виробників фірм Росії.
Для серологічного підтвердження етіології НП використовували реакцію латекс-аглютинації (Л.С. Страчунський та співавт., 1999), що дозволяє виявляти пневмококовий антиген у сироватці крові хворих. Реактиви набору представляють собою завись латексних часток, сенсибілізованих моноклональними антитілами кролика, специфічними до Streptococcus рпеитопіае. В присутності достатньо високої концентрації антигену, латекс вступає в реакцію аглютинації з антигеном і утворює агрегати, видимі неозброєним оком. Якщо специфічний антиген відсутній, то агрегати не утворюються і латекс зберігає свій дещо молочний вид.
Клінічну ефективність терапії визначали за результатами аналізу комплексу клініко-лабораторних та рентгенологічних показників. Клінічно ефективним лікування вважали, якщо повністю зникали (одужання) або значно зменшувалися (покращання) симптоми та рентгенологічні ознаки захворювання.
Безпеку терапії оцінювали за частотою виникнення небажаних явищ, їх тяжкістю та появою клінічно значущих змін показників лабораторних досліджень. Небажаними вважали будь-яке несприятливе явище (в тому числі клінічно значуще відхилення даних лабораторних досліджень), яке виникло у пацієнта під час дослідження, незалежно від того, пов’язано воно чи ні з прийомом препарату дослідження.
Обробку результатів дослідження проводили з використанням методів варіаційної статистики (С.М. Лапач та співавт., 2002). Описова статистика (кількість, середнє значення та його помилка, частота, процент) наведена для всіх показників аналізу з урахуванням їхнього типу (кількісний, якісний). Достовірність змін показників у процесі дослідження перевіряли з використанням парного t-критерію Стьюдента. Всі статистичні тести виконували для двобічного рівня статистичної значимості (р<0,05).
Результати дослідження та їх обговорення. Аналіз динаміки захворюваності на ГРВІ і НП одного з навчальних центрів ЗС України (рис. 1) свідчить про нерозривний зв’язок між цими хворобами, при цьому співвідношення їх коливалось від 5:1 до 10:1.
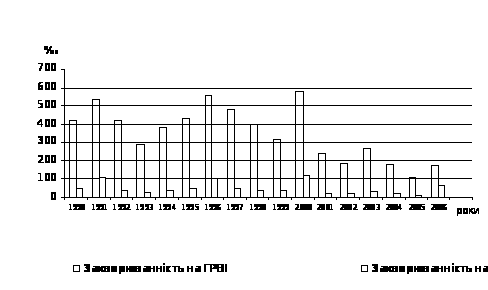
Рис. 1. Динаміка захворюваності військовослужбовців одного із навчальних центрів ЗС України на ГРВІ і НП
Підйоми захворюваності на ГРВІ виникали, як правило, з приходом молодого поповнення військовослужбовців із занесенням збудників з різних регіонів України та передачею їх шляхом перемішування особового складу. Середня захворюваність на ГРВІ за ці роки склала 435,4±41,2 випадків на 1000 військовослужбовців.
З 1990 по 2000 рр. захворюваність на НП була не менше 31 випадку на 1000 військовослужбовців, в середньому за рік - 60,1±9,4 випадків. Кожні 4-5 років відмічались спалахи НП (більше 100 випадків на 1000 військовослужбовців). Найбільш вагомою захворюваність на ГРВІ і НП була зафіксована в 2000 році під час двох спалахів цих захворювань.
При дослідженні парних сироваток від 192 хворих під час першого спалаху ГРВІ встановлено зростання титру антитіл більш ніж у 4 рази до РС-вірусу і менш ніж у 4 рази до вірусів грипу, ПГ і аденовірусу. Ці результати разом з клінічними і епідеміологічними даними дозволили прийти до висновку, що перший підйом захворюваності на НП виник на тлі РС-вірусного респіраторного захворювання. При другому підйомі захворюваності на ГРВІ були в динаміці обстежені сироватки від 164 хворих. Зростання титру антитіл більш ніж у 4 рази виявлено до вірусу ПГ, що дало змогу встановити парагрипозну етіологію другого спалаху ГРВІ серед військовослужбовців.
Під час першого спалаху ГРВІ в більшості випадків перебігали у вигляді легких (50,4%) і субклінічних (49,4%) форм із ознаками ларинготрахеїту.
ГРВІ парагрипозної етіології протікали більш важче. Чіткі клінічні прояви з помірною інтоксикацією, ринофарингітом і бронхітом виявили у 81,6% хворих, а субклінічні форми лише у 18,4% хворих.
У 96,2% пацієнтів НП розвинулась упродовж перших 14 днів від початку ГРВІ. При цьому під час першого спалаху у 310 хворих (84,5%) було діагностовано нетяжкий перебіг, а у 57 хворих (15,5%) - тяжкий перебіг НП. Під час другого спалаху нетяжкий і тяжкий перебіг захворювання був встановлений відповідно у 197 (92,9%) і 15 (7,1%) хворих.
У 356 пацієнтів з НП (192 - перший спалах і 164 - другий спалах) для встановлення етіології захворювання використовували реакцію латексмікроаглютинації. При цьому в 91,1% випадків у сироватці крові був виявлений пневмококовий антиген. Крім того, у всіх пацієнтів, які відкашлювали мокротиння, було проведено бактеріологічне дослідження цього біоматеріалу. Інформативною дана методика виявилась у 84,3% випадків. При бактеріологічному дослідженні мокротиння, яке було проведено при першому спалаху у 192 пацієнтів, в діагностично значущому титрі в 75% випадків виділений лише S. рпеитопіае. При другому спалаху обстежено 164 хворих, у яких у 78,9% випадків у титрі не нижче 106 КУО виявлений той же збудник. Таким чином, причиною обох спалахів НП був S. рпеитопіае.
Особливістю перебігу НП було те, що захворювання виникало на тлі симптомів ГРВІ, які були притаманні клінічній картині відповідних вірусних інфекцій. Так, для РС-вірусної інфекції у дорослих характерно у більшості випадків ураження нижніх дихальних шляхів при незначній загальній інтоксикації. Основним симптомом у хворих був сухий кашель, який у 29,7% поєднувався з субфебрильною температурою тіла, а у 16,2% - з нежиттю. Для ПГ характерна більш виражена інтоксикація з ринофарингітом і поступовим розповсюдженням запалення на слизову оболонку гортані, трахеї та бронхів. Ринофарингіт у обстежених хворих зустрічався в 95% випадків, ляринготрахеїт – в 4,3%.
Про можливість виникнення пневмонії свідчили: підйом температури тіла до 38єC і більше, посилення кашлю, збільшення об’єму і гнійності мокротиння, поява болю в грудній клітині, задишки і/або фізікальних проявів (крепітуючих, або дрібнопухирцевих хрипів), а також лейкоцитозу чи/або зсуву формули крові вліво. В усіх випадках діагноз НП був підтверджений рентгенологічно. Термін виникнення НП від початку ГРВІ був достовірно більший при РС-вірусній інфекції у порівнянні з ПГ і становив 7,1±0,9 і 4,4±0,16 відповідно (р<0,05).
Оскільки, РС-вірус значно більше вражає нижні дихальні шляхи, а вірус ПГ – верхні, в той час як бактеріальний чинник, що викликає пневмонію, діє на враженні вірусом ділянки респіраторного тракту, то ми відповідно бачили більш тяжкий перебіг пневмококових пневмоній з більшим об’ємом враження легень та відповідно більшою кількістю ускладнень в І спалаху (табл. 1).
Ще однією особливістю НП було виникнення виражених ускладнень з боку серцево-судинної системи (знову з переважанням серед хворих І спалаху): інфекційно-токсичний шок (ІТШ) I-II ст. (або систолічне АТ<90 мм рт. ст.) при нетяжкому перебігу у 29,4% хворих І спалаху, у 14,6% хворих ІІ спалаху (р<0,05); ІТШ ІІІ ст. (або септичний шок) спостерігався при тяжкому перебігу у 3,3% хворих І спалаху і 2,8% хворих ІІ спалаху (р>0,05); інфекційний міокардит (ІМ) у 16,4% пацієнтів при І спалаху і 11,8% - при ІІ спалаху (р<0,05); ексудативний перикардит у 1,1% хворих І спалаху і у 2,4% - при ІІ спалаху (р>0,05).
Аналізуючи перебіг ІМ у хворих на НП пневмококової етіології встановлено, що у всіх випадках це ускладнення мало легкий перебіг і одужання наступало в середньому через 37,0 ± 1,7 днів.
Головним проявом ІМ було виражене пригнічення синоатріального вузла (САВ), у вигляді порушень його автоматизму, синоатріальної провідності і їх комбінацій. Синусну брадикардію < 60 на хв. виявлено у 90,6% пацієнтів, синоатріальну блокаду - у 25,9%; атріовентрикулярну дисоціацію - у 37,7%, заміщувальні ритми - у 17,7% пацієнтів, порушення реполяризації у 85,9%. Більш виражені ЕКГ зміни відмічалися у хворих на тлі попередньої РС-вірусної інфекції. Середній термін від початку захворювання до міокардиту складав при І спалаху 13,6±0,63 дні, а при ІІ спалаху – 12,3±0,7 дні (р>0,05).
Спираючись на літературні джерела, де зазначено, що ІМ в більшості випадків викликає вірусний чинник і для нього характерні прояви на тлі переважаючої симпатикотонії у вигляді синусної тахікардії, в наших спостереженнях ми бачимо різке пригнічення функції САВ, що напевно обумовлено поєднанням вірусного і бактеріального чинників.
Таблиця 1
Клініко-лабораторні і рентгенологічні прояви НП
під час І та II спалаху
|
Прояви |
НП з нетяжким перебігом |
НП з тяжким перебігом |
||
|
1-й спалах (n-310) |
2-й спалах (n=197)* |
1-й спалах (n-57) |
2-й спалах (n-15)* |
|
|
Температура тіла (єC): <38 38-39 >39 |
73 (23,6%) 90 (29,0%) 147 (47,4%) |
37(18,8%) 82 (41,6%) 78 (39,6%) |
- 2 (3,5%) 55 (96,5%) |
- 2 (13,3%) 13 (86,7%) |
|
Слизово-гнійне або гнійне мокротиння |
245 (80%) |
147 (74,6%) |
57 (100%) |
15 (100%) |
|
Лекоцитоз (>10х109/л) |
235 (75,8%) |
135 (68,6%) |
57 (100%) |
15 (100%) |
|
Паличкоядерний зсув (>10%) |
193 (62,3%) |
118 (59,8%) |
57 (100%) |
15 (100%) |
|
Число дихань за 1 хв: <25 25-30 >30 |
291 (93,9%) 19 (6,1%) - |
195 (98,9%) 2 (1%)* - |
41 (72%) 12 (21%) 4 (7%) |
9 (60%) 5 (33,3%) 1 (6,7%) |
|
Крепітація |
232 (74,9%) |
145 (73,6%) |
57 (100%) |
15 (100%) |
|
Розповсюдженість процесу (по даним рентгенографії): - до 2-х сегментів в одній легені - більша частина долі, вся доля чи декілька сегментів в обох легенях - дві частки, або полісегмен-тарне враження обох легень |
221 (71,2%) 89 (28,7%) - |
160 (81,2%) 37 (18,8%)* - |
8 (14%) 25 (43,9%) 24 (42,1%) |
2 (13,3%) 5 (33,3%)* 8 (53,3%) |
|
Ексудативний плеврит |
9 (2,9%) |
7 (3,6%) |
7 (12,3%) |
3 (20%) |
|
Інфекційно-токсичний шок: І-II ст. III ст. |
71 (22,9%) - |
25 (12,7%)* - |
37 (64,9%) 12 (21,1%) |
6 (40%) 6 (40%) |
|
Інфекційний міокардит |
50 (16,1%) |
23 (11,7)* |
10 (17,5%) |
2 (13,3%)* |
|
Ексудативний перикардит |
3 (1%) |
2 (1%) |
1 (1,75%) |
3 (20%) |
Примітка.* - між групами спалахів значення показників вірогідно відрізняється, р<0,05.
Всі виявлені випадки ексудативного перикардиту були легкими. При цьому ексудативні перикардити при першому спалаху проявлялися більш вираженими змінами, які фіксувалися довше, і не закінчувалися повним одужанням.
Нами встановлена також невідповідність об’єму враження легенів тяжкості перебігу захворювання (до 30% випадків, в залежності від симптомів). Так, наприклад, при незначному враженні від сегмента до долі, температура тіла вище 39єC спостерігалася від 34% до 75% (з них 40єС і більше від 26,5% до 43%); ІТШ: І-ІІ ст. від 9,3% до 42,1%, ІІІ ст. – від 1,3% до 4,8%; ІМ – від 10,5% до 17%; ексудативний плеврит – від 1,9% до 14,3%.
Аналіз клініко-лабораторних та рентгенологічних досліджень свідчить, що проведена антибактеріальна терапія в І та ІІ групах дозволила досягти позитивних результатів у 100% випадків. Так, у хворих І групи одужання під час першого і другого спалахів було досягнуто відповідно в (82,3 ± 4,1)% та (77,3 ± 3,6)% випадків, (р>0,05). У решти пацієнтів цієї групи відмічалось покращання. В II групі одужання і покращання під час першого спалаху було діагностовано відповідно у (22,3 ± 5,6)% та у (77,7 ± 5,6)% хворих. При другому спалаху ці показники відповідно складали (33,3 ± 6,2)% та (66,7 ± 6,2)%.
Небажані явища при проведенні антибактеріальної терапії в І групі виникали в 19,0 ± 2,6% випадків, а в II групі - в 22,2 ± 4,3% випадків. Усі наявні небажані явища були незначно виражені та не вимагали відміни або корекції призначеної терапії. Найчастіше у хворих обох груп виявляли транзиторне підвищення рівня АЛТ, біль в животі, алергічні висипання на шкірі.
На підставі аналізу особливостей виникнення і перебігу ГРВІ та НП був запропонований діагностичний алгоритм (рис. 2), який включав в себе при підйомі захворюваності на ГРВІ додаткове опитування всього особового складу навчального центру за допомогою оригінальної анкети, об’єктивний огляд терапевтом військовослужбовців, які дали позитивну відповідь на будь-яке із запитань анкети; відбір матеріалу від захворілого для проведення реакції імунофлюоресценції та в динаміці РІГА і РЗК.
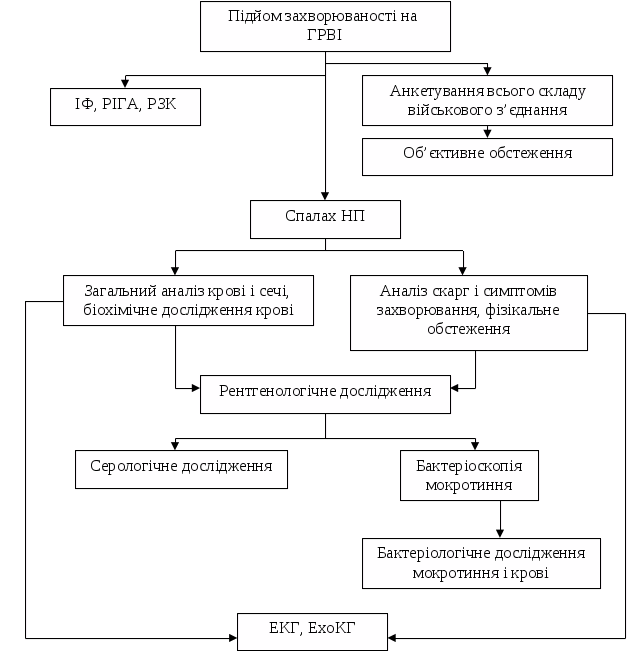

Рис. 2. Алгоритм діагностики спалаху НП, що виникає на тлі захворюваності на ГРВІ
При виникненні у хворого на ГРВІ додаткових симптомів (повторний підйом температури тіла, посилення кашлю, поява болю в грудях, поява чи посилення гнійності мокротиння) виконували: фізікальне обстеження, загальний аналіз крові і сечі, біохімічне дослідження крові, а також рентгенографія органів грудної клітини. Після встановлення діагнозу пневмонії, у хворих до початку лікування проводили бактеріоскопію мокротиння або промивних вод бронхів і серологічне дообстеження на наявність пневмококового антигену. При інформативній бактеріоскопії виконували бактеріологічне дослідження мокротиння (а при тяжкому перебігу НП і крові) для ідентифікації збудника захворювання і його чутливості до антибіотиків. Виявлення ускладнень з боку серцево-судинної системи проводили за допомогою ЕКГ та ЕхоКГ.
За результатами проведених спостережень були виділені 5 етапів розвитку спалахів ГРВІ і НП серед військовослужбовців.
1 етап. Завіз молодим поповненням ГРВІ з різних регіонів України. Він характеризується тим, що випадків хвороби небагато, але вони є „ключем” до майбутнього підйому захворюваності на ГРВІ.
2 етап. Перемішування особового складу з різних регіонів, початок підйому захворюваності на ГРВІ. Він характеризується послабленням імунітету комплексними стресовими факторами початку військової служби і розповсюдженням респіраторної інфекції, що призводить до росту кількості хворих на ГРВІ з початком виникнення захворюваності на НП.
3 етап. Розпал захворюваності на ГРВІ і початок спалаху НП. В цей період хворіє на ГРВІ більшість молодого поповнення і розпочинається масове захворювання на НП.
4 етап. Розпал захворюваності на НП при поступовому зниженні захворюваності на ГРВІ. Хворіє максимальна кількість особового складу військовослужбовців.
5 етап. Закінчення спалаху на ГРВІ та НП, наслідки у вигляді ускладнень. Звільнення значної частини особового складу за станом здоров’я від виконання службових обов’язків, надання відпустки з наступним освідченням на можливість подальшої служби у ЗС України.
Відповідно до подібного розвитку спалахів ГРВІ та НП на кожному етапі повинні проводитись загальногігієнічні та протиепідемічні заходи.
Загальногігієнічні заходи спрямовані на адаптацію молодих військовослужбовців, підвищення їх імунітету та резистентності організму до респіраторних інфекцій. Вони включають в себе:
Суворе дотримання санітарно-гігієнічних норм розміщення, харчування, водопостачання, лазне-прального обслуговування, умов виконання розпорядку дня та різних видів військової праці.
Попередження негативного впливу переохолодження військовослужбовців при проведенні шикувань на відкритому повітрі, несенні вартової служби, на польових заняттях, при обслуговуванні техніки. Цей комплекс включає зокрема максимальне скорочення часу шикування, забезпеченість особового складу теплою білизною, вартовим одягом, гарячим чаєм, розгортання пунктів обігріву, виконання режиму роботи сушильних кімнат.
Протиепідемічні заходи повинні бути спрямовані на максимальне виявлення всіх форм захворювання з ізоляцією та госпіталізацією хворих, з супутніми обсерваційними та дезінфекційними заходами.
На 1 етапі заходи найлегші, найдешевші, вимагають мінімум сил та засобів, але при їх здійсненні – максимально позитивний результат. Спалах не розвивається взагалі.
Максимальна ізоляція та госпіталізація всіх хворих на ГРВІ з акцентом на максимальне виявлення легких та субклінічних форм з цілодобовим моніторингом стану здоров’я, включаючи індивідуальну анкету, огляд, опитування, термометрію. Передбачити заздалегідь достатню кількість ліжок стаціонару та ізоляторів. Профілактичний прийом противірусних та імуномодулюючих препаратів.
На 2 етапі, який виникає при неефективних протиепідемічних заходах першого етапу, значно зростає потреба у ліжках, для госпіталізації та ізоляції хворих.
Якщо етап не зупиняється – 14-добовий термін окремого розташування молодого поповнення продовжується. Учбово-бойова підготовка для цих підрозділів призупиняється.
Профілактичні заходи 3 етапу. Якщо виник 3 етап епідемії, це свідчить, що два попередні не були ефективними. Він вимагає в багато разів більше зусиль та матеріальних засобів, припинення навчально-бойової підготовки, великих затрат на лікування ГРВІ і НП та їх ускладнень.
На цьому етапі необхідно забезпечити додаткову кількість ліжок в ізоляторах, інфекційних та терапевтичних відділеннях для лікування хворих на ГРВІ та НП. Виділити додаткові сили і засоби для адміністрації ізоляторів, ведення хворих в інфекційному та терапевтичному відділеннях. На цьому етапі своїх сил у медичної служби вже може не вистачити і частину хворих необхідно евакуювати у сусідні госпіталі. Частину медперсоналу, якого не вистачає для роботи у вогнищі спалаху, прикомандирувати з інших місць.
Профілактичні заходи 4 етапу. Розвиток 4 етапу епідпроцесу – свідчення неефективності протиепідемічних заходів на попередніх етапах. За нашим аналізом, нажаль, в більшості випадків саме так і відбувається. На ГРВІ вже перехворіли і хворіють тисячі, на НП – сотні. Причому якщо навчально-бойовий процес не припиняється, на ГРВІ і НП можуть хворіти по декілька разів. Велика кількість ускладнень у вигляді синуситів, отитів, міокардитів, гломерулонефритів. Паралельно підвищується рівень іншої інфекційної захворюваності – ангіни, кір, краснуха, епідпаротит, які потребують окремої ізоляції і раннього виявлення. Не поодинокі випадки мікст-захворювань: ГРВІ, краснуха, вітряна віспа, епідпаротит, синусит, серозний менінгіт, НП та ін.
Окрім загальних заходів, самим головним є ранній активний вияв хворих та їх госпіталізація з адекватним сучасним лікуванням.
З такою задачею на 4 етапі медична служба учбового центру вже справитися не в змозі. Тому більшість хворих необхідно госпіталізовувати до інших лікувальних закладів. А на медичну службу покласти головне питання раннього активного вияву хворих і початок лікування з невідкладною допомогою.
Профілактичні заходи 5 етапу. На цьому етапі нових випадків захворювання одиниці. Більшість особового складу вже перехворіла. На медичну службу покладається завдання по оцінці результатів спалаху та експертній роботі для забезпечення відновлення здоров’я особового складу. Всі хворі, які перенесли неускладнену нетяжку НП потребують звільнення від службових обов’язків на 15 діб. Таких хворих при спалаху може налічуватися до 85-90%. Всі хворі, які перенесли тяжку, або ускладнену НП (до 7-15%), потребують відпустки за станом здоров’я на 30 діб з наступним переосвідченням стану здоров’я до подальшої служби у ЗСУ.
Таким чином, розроблені методи профілактики дозволили в 2001- 2006 рр. достовірно (р<0,05) знизити захворюваність на гострі респіраторно-вірусні інфекції та негоспітальну пневмонію серед військовослужбовців строкової служби навчального центру ЗС України по відношенню до періоду 1995-2000 рр. (захворюваність на ГРВІ знизилась з 461,7±45,8‰ до 192,5±21,5‰, захворюваність на негоспітальну пневмонію знизилась з 68,3±14,6‰ до 24,2±5,8‰). За період 2001-2006 років не було діагностовано жодного спалаху захворювання на НП.
ВИСНОВКИ
У дисертації наведене теоретичне узагальнення та нове вирішення актуальної задачі сучасної пульмонології – оптимізація діагностики і профілактики спалаху негоспітальної пневмонії, що виникає на тлі гострих респіраторно-вірусних інфекцій, серед військовослужбовців строкової служби.
Серед військовослужбовців строкової служби навчального центру ЗС України один раз в 4-5 років відбувається спалах негоспітальних пневмоній (більше 100 випадків на 1000 чоловік), який виникає на тлі підвищення рівня захворюваності на гострі респіраторно-вірусні інфекції.
В 2000 році причиною обох спалахів негоспітальної пневмонії серед військовослужбовців строкової служби навчального центру ЗС України був S. pneumoniae, при чому перший спалах виник на тлі респіраторно-синцитіальної вірусної інфекції, а другий – парагрипозної вірусної інфекції.
Особливостями перебігу негоспітальної пневмонії під час спалахів у 2000 році є: виникнення захворювання на тлі симптомів гострих респіраторно-вірусних інфекцій (в 96,9±1,3% випадків), повторні підйоми температури тіла (в 95±2,3% випадків), часті ускладнення з боку серцево-судинної системи (в 28,9±3,5% випадків), невідповідність об’єму враження легенів тяжкості перебігу захворювання (до 30% випадків, в залежності від симптомів); достовірно більше за об’ємом ураження легеневої тканини на тлі попереднього респіраторно-синцитіального вірусного захворювання, що зумовило більш тяжкий перебіг за всіма показниками серед хворих І спалаху, у порівнянні з ІІ спалахом.
Під час спалахів негоспітальних пневмоній, що розвинулись на тлі гострих респіраторно-вірусних інфекцій у військовослужбовців строкової служби, повинен використовуватися діагностичний алгоритм, якій дає змогу встановити етіологію вірусної інфекції, діагноз, етіологію, тяжкість перебігу, а також ускладнення негоспітальної пневмонії.
Епідпроцес при спалахах негоспітальних пневмоній проходить у 5 етапів, на кожному з яких повинні застосовуватися профілактичні заходи.
Для профілактики спалаху негоспітальної пневмонії серед військовослужбовців строкової служби необхідно проводити: загально-гігієнічні заходи, направлені на адаптацію молодого поповнення, підвищення їх імунітету та несприйнятливості організму до респіраторних інфекцій; заходи щодо зниження активності циркуляції збудників респіраторних інфекцій; протиепідемічні заходи при виникненні захворювань на гострі респіраторно-вірусні інфекції.
Запропоновані методи профілактики дозволили в 2001-2006 рр. достовірно (р<0,05) зменшити захворюваність на гострі респіраторно-вірусні інфекції (в 2,4 рази) та негоспітальну пневмонію (в 2,8 разів), а також запобігти виникненню спалахів цих захіворювань серед військовослужбовців строкової служби навчального центру ЗС України.
ПРАКТИЧНІ РЕКОМЕНДАЦІЇ
При підйомі захворюваності військовослужбовців строкової служби на гострі респіраторно-вірусні інфекції необхідно проводити, разом із звичайним наглядом, анкетування всього особового складу підрозділу і огляд терапевтом тих, хто позитивно відповів хоча б на одне запитання анкети.
Для встановлення етіології гострих респіраторно-вірусних інфекцій треба досліджувати матеріал від хворого (змиви із слизових, сироватка крові в динаміці) за допомогою імунофлюоресцентного методу, реакції інгібіції гемаглютинації і реакції зв’язування комплементу та ін.
Для встановлення діагнозу негоспітальної пневмонії, етіології, тяжкості перебігу і ускладнень захворювання слід проводити аналіз скарг і симптомів, фізікальне обстеження, загальний аналіз крові і сечі, біохімічне дослідження крові (АЛТ, АСТ, креатинін, сечовину, коагулограму, цукор крові), рентгенографію органів грудної клітини (в двох проекціях), бактеріоскопію і бактеріологічні дослідження мокротиння, а також ЕКГ і ЕхоКГ.
Для профілактики спалаху негоспітальної пневмонії серед військовослужбовців строкової служби відповідно до виділених 5 етапів розвитку епідпроцесу на кожному етапі повинні проводитись загальногігієнічні та протиепідемічні заходи спрямовані на адаптацію молодих військовослужбовців, підвищення їх імунітету та резистентності організму до респіраторних інфекцій, а при виникненні випадків захворювання заходи по негайній ізоляції та госпіталізації хворих для локалізації та ліквідації спалаху.
СПИСОК ПРАЦЬ, ОПУБЛІКОВАНИХ ЗА ТЕМОЮ ДИСЕРТАЦІЇ
Слєсаренко О.П. Клініко-лабораторна діагностика етіології пневмоній у реальних умовах сьогодення на прикладі двох спалахів вірусно-бактеріальних пневмоній // Сучасні інфекції. – 2003. - № 2. – С. 22-32.
Слєсаренко О.П. Особливості діагностики та перебігу вірусно-бактеріальних ексудативних перикардитів на тлі позагоспітальних пневмококових пневмоній, пов’язаних з гострими респіраторними захворюваннями // Військова медицина України. – 2003. - Т. 3, № 1-2. – С. 139-145.
Слєсаренко О.П. Досвід лікування позагоспітальних пневмоній та їх ускладнень у військовослужбовців строкової служби // Військова медицина України. – 2003. – Т. 3, № 3-4. – С. 97-101.
Свінціцький А.С., Слєсаренко О.П. Синдром системної запальної відповіді як один із найвірогідніших механізмів розвитку крупозних пневмококових пневмоній у сучасних умовах // Сучасні інфекції. – 2003. - № 4. – С. 34-39.
Слєсаренко О.П. Особливості ускладнень позалікарняної пневмонії на фоні спалахів респіраторно-вірусних інфекцій серед юнаків віком 18-20 років // Український медичний часопис. – 2004. - № 2 (40) – ІІІ/IV. – С. 134-137.
Свінціцький А.С., Слєсаренко О.П. Клінічний випадок лікування тяжкої стафілококової пневмонії у сполученні з тяжким гострим дифузним гломерулонефритом // Ліки України. – 2004. - № 7-8. – С. 97-101.
Свінціцький А.С., Слєсаренко О.П. Особливості перебігу міокардиту у хворих на позагоспітальну пневмококову пневмонію на тлі спалахів гострих респіраторно-вірусних інфекцій // Серце і судини. – 2004. - № 4. – С. 46-50.
Спосіб серологічної діагностики етіології спалаху респіраторно-вірусних інфекцій в окремих колективах: А.с. № 2003054411. Україна. МПК 7 G01N33/49/ О.П. Слєсаренко - № 23528/9; Заявлено 16.05.03; Опубл. 15.12.03, Бюл. № 12.
Слєсаренко О.П. Відповідність ступеню тяжкості негоспітальної пневмонії, визначеного за об’ємом ураження легеневої тканини, до решти клініко-лабораторних показників і ускладнень // Матеріали XV з’їзду терапевтів України. – Київ. – 21-23 квітня 2004 р. – С. 89-90.
АНОТАЦІЯ
Слєсаренко О.П. Оптимізація діагностики і профілактики спалахів негоспітальної пневмонії, що виникає на тлі гострих респіраторно-вірусних інфекцій серед військовослужбовців строкової служби. – Рукопис.
Дисертація на здобуття наукового ступеня кандидата медичних наук за спеціальністю 14.01.27 – пульмонологія. - Державна установа „Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського АМН України”, Київ, 2008.
У дисертації наведене теоретичне узагальнення та нове вирішення актуальної задачі сучасної пульмонології – оптимізація діагностики і профілактики спалаху негоспітальної пневмонії, що виникає на тлі гострих респіраторно-вірусних інфекцій, серед військовослужбовців строкової служби.
Епідпроцес при спалахах негоспітальної пневмонії проходить у 5 етапів, на кожному із яких повинні застосовуватися профілактичні заходи. При виникненні випадків захворювань необхідно використовувати діагностичний алгоритм, який дає змогу встановити етіологію, тяжкість перебігу, клініку вірусної інфекції та пневмонії.
Запропоновані методи профілактики дозволили в 2001-2006 рр. достовірно зменшити захворюваність на гострі респіраторно-вірусні інфекції та негоспітальну пневмонію серед військовослужбовців строкової служби навчального центру ЗС України.
Ключові слова: негоспітальна пневмонія, респіраторно-вірусна інфекція, протиепідемічні заходи, діагностичний алгоритм.
ABSTRACT
Slesarenko O.P. Optimization of the diagnosis and prophylaxis of the non-hospital pneumonia ictuses, which result from acute viral respiratory infection among the military men of statutory service. – Manuscript.
Thesis for scientific degree of Candidate of Medical Science in Specialty 14.01.27 – Pulmonology. – State Organization “National Institute of Phthisiology and Pulmonology named after F.G. Yanovsky, the Academy of Medical Science of Ukraine”, Kyiv, 2008.
Theoretical generalization and new solution of the actual task of modern pulmonology-optimization of the diagnosis and prophylaxis of the non-hospital pneumonia ictuses, which result from acute viral respiratory infection among the military men of statutory service – are stated in the thesis.
Epidemiological process at non-hospital pneumonia ictuses takes 5 stages, and at each one prophylaxis should be done. Diagnostic algorithm should be applied when the cases of this disease appear. This algorithm enables to find out the etiology, clinical picture of viral infection and pneumonia.
Suggested methods of prophylaxis actually helped to decrease acute viral respiratory infection cases and non – hospital pneumonia among the military men of statutory service of the training centre of Ukrainian Army forces in 2001 – 2006.
Key words: non-hospital pneumonia, viral respiratory infection, anti-epidemic measures, diagnostic algorithm.
АННОТАЦИЯ
Слесаренко А.П. Оптимизация диагностики и профилактики вспышек негоспитальной пневмонии, которая возникает на фоне острых респираторно-вирусных инфекций среди военнослужащих срочной службы. – Рукопись.
Диссертация на соискание ученой степени кандидата медицинских наук по специальности 14.01.27 – пульмонология. – Государственное учреждение „Национальный институт фтизиатрии и пульмонологии имени Ф.Г. Яновского АМН Украины”, Киев, 2008.
В диссертации приведено теоретическое обобщение и новое решение актуальной задачи современной пульмонологии – оптимизация диагностики и профилактики вспышек негоспитальной пневмонии (НП), которая возникает на фоне острых респираторно-вирусных инфекций (ОРВИ), среди военнослужащих срочной службы.
Среди военнослужащих срочной службы учебного центра ВС Украины один раз в 4-5 лет возникает вспышка НП (больше 100 случаев на 1000 человек), на фоне повышения уровня заболеваемости ОРВИ. В 2000 году причиной обеих вспышек НП среди военнослужащих срочной службы учебного центра ВС Украины был S. pneumoniae, при этом первая вспышка (с мая по август), в количестве 367 человек, возникла на фоне респираторно-синцитиальной (РС) вирусной инфекции, а вторая (с октября по декабрь), в количестве 212 человек – на фоне парагриппозной (ПГ) вирусной инфекции. Особенностями течения НП во время вспышек в 2000 г. было: возникновение заболевания на фоне симптомов ОРВИ, повторные повышения температуры тела, несоответствие объема повреждения легких тяжести течения заболевания, частые осложнения со стороны сердечно-сосудистой системы (инфекционно-токсический шок, инфекционный миокардит, экссудативный перикардит). Особенностью инфекционного миокардита вирусно-бактериальной этиологии были нарушения на фоне выраженной синусной брадикардии (атриовентрикулярная диссоциация, атриовентрикулярные блокады, заместительные ритмы). Достоверно большие по объему повреждения легочной ткани возникали на фоне предыдущего РС-вирусного респираторного заболевания, что обусловило более тяжелое течение по всем показателям среди заболевших І вспышки, в сравнении со ІІ вспышкой. Больные с пневмонией тяжелой степени тяжести в I вспышке составили 15,5%, во II – 7,1%. Эпидпроцесс при вспышках НП проходит в 5 этапов, на каждом из которых должны применяться профилактические мероприятия. Для профилактики вспышки НП среди военнослужащих срочной службы необходимо осуществлять: общегигиенические мероприятия, направленные на адаптацию молодого пополнения, повышения их иммунитета и невосприимчивости организма к респираторным инфекциям; мероприятия по снижению активности циркуляции возбудителей респираторных инфекций; противоэпидемические мероприятия при возникновении заболеваний ОРВИ и НП. Их суть заключается в максимально быстрой изоляции и госпитализации всех заболевших от стертых, субклинических, до выраженных клинически случаев ОРВИ и НП, сосредоточив усилия на ранних этапах эпидпроцесса. При этом адекватные мероприятия на 1 этапе эпидпроцесса предотвращают вспышку вообще при минимуме материальных затрат. Эффективные мероприятия, которые начнутся со 2 этапа эпидпроцесса, снизят заболеваемость в десятки раз. С 3 этапа, при эффективности их проведения количество заболевших уменьшится в несколько раз. С 4 этапа – количество заболевших уменьшится до 5-10%.
Во время вспышек НП, которые возникли на фоне ОРВИ у военнослужащих срочной службы, должен использоваться диагностический алгоритм, который дает возможность в максимально короткий срок от начала заболевания установить этиологию вирусной инфекции, диагноз, этиологию, тяжесть течения, а также осложнения НП.
Предложенные методы профилактики позволили в 2001-2006 гг. достоверно снизить заболеваемость ОРВИ и НП среди военнослужащих срочной службы учебного центра ВС Украины.
Ключевые слова: негоспитальная пневмония, респираторно-вирусная инфекция, противоэпидемические мероприятия, диагностический алгоритм.